高龄全膝关节置换中全麻和硬膜外麻醉对凝血功能的影响
2018-02-02贺海欧
贺海欧
(湖北医药学院附属随州医院,湖北 随州 441300)
我国现阶段老年人群比例不断增加,老年性疾病的发生率也在不断升高。骨性关节炎(OA)是老年人群中较为常见的慢性疾病,临床病理表现包括骨质增生以及软骨的退行性病变,患者年龄越大发病率越高[1]。随着医学技术的发展,人工膝关节置换手术的开展越来越广泛,在改善患者生理功能以及缓解疼痛的基础上,能够有效提高患者的生活质量,但是术后并发症较多,主要包括感染、下肢深静脉血栓(DVT)、假体松动、髌骨关节炎等[2-3]。其中术后深静脉血栓是膝关节置换术后最常见的并发症之一,发生率在40%以上,而引发肺栓塞(PE)的可能性约为2%[4],对患者生命与健康的危害较为严重。老年膝关节置换手术的常用麻醉方式为全身麻醉与硬膜外麻醉,2种麻醉方式对患者的凝血功能均有一定的影响[5],本研究也就此问题进行了探讨,旨在为临床选择合理的麻醉方式提供参考。
1 临床资料
1.1一般资料 选取2015年2月—2016年12月在我院进行择期全膝关节置换术治疗的患者80例,均通过临床检查以及病史询问,不存在凝血功能障碍、静脉血栓以及血管外科手术史,且排除合并高血压者,合并肝、心、肾严重功能障碍者,合并恶性肿瘤者。所有患者及家属均签署知情同意书。随机将患者分为2组:全麻组40例,男23例,女17例;年龄81~92(86.33±6.25)岁;体质量指数(31.72±7.91)kg/m2;单侧膝关节置换手术16例,双侧膝关节置换术24例;原发疾病:膝骨性关节炎29例,类风湿关节炎6例,其他5例。硬膜外组40例,男22例,女18例;年龄82~93(85.97±6.41)岁;体质量指数(32.10±7.84)kg/m2;单侧膝关节置换手术18例,双侧膝关节置换术22例;原发疾病:膝骨性关节炎31例,类风湿关节炎5例,其他4例。2组患者的基础性资料比较差异均无统计学意义(P均>0.05),具有可比性。
1.2麻醉方法 2组患者均选择人工全膝关节置换术,由同一组医师以及麻醉医师、护理人员实施完成。在进入手术室后开放静脉,进行动态心电图、中心静脉压监测以及脉搏血氧饱和度监测,同时测定脑电双频值。全麻组选择全身麻醉,麻醉诱导药物:安定0.2 mg/kg、丙泊酚1.5 mg/kg、芬太尼3 μg/kg、维库溴铵0.1 mg/kg,快速静脉诱导,在麻醉诱导完成后进行气管插管。在手术过程中麻醉维持药物选择氧化亚氮、维库溴铵以及异氟醚,根据患者的具体情况选择是否追加芬太尼。硬膜外组选择硬膜外麻醉,在L2—3腰椎间穿刺并置管,在置管成功后向偏向头部的一侧置入3 cm左右,通过导管输注1%利多卡因与0.25%地卡因8~20 mL,以患者麻醉平面的具体要求判定是否需要在手术过程中追加麻醉药物。
1.3观察指标 记录2组患者麻醉前(t1)、麻醉开始后30 min(t2)、手术结束时(t3)、术后1 d(t4)平均动脉压(MAP)、心率(HR)、血氧饱和度[Sp(O2)],检测t1与t4时间点的纤维蛋白原(FBG)水平、血小板计数(Plt)、活化部分凝血酶时间(APTT)及凝血酶原时间(PT)。
1.4统计学方法 采用SPSS15.0软件包进行数据处理。计数资料比较采用2检验;计量资料采用表示,组间比较采用t检验。P<0.05为差异有统计学意义。
2 结 果
2.12组患者各时间点HR、MAP以及Sp(O2)比较2组患者组内和组间各时间点的Sp(O2)比较差异均无统计学意义(P均>0.05)。2组患者t2时间点的MAP均明显低于t1时间点(P均<0.05),t3时间点的MAP均明显高于t2时间点(P均<0.05),t4时间点的MAP均明显低于t3时间点(P均<0.05),且全麻组t2—t4时间点MAP均明显高于硬膜外组(P均<0.05);2组患者t2、t3时间点HR明显高于t1时间点(P均<0.05),t4时间点的HR均明显低于t3时间点(P均<0.05),但2组间各时间点比较差异均无统计学意义(P均<0.05)。见表1。
2.22组患者术前术后凝血功能指标比较 2组患者t1时间点的FBG、Plt、PT、APTT比较差异无统计学意义(P均>0.05);全麻组患者t4时间点的FBG明显高于t1时间点和硬膜外组(P<0.05),Plt、PT、APTT均明显低于t1时间点和硬膜外组(P均<0.05)。见表2。
2.32组患者术后深静脉血栓发生情况比较 全麻组患者发生深静脉血栓13例(32.5%),硬膜外组发生深静脉血栓4例(10.0%),全麻组深静脉血栓发生率明显高于硬膜外组(P<0.05)。
3 讨 论
在我国逐渐进入老龄化社会的过程中,关节性疾病越来越常见,尤其是在老年人群中。而随着人工假体关节置换技术的成熟,膝关节性疾病患者选择人工关节置换治疗的比例越来越高。膝关节置换术的老年患者较多,患者身体功能相对较弱,凝血功能恢复也较慢,同时手术带来的伤害也会对机体造成较多的负面作用,患者围术期的凝血功能出现问题的情况较为严重,容易发生静脉血栓[6-7]。针对深静脉血栓的研究也越来越多,其中麻醉方式对下肢深静脉血栓有明显影响,所以在高龄患者治疗过程中需要选择适当的麻醉方式确保患者围术期凝血功能的稳定[8]。

表1 2组患者不同时间点MAP、HR与Sp(O2)比较

组别nSp(O2)/%t1t2t3t4全麻组4097.09±10.2598.19±12.0197.08±11.1598.29±10.67硬膜外组4096.54±8.0698.73±13.3796.98±11.4697.45±11.39
注:①与t1时间点比较,P<0.05;②与t2时间点比较,P<0.05;③与t3时间点比较,P<0.05;④与硬膜外组比较,P<0.05。
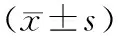
表2 2组患者术前术后凝血功能指标比较
注:①与t1时间点比较,P<0.05;②与硬膜外组比较,P<0.05。
在全膝关节置换手术中主要的麻醉方式为硬膜外麻醉与全身麻醉,而不同麻醉方式对凝血功能的影响结果并不统一[9]。有研究发现硬膜外麻醉能够降低术后血液的高凝状态发生率,避免术后静脉血栓以及肺栓塞的出现[10]。而也有研究发现,全身麻醉与硬膜外麻醉对于手术患者凝血功能的影响不存在明显差异[11]。本研究结果显示,2组患者组内和组间各时间点的Sp(O2)比较差异均无统计学意义;2组患者t2时间点的MAP均明显低于t1时间点,t3时间点的MAP均明显高于t2时间点,t4时间点的MAP均明显低于t3时间点,且全麻组t2~t4时间点MAP均明显高于硬膜外组;2组患者t2、t3时间点HR明显高于t1时间点,t4时间点的HR均明显低于t3时间点,但2组间各时间点比较差异均无统计学意义;全麻组患者t4时间点的FBG明显高于t1时间点和硬膜外组,Plt、PT、APTT均明显低于t1时间点和硬膜外组,患者深静脉血栓发生率明显高于硬膜外组。提示持续硬膜外麻醉对患者的血流动力学和凝血功能影响较小,从而可降低深静脉血栓发生率。分析原因为硬膜外阻滞麻醉能够使麻醉药物通过硬膜外腔进入患者循环系统,可以降低血小板的活性作用,从而减轻凝血功能的激活[12];同时对于血红细胞变形能力也有一定的提升作用,从而有效降低血液黏稠度,避免静脉血栓形成[13]。而全身麻醉对于血小板膜糖蛋白有一定的激活作用,可能引发血小板的功能活跃[14];且全身麻醉对手术患者的内分泌系统有一定影响,加之高龄患者心血管系统功能降低,对于药物的作用较为敏感,应激反应较强,可能引发血小板功能活跃,导致患者围术期处于血液高凝状态,从而引发深静脉血栓等不良反应[15]。
综上所述,硬膜外麻醉对全膝关节置换术高龄患者的凝血功能影响较小,可减少术后下肢深静脉血栓的形成,提高患者围手术期的安全性。在高龄膝关节置换手术中,对于存在硬膜外麻醉指征者,推荐选择连续硬膜外阻滞麻醉,同时选择有效的静脉血栓预防方法,避免术后深静脉血栓的发生。
[1] 史高龙,董启榕,陈明,等. 全髋关节置换修复髋关节骨性关节炎和股骨颈骨折:隐性失血的对比[J]. 中国组织工程研究,2015,19(44):7092-7096
[2] 高英健,王伟力. 微创膝关节置换的临床应用现状[J]. 中国组织工程研究,2013,17(39):6985-6990
[3] 刘玉宝,蒋青. 初次人工髋膝关节置换术后假体周围感染危险因素的研究进展[J]. 医学研究生学报,2016,29(10):1101-1106
[4] 张永春,江智霞,肖政,等. 我国关节病后深静脉血栓形成危险因素研究的系统评价[J]. 护理研究,2014,28(1):120-122
[5] 马华山,刘金山,田玲,等. 下肢关节手术患者行硬膜外麻醉及全麻的凝血相关指标及血栓发生率观察[J]. 中国中西医结合外科杂志,2016,22(5):464-467
[6] 黄勇,唐杞衡,尹星华,等. 同期双侧、单侧人工髋膝关节置换术后并发症发生情况及严重并发症危险因素分析[J]. 山东医药,2016,56(11):81-83
[7] 费建文,姜俊杰,周冬梅,等. 老年人关节置换术后静脉血栓栓塞症的防治[J]. 中华老年医学杂志,2012,31(2):136-139
[8] 刘丹,汪涛,闵苏,等. 两种镇痛方式对全膝关节置换术后患者凝血功能的影响[J]. 第三军医大学学报,2016,38(13):1534-1537
[9] 魏凤香. 临床分析高龄关节置换术中全麻和硬膜外麻醉的麻醉效果[J]. 航空航天医学杂志,2016,27(1):64-66
[10] 陆文博,杨世忠,邵学泉,等. 全身麻醉与连续硬膜外麻醉对全膝关节置换术围术期血液保护及深静脉血栓发生率的影响[J]. 中国医药导报,2013,10(35):109-111
[11] Bruckner S,Reinke U,Roth-Isigkeit A,et al. Comparison of general and spinal anesthesia and their influence on hemostatic markers in patients undergoing total hip arthroplasty[J]. J Clin Anesth,2003,15(6):433-440
[12] 于花. 麻醉方式对全膝关节置换术后深静脉血栓发生率的影响[J]. 医学综述,2013,19(24):4587-4589
[13] 于鲁源,黄朝宇. 全身麻醉和硬膜外麻醉用于老年骨科患者的比较[J]. 现代仪器与医疗,2016,22(5):64-65;77
[14] 廖宏兵. 不同麻醉方案对TKA术后深静脉血栓发生的影响[J]. 湖南师范大学学报:医学版,2016,13(1):72-74
[15] 张杰,陈平,荣冬明,等. 人工关节置换术后并发深静脉血栓形成的危险因素评估[J]. 中国矫形外科杂志,2016,24(11):1001-1005
