急性肠系膜上静脉血栓形成的诊疗分析
2018-01-09王行雁修典荣马朝来
王行雁 修典荣 马朝来
·论 著·(腹部血管外科和上消化道出血专题)
急性肠系膜上静脉血栓形成的诊疗分析
王行雁 修典荣 马朝来
目的研究急性肠系膜上静脉血栓形成的临床特点和诊疗策略。方法选取2002年至2016年北京大学第三医院住院诊断并治疗的急性肠系膜上静脉血栓形成病人39例,统计病人相关临床数据。结果39例病人中男性24例,女性15例,中位年龄为49岁,中位病史为10 d。8例病人有下肢静脉血栓病史,1例合并肺栓塞;8例病人有门静脉高压病史,2例接受过脾切断流手术。39例病人中单纯抗凝10例,介入治疗13例,介入联合手术8例,手术治疗8例,其中单纯抗凝组住院期间死亡1例。介入治疗主要采取肠系膜上动脉置管溶栓和经皮经肝肠系膜上静脉取栓溶栓,介入治疗和肠切除手术的中位间隔时间为2.5 d(1~36 d)。16例手术病人均行小肠切除,一期吻合13例,3例行造瘘。结论急性肠系膜上静脉血栓形成症状体征不典型,及早诊断,并根据病情做出合适的治疗选择是取得满意治疗效果的关键。
肠系膜上静脉; 血栓形成
肠系膜上静脉血栓形成临床少见,症状不典型,诊断和治疗尤为困难。根据血栓形成的时间和症状,一般将时间超过4周,没有相关症状的血栓形成定义为慢性肠系膜上静脉血栓形成;将病程小于4周、有急腹症表现的定义为急性肠系膜上静脉血栓形成[1]。近20年随着以增强CT为代表的影像技术的进步,越来越多的急性肠系膜上静脉血栓形成被发现,但是整体来看急性肠系膜上静脉血栓形成发病率低、诊疗困难、死亡率高。文献报道其仅占急腹症的0.1%,占肠系膜血管缺血性疾病的6%~8%,部分文献报道死亡率可达25%[2-4]。我们对我院确诊并治疗的39例急性肠系膜上静脉血栓形成病人的临床特点进行分析,以指导该病的诊治。
资料与方法
一、判断标准
选取2002年至2016年我院诊断并住院治疗的急性肠系膜上静脉血栓形成病人,入组标准包括:①病史短于4周;②影像学诊断肠系膜上静脉血栓;③病人有相应症状,包括腹痛、腹胀、血便等。排除标准包括:①病史超过4周;②无相关症状。共入组39例急性肠系膜上静脉血栓形成病人。
二、统计方法
统计病人一般资料、治疗方式及住院期间死亡率。所有数据以中位数(范围)形式描述。根据病人治疗方式分为四组:单纯抗凝组(低分子肝素或肝素)、介入治疗组、介入联合手术组、手术治疗组。
结 果
一、一般资料
39例病人一般资料见表1。39例病人中男性24例,女性15例,中位年龄为49岁,中位病史为10 d。单纯抗凝组(低分子肝素或肝素抗凝)10例,介入治疗组13例,介入联合手术组8例,手术治疗组8例,其中单纯抗凝组住院期间死亡1例。8例有血栓病史病人均为下肢静脉血栓,1例合并肺栓塞;8例门静脉高压病人中,2例接受过脾切除断流手术。
二、不同治疗方式结果对比
病人按照治疗方式分为四组,具体数据见表2。①单纯抗凝治疗组10例病人接受了低分子肝素或肝素的抗凝治疗,其中1例病人住院期间死于恶性肿瘤导致的门静脉-肠系膜上静脉系统广泛血栓,其余病人保守治疗效果满意。②单纯介入治疗13例,其中6例病人接受了肠系膜上动脉置管溶栓,5例病人采取经皮经肝肠系膜静脉取栓溶栓,2例病人接受了肠系膜上动脉置管溶栓和经皮经肝肠系膜上静脉取栓溶栓。③8例病人接受了介入联合手术治疗,介入治疗均为肠系膜上动脉置管溶栓,在介入治疗后因症状不缓解、体征加重,考虑肠坏死行手术治疗。介入治疗和肠切除手术的中位间隔时间为2.5 d(1~36 d),8例病人中5例在介入治疗后3 d内接受了肠切除。其中1例病人在介入后36 d接受了肠切除手术,术中证实小肠坏死100 cm并形成脓肿。④手术治疗组8例病人,7例在病人就诊后行肠切除手术,1例病人在保守治疗31 d后接受手术治疗,术中证实小肠坏死20 cm并形成脓肿。在所有接受手术的16例病人中,均行小肠切除,一期吻合13例,3例病人行造瘘。
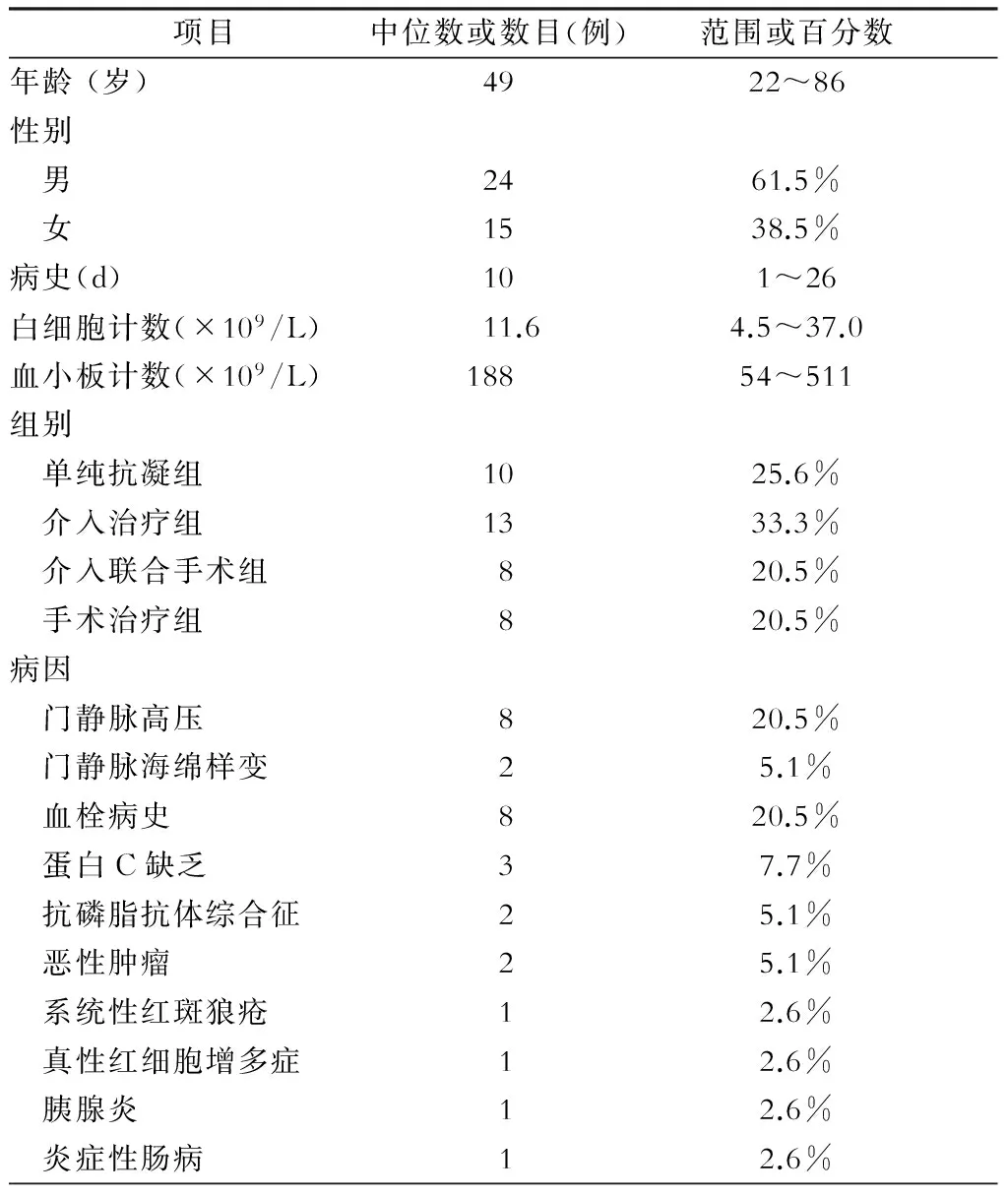
表1 病人一般资料
讨 论
急性肠系膜上静脉血栓形成是少见而严重的急腹症,随着影像学技术的进步,近年来急性肠系膜上静脉血栓形成病例报道日渐增多,但多以单中心小样本量病例报道为主,目前尚无多中心随机对照研究的相关证据。
根据血栓的部位,急性肠系膜上静脉血栓形成分为分支型和主干型[5]。一般认为分支型累及肠系膜静脉的分支,主要和高凝状态有关;主干型累及肠系膜上静脉主干,甚至包括门静脉和脾静脉,主要和血管的直接损伤有关。分支型病人中肠坏死、腹膜炎和手术的比例都要明显高于主干型。肠系膜静脉血栓形成根据不同病因,分为原发性、自发性和继发性肠系膜上静脉血栓形成。原发性肠系膜上静脉血栓形成原因不明,占所有病例的10%~21%。自发性肠系膜上静脉血栓形成与先天性或获得性凝血功能障碍有关,包括抗凝血酶原Ⅲ因子缺陷、蛋白C/S缺陷、凝血因子Ⅴ莱顿突变、凝血酶原基因G20210A突变。获得性因素包括:抗心磷脂抗体、抗磷脂抗体综合征、口服避孕药、真性红细胞增多症、原发性血小板增多症、妊娠、肾病综合征等。继发性肠系膜上静脉血栓形成的与恶性肿瘤、炎症因素、血流动力学改变、腹部外伤有关,常见的有恶性肿瘤导致的副肿瘤综合征或直接侵犯静脉、胰腺炎、阑尾炎、炎症性肠病、脾切除、门静脉高压、门静脉海绵样变等[6]。国内文献报道门脉高压导致的血流动力学改变是肠系膜上静脉血栓形成常见的原因,占35.7%~50%[7],本组病例中门静脉高压和门静脉海绵样变病人占25.6%(10/39),是最常见的原因。此外20.5%(8/39)的病人既往存在血栓病史,提示这部分病人可能存在高凝状态,特别是自发性肠系膜上静脉血栓形成的因素。一组关于中国汉族人的数据表明,蛋白C缺陷、抗心磷脂抗体阳性是肠系膜静脉血栓的高危因素[8]。

表2 四种治疗方式情况对比
由于急性肠系膜上静脉血栓病人症状体征不典型,既往有深静脉血栓、门静脉高压、门静脉血栓、血小板升高、近期手术或炎症性肠病的病人发生不明原因的腹痛时,要考虑急性肠系膜上静脉血栓形成的可能[9]。需要注意的是诊断急性肠系膜上静脉血栓形成后要注意关于病因的诊断,如凝血酶原Ⅲ因子缺陷、蛋白C/S缺陷、抗磷脂抗体综合征。急性肠系膜上静脉血栓形成的症状包括呕吐、血便、腹痛、腹胀,多不典型,出现肠坏死时体检可有腹膜炎体征,血白细胞明显升高。这些症状体征均不典型,影像学仍然是诊断肠系膜上静脉血栓的重要依据。常用的影像学检查包括腹部血管超声、门脉期的增强CT 、磁共振血管成像(magnetic resonanceangiography ,MRA)和静脉期的数字减影血管造影(digitalsubtraction angiography ,DSA)。腹部血管超声简便易行,但容易受肠气干扰,同时对超声科医生要求较高,敏感性也低于腹部增强CT[10]。文献报道腹部血管超声能够发现84%的门静脉血栓,在肠系膜上静脉血栓中为57%[6]。文献报道增强CT、MRA和DSA在诊断肠系膜上静脉血栓中的效果基本相同[6,11],其中增强CT使用最为广泛,本组病例中所有病人均接受了增强CT。增强CT的影像学发现包括门静脉期肠系膜上静脉内充盈缺损、肠壁水肿增厚、黏膜异常强化、肠管壁内积气、腹水等表现,腹部增强CT对于评估肠管血运也有一定帮助。DSA目前仍然被认为是诊断肠系膜血管疾病的金标准,同时可以进行治疗,但DSA是有创操作,而且不能有效地评估肠管血运。
急性肠系膜上静脉血栓形成的治疗主要包括抗凝治疗、介入治疗和手术治疗,应根据病人的症状、体征和影像学表现选择不同的治疗方法,特别是“保守-介入-手术”的序贯治疗模式[12]。对于症状不重、感染中毒症状不明显、没有肠坏死证据(如:腹膜炎、腹穿液检查阴性)的病人应首先采取低分子肝素或者肝素抗凝治疗,能取得满意效果,但要注意远期门静脉高压的风险[13]。本组数据中有25.6%(10/39)的病人接受了单纯抗凝治疗,效果满意。介入治疗是急性肠系膜上静脉血栓的重要手段,主要包括肠系膜上动脉置管溶栓、经皮经肝肠系膜上静脉取栓溶栓和经颈内静脉门静脉取栓溶栓[14]。介入治疗损伤小,效果确切,特别是在腹膜炎体征不明显、主干型肠系膜上静脉血栓形成病人中。本研究中76.2%(16/21)的介入治疗采取了肠系膜上动脉置管溶栓,肠系膜上动脉置管溶栓简便易行,安全性较高,但对于主干血栓的治疗效果不如直接途径[15]。经颈内静脉门静脉取栓溶栓和经皮经肝肠系膜上静脉取栓溶栓治疗效率更高,但出血风险较高,特别是经皮经肝肠系膜静脉取栓溶栓,而且血管内取栓溶栓之后仍然要面对较高的短期血栓再形成的问题[16]。
手术仍然是治疗急性肠系膜上静脉血栓形成的重要手段,本组病例中41.0%(16/39)的病人接受了小肠切除手术。术中判断肠管活力仍然是重要挑战,特别是在广泛小肠坏死的病人中,由于肠壁水肿、淤血和出血使得准确地判断肠管活力较困难。手术探查中应尽可能地保留肠管,因为在静脉再通治疗或者侧支循环改善后,部分肠管可能恢复活力,这一点对于广泛小肠坏死的病人至关重要。部分学者主张对于难以判断肠管活力的病人,应在第一次开腹手术后24~48 h内再次开腹探查。虽然腹腔镜手术能够避免反复开腹探查带来的创伤,但是腹腔镜下对肠管活力的判断仍然是难点。
合理的选择治疗方式是治疗的关键,虽然再次手术探查是急性肠系膜上静脉血栓形成的重要治疗策略,但是手术时机的选择在急性肠系膜上静脉血栓形成的治疗中仍然是个挑战。判断手术时机关键在于判断有无肠坏死,提示肠坏死的证据包括感染中毒性休克、腹膜炎体征、腹水穿刺为血性、血白细胞明显升高、增强CT上肠管壁内积气、肠壁无强化等。虽然腹膜炎体征被认为是肠坏死或手术的指征,但也有文献报道对有腹膜炎体征的病人成功进行了非手术治疗[17]。腹腔穿刺是判断有无肠坏死的重要方法,但血性腹水也并不能和肠坏死完全等同。手术时机的判断主要有两个时间点,一个是初始治疗时,另一个是非手术治疗之后。在初始治疗时,大部分病人可以通过单纯的抗凝治疗取得很好效果,应避免不必要的介入治疗和手术。在进行抗凝或者介入治疗之后手术时机的选择包括两个方面,一个是短期内病人情况迅速恶化,提示出现肠坏死;另一个是后期出现的脓肿形成或者肠管狭窄[18-19]。
本组研究中1例病人在介入治疗后36 d接受了肠切除手术, 1例病人在保守后31 d接受手术治疗,术中均证实为小肠坏死并形成脓肿。对于腹膜炎不明确、感染中毒症状不重的急性肠系膜上静脉血栓病人,过早地进行手术难以准确评估可能的肠管坏死范围,过晚的进行手术会增加并发症发生率、导致病人住院日和费用的增加,在这类病人中适当地延迟手术是目前的共识。目前一般认为对于分支型病人,应积极手术探查,必要时切除部分小肠;对于主干型病人,如感染中毒症状不重,可先行介入治疗,待血管侧支代偿和再通治疗后再根据病情评估手术指征和切除范围,可能在一定程度上使病人获益。为此有学者提出“肠卒中中心”(Intestinal Stroke Center)的概念,建立包括普通外科、介入外科、血管外科的多学科中心,采取个体化的治疗措施,以期更早地进行血管再通治疗,更多地保留肠道功能,更好地避免短肠综合征[16,20]。
急性肠系膜上静脉血栓症状体征不典型,及早诊断,并根据病情作出合适的治疗选择是取得满意治疗效果的关键。
1 Rhee RY,Gloviczki P,Mendonca CT,et al.Mesenteric venous thrombosis:still a lethal disease in the 1990s.J Vascsurg,1994,20:688-697.
2 Blumberg SN,Maldonado TS.Mesenteric venous thrombosis.J Vasc Surg:Venous and Lym Dis,2016,4:501-507.DOI: 10.1016/j.jvsv.2016.04.002.
3 Rhee RY,Gloviczki P.Mesenteric venous thrombosis.Surg Clin North Am,1997,77:327-338.
4 Acosta S,Alhadad A,Svensson P,et al.Epidemiology,risk andprognostic factors in mesenteric venous thrombosis.Br J Surg, 2008,95:1245-1251.DOI: 10.1002/bjs.6319.
5 Kumar S, Kamath PS. Acute superior mesenteric venousthrombosis: one disease or two? Am J Gastroenterol,2003,98:1299-1304.DOI:10.1111/j.1572-0241.2003.07338.x.
6 Stansby G,Overbeck K.Mesenteric venous thrombosis. Phlebology,2004,19: 14-21.
7 牛应林,张澍田,于中麟.肠系膜静脉血栓形成的临床特点分析.中国实用内科杂志,2007, 27:603-605. DOI:10.3969/ j.issn.1005-2194.2007.08.016.
8 Li J,Hu X,Zhang Q,et al.Activated protein C resistance associated with lupus anticoagulants is a high risk in acute mesenteric venous thrombosis. J Vasc Surg: Venous and Lym Dis,2014,2:155-159.DOI: 10.1016/j.jvsv.2013.10.055.
9 Hmoud B,Singal AK,Kamath PS.Mesenteric venous thrombosis.J Clin Exp Hepatol,2014,4:257-263.DOI: 10.1016/j.jceh.2014.03.052.
10Hagspiel KD,Flors L,Hanley M,et al.Computed tomography angiography and magnetic resonance angiography imaging of the mesenteric vasculature.Tech Vasc Int Radiol,2015,18:2-13.DOI: 10.1053/j.tvir.2014.12.002.
11Gayer G,Zandman-Goddard G,Raanani P, et al. Widespread abdominal venous thrombosis inparoxysmal nocturnal hemoglobinuria diagnosed on CT.Abdom Imaging,2001, 26: 414 419.
12Russell CE,Wadhera RK,Piazza G.Mesenteric venous thrombosis. Circulation,2015,131:1599-1603.DOI:10.1161/ CIRCULATIONAHA.114.012871.
13Sheth SU,Perreault G,Sadek M,et al.RR18. Mesenteric vein thrombosis can be safely treated with anticoagulation but is associated with significant long-term sequelae of portal hypertension.J Vascular Surg,2015,61:196S-197S. DOI:10.1016/j.jvs.2015.04.373
14Yang S, Liu B, Ding W, et al. Acute superior mesenteric venous thrombosis: Transcatheter thrombolysis and aspiration thrombectomy therapy by combined route of superior mesenteric vein and artery in eight patients. Cardiovasc Int Radiol,2015,38:88-99.DOI: 10.1007/s00270-014-0896-z.
15Yang S,Wu X,Li J.Transcatheter thrombolysis centered stepwise management strategy for acute superior mesenteric venous thrombosis.Int J Surg,2014,12:442-451.DOI: 10.1016/j.ijsu.2014.03.015.
16Shuofei Y,Xinxin F,Weiwei D,et al.Multidisciplinary stepwise management strategy for acute superior mesenteric venous thrombosis: an intestinal stroke center experience. Thrombosis Res,2015,135:36-45.DOI:10.1016/j.thromres. 2014.10.018.
17Singal AK,Kamath PS,Tefferi A.Mesenteric venous thrombosis.Mayo Clinic Proceedings,2013,88:285-294. DOI: 10.1016/j.mayocp.2013.01.012.
18Acosta S,Björck M.Modern treatment of acute mesenteric ischaemia.Br J Surg,2014,101:e100-108.DOI:10.1002/bjs. 9330.
19Clair DG,Beach JM.Mesenteric ischemia.New Engl J Med, 2016,374:959-968.DOI: 10.1056/NEJMra1503884.
20Serra R,Franciscis SD.Mesenteric venous thrombosis and the need for a specialized intestinal stroke center. Thrombosis Res,2015,135:3-4.DOI:10.1016/j.thromres. 2014.10.031.
Diagnosisandtreatmentofacutesuperiormesentericvenousthrombosis
WangHangyan,XiuDianrong,MaChaolai.
DepartmentofGeneralSurgery,theThirdAffiliatedHospital,BeijingUniversity,Beijing100191,China
XiuDianrong,Email:xiudianrong@163.com
ObjectiveTo study the diagnosis and treatment of acute superior mesenteric venous thrombosis.MethodsDuring the study period of 2002 to 2016, 39 patients were diagnosed as acute mesenteric thrombosis and accepted treatment in our hospital. All the data were collected.ResultsOf the 39 patients, there were 24 males and 15 females with the median age of 49 years old and the median history of disease of 10 days. Eight patients had the history of deep venous thrombosis, including 1 case complicated with pulmonary embolism. Eight patients had the history of portal hypertension, including 2 cases undergoingsplenectomy and devasculation. Of 39 cases,10 patients accepted anticoagulation therapy, 13 cases accepted catheter-directed therapy, 8 cases acceptedsurgical operation, and 8 cases accepted initial catheter-directed therapy with subsequent surgery therapy. There was one deathduring the treatment in the anticoagulation therapy group. Patients in the catheter-directed therapy group were given superior mesenteric arteryaccessorpercutaneoustranshepatic access. The medial interval between catheter-directed therapy and surgical operation was 2.5 days (range, 1-36 days). Sixteen patients were subjected to partial bowel resection, including 13 cases of primary anastomosisand 3 cases of enterostomy.ConclusionsAcute superior mesenteric venous thrombosis is a rare and fatal acute abdomen. Early diagnoses by the imaging and proper treatment strategies were very important for satisfactory effectiveness.
Acute superior mesenteric vein;Thrombosis
R735.8
A
10.3969/j.issn.1003-5591.2017.06.007
100191 北京,北京大学第三医院普通外科
修典荣,Email:xiudianrong@163.com
2017-10-08)
