经鼻间歇与持续气道正压通气治疗新生儿呼吸窘迫综合征疗效比较
2017-11-23封华海丘丽莉邓燕艺
封华海,丘丽莉,邓燕艺
(玉林市红十字会医院新生儿科,广西 玉林 537000)
经鼻间歇与持续气道正压通气治疗新生儿呼吸窘迫综合征疗效比较
封华海,丘丽莉,邓燕艺
(玉林市红十字会医院新生儿科,广西 玉林 537000)
目的 比较经鼻间歇正压通气(NIPPV)与经鼻持续气道正压通气(NCPAP)治疗新生儿呼吸窘迫综合征(NRDS)的临床疗效。方法 选择2014年9月至2017年3月期间在玉林市红十字会医院新生儿科接受治疗的NRDS患儿96例,以随机数表法分为观察组(n=48)和对照组(n=48),分别给予NIPPV和NCPAP治疗,并于治疗前、治疗后1 h和12 h进行动脉血气分析,比较两组患儿氧合改善情况、呼吸机使用时间及并发症和预后等。结果 治疗前,观察组患儿的氧分压(PaO2)、二氧化碳分压(PaCO2)水平分别为(48.7±14.1)mmHg和(52.8±8.7)mmHg,对照组患儿为(47.2±13.9)mmHg和(51.1±9.2)mmHg,两组比较差异均无统计学意义(P>0.05);治疗1 h及12 h后,两组患儿的PaO2、PaCO2、pH值均较治疗前明显改善,且观察组改善程度显著优于对照组,差异均有统计学意义(P<0.05);观察组患者呼吸机使用时间为(39.6±11.2)h,明显短于对照组的(52.8±10.8)h,治疗成功率为93.8%(45/48),明显高于对照组的70.1%(37/48),重新插管率为4.2%(2/48),明显低于对照组的20.1%(10/48),差异均有统计学意义(P<0.05);两组患儿并发症发生率比较差异无统计学意义(P>0.05)。结论 NIPPV较NCPAP能在较短时间内明显改善患儿肺部氧合功能,缩短呼吸机使用时间,降低气管插管呼吸机上机率。
经鼻间歇正压通气;经鼻持续气道正压通气;新生儿呼吸窘迫综合征;疗效
新生儿呼吸窘迫综合征(neonatal respiratory distress syndrome,NRDS)是常见的新生儿呼吸系统疾病,是导致早产儿或近足月儿死亡的首要原因。本病的发病原因是由于新生儿肺部缺乏肺表面活性物质(PS),使得肺泡表面张力降低,静脉血进入肺内未经过氧气交换回到心脏,导致血氧浓度下降,患儿缺氧,临床主要表现为进行性的呼吸困难、呻吟、发绀等急性呼吸窘迫症状[1]。PS的应用以及机械通气治疗方式是近年来治疗NRDS患儿的主要措施,大大降低了新生儿围产期死亡率[2]。机械通气可以快速直接的解决肺泡萎陷,改善缺氧症状,然而机械通气会对患儿造成严重的负面损伤,包括气胸、慢性肺疾病、肺部感染以及呼吸机相关肺炎等[3]。因此为了避免机械通气所带来并发症对患儿机体的损伤,提高NRDS患儿的生存质量及生存率,非侵入性无创通气技术已成为目前治疗NRDS的主要措施。目前临床上应用最多的治疗方法是经鼻持续正压通气(nasal continuous positive airway pressure,NCPAP)联合 PS,然而大量的临床研究资料显示,对于病情较重的患儿仍然需要气管插管器械通气,并容易引发一系列的并发症[4]。经鼻间歇正压通气(nasal intermittent positive pressure ventilation,NIPPV)是在NCPAP的基础上间歇增加上呼吸道压力,增加肺泡复张和平均气道压,加大肺容量和促进肺泡扩张,充分进行气体交换,改善肺部氧合功能[5]。本研究旨在比较采取NIPPV和NCPAP两种方法治疗NRDS患儿的有效性及安全性,现将结果报道如下:
1 资料与方法
1.1 一般资料 选取2014年9月至2017年3月玉林市红十字会医院新生儿科治疗的确诊为NRDS的患儿96例,其中男性51例,女性45例;胎龄28~37周,平均(31.81±2.68)周;年龄2~15 h,平均(9.52±1.73)h;体质量 1.9~2.7 kg,平均(2.24±0.41)kg。诊断标准:①影像学检查提示患儿双肺出现毛玻璃样改变、白肺、支气管充气征等特征;②患儿的临床表现为出生后不久即出现明显的鼻翼煽动、呻吟、呼吸急促、发绀及三凹征等症状。所有患儿家属均自愿参与本次研究并签署知情同意书。将所有患儿以随机数表法分为观察组和对照组,每组48例。观察组中男性26例,女性22例;平均胎龄(30.14±2.77)周,年龄(9.49±1.36)h;体质量(2.15±0.34)kg。对照组中男性25例,女性23例;胎龄(31.94±3.05)周,年龄(10.12±1.43)h;体质量(2.58±0.51)kg。排除标准:患有严重先天性疾病的患儿;产时因窒息、感染或吸入性肺炎引起呼吸窘迫的患儿。两组患儿的一般资料比较,差异均无统计学意义(P>0.05),具有可比性。
1.2 治疗方法 所有患儿入院后常规监测血压、脉搏、呼吸及心率等生命体征的变化,一旦发现病情加重,随时准备气管插管和完善的抢救措施。
1.2.1 观察组 给予NIPPV法治疗,采用德国Sophie-conventional新生儿呼吸机,选择适宜的鼻塞型号,通过双鼻塞密闭环路方式进行治疗。持续向气道增加一定的正压力,参数设置:吸气峰压(PIP):20~25 cmH2O(1 cmH2O=0.098 kPa),呼 气 末 正 压(PEEP)5~6 cmH2O,呼吸频率(RR)25~30/min,吸气时间0.4 s,流量6~8 L/min,吸入氧浓度(FiO2)30%~50%。
1.2.2 对照组 给予NCPAP法治疗,使用AD-ⅡCPAP SYSTEM呼吸机进行治疗,通过双鼻塞密闭环路方式进行治疗,间接增加咽喉部压力以升高上呼吸道压力。参数设置:PEEP 5~8 cmH2O,流量6~10 L/min,FiO230%~50%。两组患儿血气分析结果维持PaO250~80 mmHg(1 mmHg=0.133 kPa),PaCO240~55 mmHg,pH 7.25~7.40,动脉血氧饱和度维持在88%~93%。
1.3 观察指标 于治疗前、治疗后1 h、12 h分别采取所有患儿桡动脉动脉血5 mL进行动脉血气分析,包括氧分压(PaO2)、二氧化碳分压(PaCO2)和pH值;记录两组患儿所需的呼吸机使用时间、并发症发生率、重新置管率和治疗成功率。
1.4 统计学方法 应用SPSS19.0统计软件进行数据分析,计量资料以均数±标准差((±s))表示,两样本均数比较采用t检验,率的比较采用χ2检验,以P<0.05为差异具有统计学意义。
2 结果
2.1 两组患者治疗前后血中pH值、PaO2和PaCO2比较 两组患儿治疗前pH值、PaO2、PaCO2比较差异均无统计学意义(P>0.05),治疗后1 h、12 h,两组患儿的动脉血气值与治疗前相比均有明显改善,且观察组治疗后动脉血气值明显优于对照组,差异均有统计学意义(P<0.05),见表1。
表1 两组患儿治疗前后的动脉血气及pH值比较(±s)
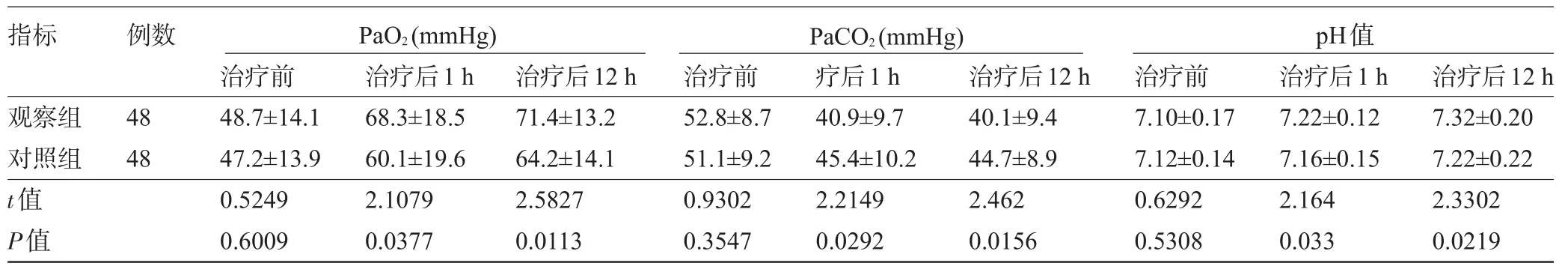
表1 两组患儿治疗前后的动脉血气及pH值比较(±s)
指标 例数PaO2(mmHg) PaCO2(mmHg) pH值观察组对照组t值P值48 48治疗前48.7±14.1 47.2±13.9 0.5249 0.6009治疗后1 h 68.3±18.5 60.1±19.6 2.1079 0.0377治疗后12 h 71.4±13.2 64.2±14.1 2.5827 0.0113治疗前52.8±8.7 51.1±9.2 0.9302 0.3547疗后1 h 40.9±9.7 45.4±10.2 2.2149 0.0292治疗后12 h 40.1±9.4 44.7±8.9 2.462 0.0156治疗前7.10±0.17 7.12±0.14 0.6292 0.5308治疗后1 h 7.22±0.12 7.16±0.15 2.164 0.033治疗后12 h 7.32±0.20 7.22±0.22 2.3302 0.0219
2.2 两组患儿治疗成功率及使用呼吸机时间比较 观察组患儿治疗成功率明显高于对照组,差异有统计学意义(P<0.05);观察组患儿的呼吸机平均使用时间显著短于对照组,差异有显著统计学意义(P<0.05),见表2。
2.3 两组患儿治疗后的并发症比较 两组患儿治疗期间肺部感染、肺出血、腹胀、CO2潴留和重新插管机械辅助呼吸的发生率比较差异均无统计学意义(P>0.05),观察组有2例在治疗过程中出现严重呼吸困难、影像学诊断肺部表现无改善,血气分析结果显示治疗失败改为气管插管辅助呼吸;对照组治疗失败9例。观察组治疗失败行气管插管辅助通气的发生率明显低于对照组,差异有统计学意义(P<0.05),见表3。
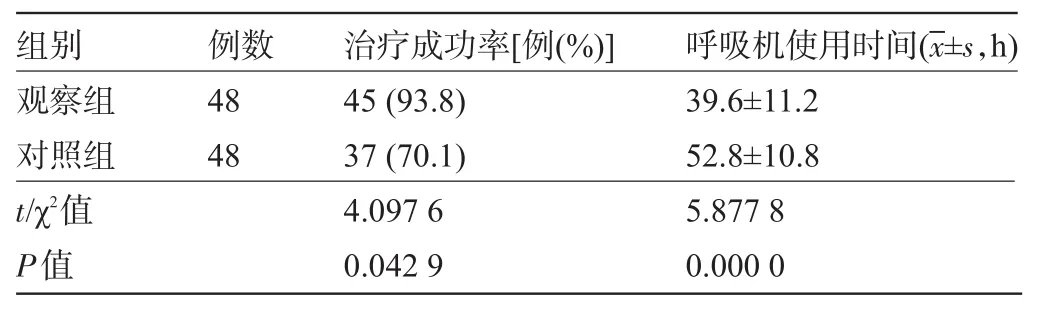
表2 两组患儿治疗成功率及呼吸机使用时间比较
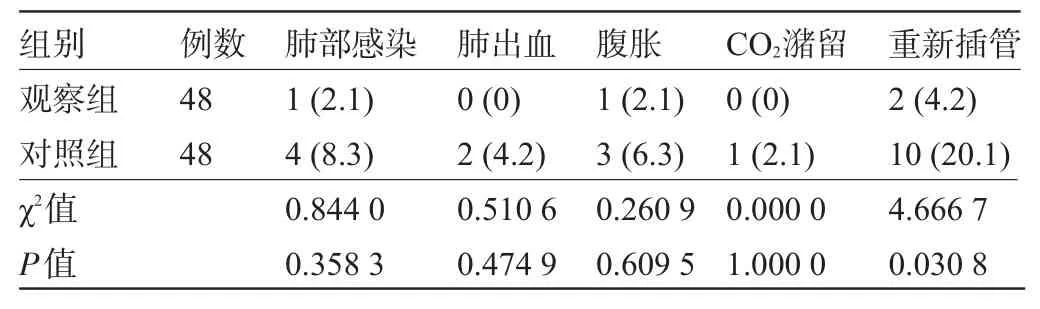
表3 两组患儿治疗后的并发症比较[例(%)]
3 讨 论
NRDS大多发生于早产儿及新生儿,主要是由于肺表面活性物质(PS)分泌不足,导致肺泡萎陷,影响气体交换,从而发生CO2潴留和缺氧等症状,又被称为新生儿肺透明膜病[6]。近年来由于剖宫产率逐年增加,NRDS的发病率也呈升高趋势。该病起病急,进展迅速,且预后不良,是导致新生儿死亡的原因之一[7]。新生儿在出生后12 h之内出现进行性加重的呼吸困难、呻吟及三凹征等症状时,应高度怀疑NRDS,必须尽早做出正确诊断,早期给予呼吸支持联合PS治疗。传统的有创性机械通气治疗方式会引起呼吸机相关性肺炎、呼吸道黏膜损伤等严重的并发症,导致预后不良[8]。近年来随着无创呼吸机辅助通气治疗方式的广泛使用,不仅缩短了呼吸机使用时间,也降低了并发症的发生率,使得NRDS患儿病情得到显著改善,致死率及致残率显著降低[9]。
目前临床上治疗NRDS多采用经鼻间歇正压通气和经鼻持续气道正压通气两种方式。经鼻间歇正压通气(NCPAP)是通过对气道给予持续的正压,减少呼吸做功,降低PS的消耗,使气道保持一定的扩张程度,防止肺泡进一步萎陷[10]。然而对于部分胎龄较小且病情严重的患儿常出现频繁的呼吸暂停及肺部严重感染,易导致治疗失败,需重新气管插管机械通气[11]。经鼻持续气道正压通气(NIPPV)是在NCPAP治疗的基础上通过间歇提高咽喉部的气道压力来增加上呼吸道的压力,激发自主呼吸运动,产生更高的平均气道压,从而使氧气顺利进入下呼吸道,到达肺部,使肺泡充盈,提高肺容量,增加气体交换,改善缺氧症状[12]。本次研究结果显示,两组患儿治疗后动脉血气分析结果显示PaO2值均明显升高,PaCO2值显著降低,观察组患儿动脉血中PaO2和PaCO2的改善情况明显优于对照组。与对照组比较,观察组经鼻无创通气的失败率和重新插管率明显减少,这可能与NIPPV可以提供更加稳定的气道压力,使肺泡充分扩张,增加气体交换面积,改善缺氧症状,减少CO2潴留有关。研究还显示NIPPV法治疗NRDS患儿所需的呼吸机平均使用时间比NCPAP法明显缩短。
综上所述,与NCPAP比较,NIPPV能够在短时间内改善缺氧症状,缩短了呼吸机的使用时间,降低了重新置管率,疗效显著,值得临床推广使用。
[1]陈佳,高薇薇,聂川,等.经鼻间歇与鼻塞式持续正压通气治疗早产低出生体重儿呼吸窘迫综合征[J].中华围产医学杂志,2015,18(2):111-116.
[2]田鸾英,陈俊.非侵入性呼吸支持治疗新生儿呼吸窘迫综合征临床观察[J].海南医学,2014,25(13):1988-1990.
[3]周晓娜.新生儿呼吸窘迫综合征58例临床分析[J].中华实用诊断与治疗杂志,2012,26(8):822-824.
[4]Wambach JA,Casey AM,Fishman MP,et al.Genotype-phenotype correlations for infants and children with ABCA3 deficiency[J].American Journal of Respiratory and Critical Care Medicine,2014,189(12):1538-1543.
[5]乔彦霞,韩丽萍,郭秀霞,等.经鼻间歇正压通气辅助呼吸治疗早产儿呼吸窘迫综合征[J].中华实用儿科临床杂志,2012,27(2):119-121.
[6]Frat JP,Thille AW,Mercat A,et al.High-flow oxygen through nasal cannula in acute hypoxemic respiratory failure[J].New England Journal of Medicine,2015,372(23):2185-2196.
[7]刘运启,雷月娥,何莉霞,等.经鼻同步间歇正压通气辅助呼吸治疗新生儿呼吸窘迫综合征34例疗效观察[J].中华实用诊断与治疗杂志,2013,27(7):708-710.
[8]廖积仁,刘玉婵,谭菁,等.经鼻同步间歇正压通气与经鼻持续正压通气治疗早产儿合并新生儿呼吸窘迫综合征的临床疗效研究[J].中华妇幼临床医学杂志(电子版),2014,10(4):511-515.
[9]龙春根,陈雯,王丽.两种通气方式在轻中度新生儿呼吸窘迫综合征治疗中的疗效比较[J].江西医药,2015,50(1):62-64.
[10]杨建生,吴本清,贺务实,等.经鼻间歇正压通气治疗早产儿呼吸窘迫综合征疗效观察[J].中国新生儿科杂志,2011,26(5):315-318.
[11]韩文,尹丽明,冯晓英,等.早期应用持续气道正压通气治疗新生儿呼吸窘迫综合征临床观察[J].中华实用诊断与治疗杂志,2014,28(2):193-194.
[12]刘丽芳,李晓东,蔡琳,等.经鼻间歇正压通气与经鼻持续气道正压通气治疗新生儿呼吸窘迫综合征疗效分析[J].中国新生儿科杂志,2013,28(2):96-98.
Comparison of nasal intermittent positive pressure ventilation and nasal continuous positive airway pressure in the treatment of neonatal respiratory distress syndrome.
FENG Hua-hai,QIU Li-li,DENG Yan-yi.Department of Pediatrics,Hospital of Yulin Red Cross Society,Guangxi 537000,Yulin,CHINA
Objective To compare the clinical efficacy of nasal intermittent positive pressure ventilation(NIPPV)and nasal continuous positive airway pressure(NCPAP)for neonatal respiratory distress syndrome(NRDS).Methods A total of 96 cases of NRDS,who admitted to Department of Pediatrics of Hospital of Yulin Red Cross Society from September 2014 to March 2017,were selected and divided into the observation group(n=48)and the control group(n=48)according to random number table,and NIPPV and NCPAP were given respectively.The improvement of oxygenation,time of ventilator use,complications and prognosis were contrasted between the two groups.Results Before the treatment,arterial oxygen pressure(PaO2)and arterial carbon dioxide pressure(PaCO2)were respectively(48.7±14.1)mmHg and(52.8±8.7)mmHg in the observation group versus(47.2±13.9)mmHg and(51.1±9.2)mmHg in the control group(P>0.05).After the treatment of 1 h and 12 h,PaO2,PaCO2,and pH were significantly improved in the two groups(P<0.05),and the improvement of the observation group was significantly better than that in the control group(P<0.05).The ventilation time in observation group was(39.6±11.2)h,which was significantly shorter than(52.8±10.8)h in the control group(P<0.05).The success rate of treatment was 93.8%(45/48)in the observation group versus 70.1%(37/48)in the control group(P<0.05).The rate of reintubation was 4.2%(2/48)in the observation group versus 20.1%(10/48)in the control group(P<0.05).There was no significant difference in the incidence of complications between the two groups(P>0.05)Conclusion Compared with NCPAP,NIPPV can improve lung oxygenation function,shorten the time of ventilator use time,and reduce the rate of endotracheal intubation in the treatment of NRDS.
Nasal intermittent iositive iressure ventilation(NIPPV);Nasal continuous positive airway pressure(NCPAP);Neonatal respiratory distress syndrome(NRDS);Curative effect
R722.1
A
1003—6350(2017)21—3488—03
10.3969/j.issn.1003-6350.2017.21.016
封华海。E-mail:haizhiyan05@163.com
2017-05-23)
