延长油田职工酒精性肝病的流行病学调查
2017-09-18李倩楠常剑波白艳霞毕鑑红戴光荣
李倩楠, 常剑波, 白艳霞, 万 艳, 毕鑑红, 戴光荣
(1 延安大学附属医院 消化科, 陕西 延安 716000; 2 榆林市第一医院 消化科, 陕西 榆林 719000)
延长油田职工酒精性肝病的流行病学调查
李倩楠1, 常剑波1, 白艳霞1, 万 艳1, 毕鑑红2, 戴光荣1
(1 延安大学附属医院 消化科, 陕西 延安 716000; 2 榆林市第一医院 消化科, 陕西 榆林 719000)
目的探讨延长油田职工酒精性肝病(ALD)的患病率及其危险因素。方法收集2016年6月延长油田职工健康体检者的资料,均接受人体学测量(身高、体质量、血压)、实验室检查(血常规、肝功能、血脂、血糖、病毒标志物)和上腹部超声检查,并填写完整的问卷调查。计数资料组间比较采用χ2检验,多因素分析采用logistic回归分析法。结果共6723例健康体检者参与调查研究,检出ALD 397例,患病率5.91%。男性饮酒率(65.07% vs 15.75%)和ALD患病率(7.20% vs 1.11%)均高于女性(χ2值分别为1107.48、75.34,P值均<0.001),男性是酒精消费的主要群体。不同文化程度的ALD患病率差异具有统计学意义(χ2=86.598,P<0.001)。肥胖组的ALD患病率(17.70%)高于非肥胖组(9.27%),差异有统计学意义(χ2=40.698,P<0.001)。随着日饮酒量的增加、饮酒时间的延长,ALD患病率逐渐增加,不同日饮酒量和饮酒年限的ALD患病率差异具有统计学意义(χ2值分别为1147.428、116.542,P值均<0.001)。随着日饮酒量的增加,肝功能指标(GGT、ALT、AST)异常率会逐渐增加,差异具有统计学意义(χ2值分别为250.013、199.027、151.459,P值均<0.001);随着饮酒年限的增长,肝功能指标(GGT、AST)异常率逐渐增加,其中GGT异常率差异具有统计学意义(χ2=27.158,P<0.001)。肝功能、血压、血脂、肥胖、平均红细胞体积的异常率在饮酒组和对照组间差异均有统计学意义(χ2值分别为51.272、9.988、316.430、80.675、13.570,P值均<0.05)。多因素分析显示,年龄、男性、肥胖、日饮酒量、饮酒方式、文化程度、GGT、AST、平均红细胞体积与ALD的发生密切相关(P值均<0.05)。结论延长油田职工ALD患病率较高,性别、年龄、文化程度、饮酒量、饮酒方式、肥胖是该地区成人ALD的主要影响因素。
肝疾病, 酒精性; 饮酒; 患病率; 危险因素
随着我国经济快速发展和人民生活水平的提高,饮酒率也呈增长趋势,长期过量摄入乙醇导致的酒精性肝病(ALD)尤为突出。近年来酒精性肝硬化比例有所上升,已经成为我国终末期肝病的第二大病因,但过量饮酒造成的ALD并未得到广泛关注[1]。我国在ALD的流行病学研究方面仍处于初级阶段[2]。本文通过对延长油田职工这一特殊群体进行流行病学调查,以期了解该区域饮酒情况及ALD的患病率,并分析ALD的特点及其危险因素。
1 资料与方法
1.1 研究对象 选择延安市延长油田股份有限公司为调查区域,2016年6月共12 000人参加健康体检,收集资料7005份,其中282人因各种原因未能填写问卷调查,获得完整资料6723份。
1.2 调查内容 采用ALD流行病学调查量表,包括一般情况(性别、年龄、受教育程度等)及饮酒情况(初饮年龄、每次饮酒量、饮酒频率及年限、常饮酒种类及方式等)。体检项目包括:(1)人体学指标:身高、体质量、腰围、臀围、血压、BMI;(2)生化指标:血常规、肝功能、血糖、血脂、肝炎病毒标志物等;(3)B超检查:所有研究对象均禁饮食8 h以上后接受上腹部超声检查,并由固定影像学医师出具统一报告。
1.3 调查程序及方法 调查前对调查人员统一培训,规范操作方法,采用电话问卷调查和集中问卷调查方式,调查对象均需填写完整的ALD流行病学调查量表。
1.4 诊断标准 ALD的诊断参照《酒精性肝病诊疗指南(2010年修订版)》[3]。本研究规定1年内平均每个月饮酒≥2次者为饮酒人群,饮酒量折合酒精40 g/d,连续5年以上为嗜酒者。乙醇量(g)计算公式:饮酒量(ml)×酒精含量(%)×0.8。肥胖诊断参照2000年世界卫生组织西太平洋地区特别工作组建议[4],规定BMI≥25 kg/m2为肥胖。高血压诊断依据《中国高血压基层管理指南(2014年修订版)》[5]。血脂异常依照《中国成人血脂异常防治指南(2016年修订版)》[6]。GGT>60 U/L,ALT>50 U/L,AST>40 U/L,满足上述任何一项即认为肝功能异常。
1.5 统计学方法 应用SPSS 19.0统计软件进行数据分析。计数资料组间比较采用χ2检验,多因素分析采用logistic回归模型。P<0.05为差异有统计学意义。
2 结果
2.1 一般情况 6723份有效问卷中有饮酒习惯者3667人,饮酒率54.54%,5288名男性中饮酒3441人,饮酒率65.07%;而1435名女性中只有226人饮酒,饮酒率15.75%,明显低于男性(χ2=1107.48,P<0.001)。检出ALD患者397人,人群患病率5.91%。5288名男性中检出ALD患者381人,患病率7.20%;而1435名女性中只有16人患病,患病率1.11%,明显低于男性(χ2=75.34,P<0.001)。
2.2 饮酒情况 单纯饮用啤酒的人占35.70%,32.45%的人只饮白酒,10.31%的人只饮葡萄酒,混和饮用者占21.54%。啤酒、白酒是主流消费酒产品,其中啤酒是饮酒人群的首选。86.86%饮酒者选择进餐饮用,而13.14%的人习惯空腹饮酒,空腹饮酒者ALD患病率(18.05%)高于进餐饮酒者(9.73%),差异有统计学意义(χ2=22.883,P<0.001)。只饮啤酒、葡萄酒者因日均乙醇摄入量较低,患病率低(1.98%、7.14%);而混饮者和单纯饮用白酒者,患病率较高(25.98%、23.11%)。
2.3 文化程度、肥胖与ALD的关系 饮酒人群中不同文化程度ALD患病率不尽相同,初中学历患病率最高(16.21%),其余依次为大专及以上、高中、小学及以下,患病率分别为10.91%、6.64%、5.85%,不同文化程度的ALD患病率差异具有统计学意义(χ2=86.598,P<0.001)。饮酒人群中BMI≥25 kg/m2有678人,患ALD者120人,肥胖组的ALD患病率(17.70%)高于非肥胖组(9.27%),差异有统计学意义(χ2=40.698,P<0.001)。
2.4 饮酒量、饮酒年限与ALD的关系 随着日饮酒量的增加,饮酒时间的延长,ALD的患病率逐渐增加,不同日饮酒量和不同饮酒年限的ALD患病率差异均具有统计学意义(χ2值分别为1147.428、116.542,P值均<0.001)(表1,2)。
2.5 饮酒情况与肝功能的关系 随着日均饮酒量的增加,肝功能指标(GGT、ALT、AST)异常率会逐渐增加,差异具有统计学意义(P值均<0.001)(表3)。随着饮酒年限的增长,肝功能指标(GGT、AST)异常率逐渐增加,其中GGT异常率差异具有统计学意义(P<0.001);饮酒年限≥20年的GGT异常率显著高于饮酒年限<5年(P<0.001)(表4)。
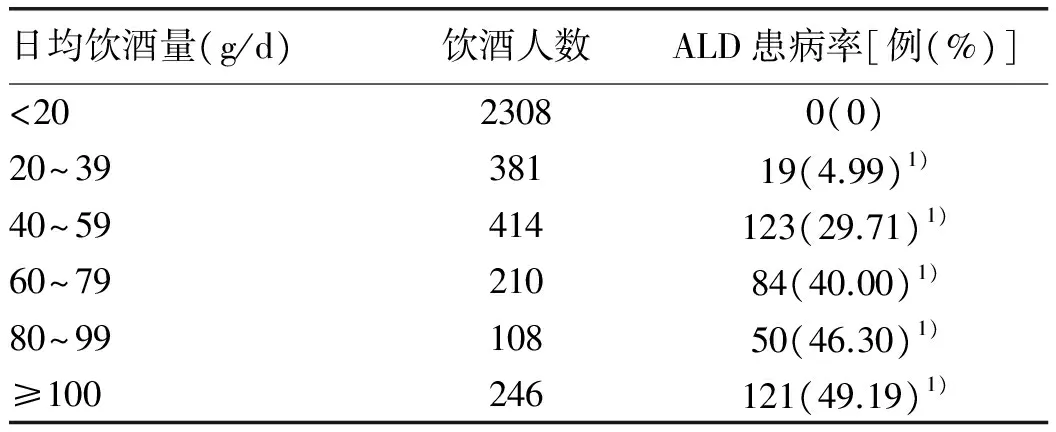
表1 不同日饮酒量ALD患病率
注:与日饮酒量<20 g比较, 1)P<0.001

表2 不同饮酒年限ALD患病率
注:与饮酒年限<5年比较,1)P<0.001
2.6 饮酒组与对照组各项指标异常率的比较 将体检人群分为饮酒组(不包括ALD患者)和对照组(非饮酒组),结果显示两组肝功能、高血压、血脂、肥胖、平均红细胞体积(MCV)的异常率比较差异均有统计学意义(P值均<0.05)(表5)。
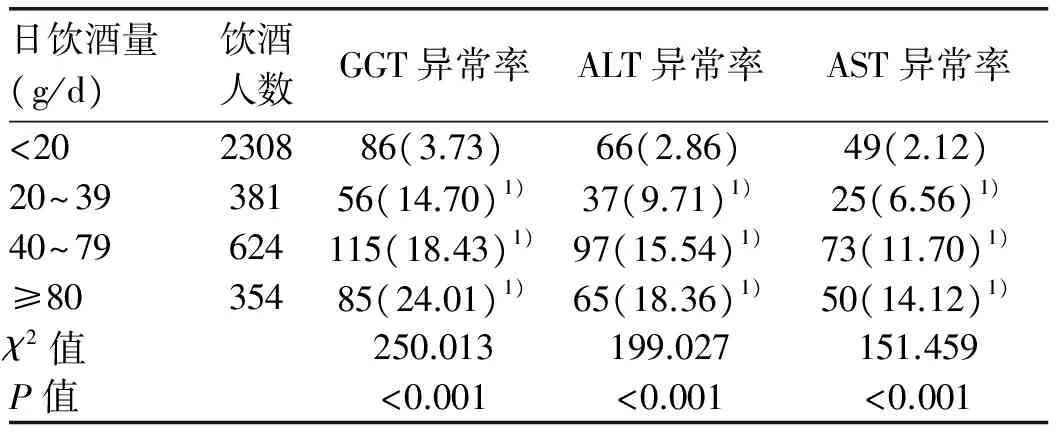
表3 不同日饮酒量与肝功能的关系[例(%)]
注:与日均饮酒量<20 g组比较,1)P<0.001
注:与饮酒年限<5年组比较,1)P<0.001
2.7 ALD相关危险因素分析 以年龄、性别、BMI、肥胖、高血压、高血脂、日饮酒量、饮酒年限、饮酒方式、文化程度、GGT、ALT、AST、MCV等为自变量,ALD为因变量进行 logistic 多元回归分析,结果显示年龄、男性、肥胖、日饮酒量、饮酒方式、文化程度、GGT、AST、MCV是ALD发生的危险因素(P值均<0.05)(表6)。
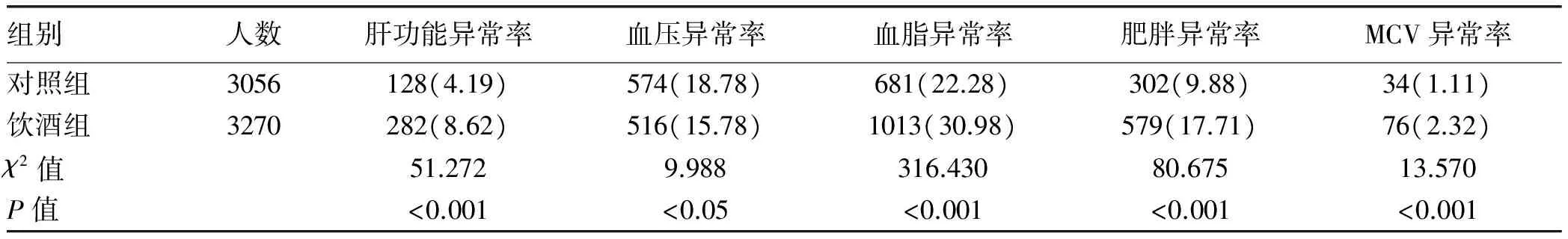
表5 饮酒组与对照组各项指标异常率的比较[例(%)]
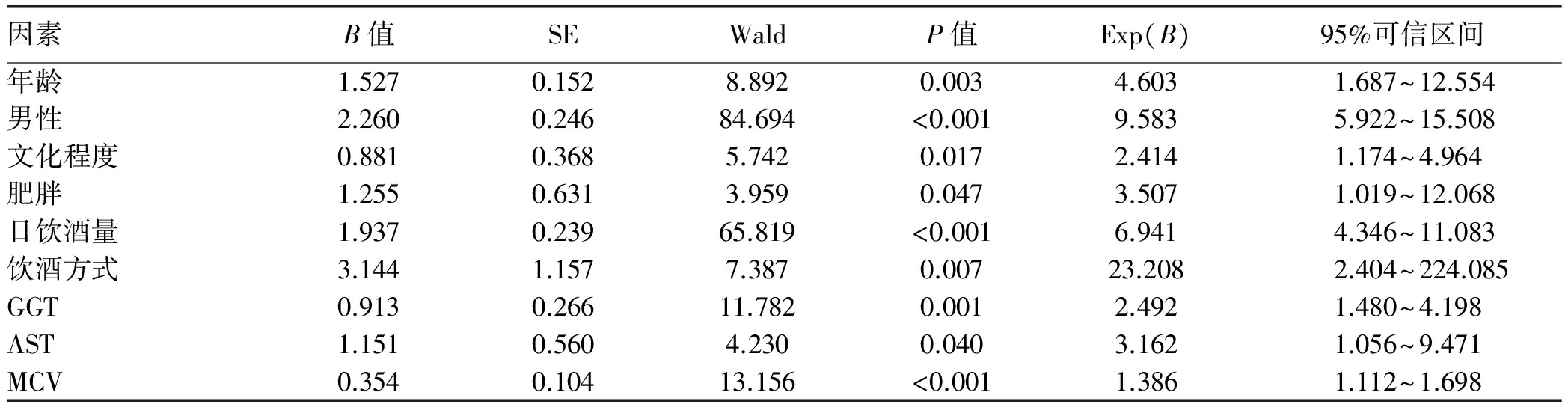
表6 ALD相关因素的logistic回归分析
3 讨论
我国对饮酒人群的流行病学调查主要在改革开放后,嗜酒者的比例呈逐年上升趋势。各地区ALD患病率报道不尽相同,浙江省为4.34%[7],西安地区为2.2%[8],辽宁省为6.1%[9],河北省为4.12%[10]。本研究结果显示延长油田职工ALD患病率为5.91%,较全国其他区域偏高。本研究对象为延长油田职工,工作强度大,初中学历所占比例大,其健康饮酒意识淡薄,饮酒量及饮酒频次较高;此外,可能与地处海拔偏高地区,气候相对寒冷,饮酒可促进机体产热,有效抵御严寒有关,也可能与当地的风俗习惯有关,这与延华等[11]对西北地区的流行病学调查报道一致。
随着年龄的增长,ALD的患病率增加,与乙醇量不断累积增加相一致,即ALD患病率与日饮酒量、饮酒年限和总酒精摄入量呈正相关[12]。且随着年龄的增长,机体对酒精的耐受力下降,肝脏对酒精的代谢能力降低,肝损伤随之增加。随着日均饮酒量的增加,饮酒年限的增长,ALD患病率会逐渐增加。本研究显示,日均酒精摄入量≥20 g,持续饮用≥5年时,ALD的患病率增加。但引起ALD发病的最低饮酒量与饮酒年限,国内外的报道尚不一致[1]。鲁晓岚等[13]报道,男性乙醇摄入量<20 g/d,饮酒年限<5年几乎不引起ALD;但若乙醇摄入量>40 g,饮酒年限>5年,则发病率明显上升,与本研究结果相似。
长期饮酒可致肝酶和MCV异常[14]。ALT、AST、GGT均为最常用的检测肝酶指标。Shen等[15]一项对浙江省461例ALD患者的7年随访调查发现,日乙醇摄入量≥40 g、饮酒年限≥10年与酒精性肝损伤指标异常密切关联,相对危险度分别为2.014、2.085,与其他组相比,该组的酒精性肝损伤7年累积发病率最高。随着饮酒年限的增长,酒精对肝脏的毒性作用在逐步累积,最终引发ALD。
本研究显示MCV异常率在饮酒组与非饮酒组人群比较具有统计学意义,长期饮酒者的MCV明显升高,其机制可能与下列因素有关:(1)酒精提供热量,使饮酒者的食量减少,从而摄入维生素B12、叶酸减少;(2)乙醇可以直接损害消化系统各器官的功能,影响胃、小肠、胰腺等的吸收功能,导致肝细胞功能损伤,减少维生素B12、叶酸的吸收,核苷酸合成障碍,胞体增大,MCV增大。
肥胖是ALD的独立预后因素,肥胖者饮酒,可增加ALD各阶段发病的风险。研究[13]显示,肥胖组和非肥胖组相比,ALD患病风险增加了5.6倍(P<0.001)。另有研究[16]报道,肥胖加饮酒组与无肥胖加饮酒组相比,脂肪肝患病风险增加了17.672倍(P<0.001)。本研究中ALD的患病率在肥胖组与非肥胖组有显著差异,与上述报道一致。一项回顾性队列研究[17]发现,无论是饮酒人群还是肥胖人群,都比非饮酒及非肥胖人群发生脂肪肝的风险大,但是饮酒和肥胖叠加人群,脂肪肝的发病风险似乎并不比肥胖单因素高。一项纳入3953例上海成人的研究[18]提示,饮酒与肥胖无相关性。肥胖与饮酒的关系尚不明确,可能原因有:(1)饮酒刺激食欲,一方面通过干扰糖代谢过程,从而降低餐后血糖;另一方面通过刺激下丘脑,引起神经内分泌紊乱,增加食欲;(2)乙醇在体内优先于脂肪代谢,可以促进脂肪合成[19]。
虽然大多数研究显示饮酒量与血压、血脂呈正相关,但高血压、高血脂的发病机制复杂,原因众多,二者的关系需要进一步的研究。
有学者[20]指出,在重视饮酒造成肝损伤的同时,还应早期认识和处理相伴随的代谢综合征的各种表现。随着饮酒量和饮酒年限的增加,不仅直接导致终末期肝硬化或肝癌的发生,而且还影响肝脏代谢出现的增加的重要组分,诸如高血压、高脂血症、高血糖、高尿酸等[21]。本研究显示,血压、血脂、BMI的异常率在饮酒组与对照组间有显著差异。饮酒与代谢综合征各个组分之间存在复杂的相互关系,而何种饮酒模式会影响代谢综合征及其相关疾病的风险,目前尚缺乏相关报道。
综上所述,该调查区域ALD的发生与年龄、男性、肥胖、日饮酒量、饮酒方式、文化程度、GGT、AST、MCV密切相关。鉴于该区域人群的ALD患病率较高,影响因素众多,应联合相关职能部门,加强对该区域“健康饮酒、科学饮酒”的宣传教育,以预防并减少酒精相关疾病的发生。
[1] WANG BY, GAO J. Diagnosis and treatment of alcoholic liver disease should be taken seriously[J]. Beijing Med J, 2014, 36(3): 206-207. (in Chinese) 王炳元, 高君. 重视酒精性肝病的诊断与治疗[J]. 北京医学, 2014, 36(3): 206-207.
[2] GAO XX, LIU LX. Progress in the epidemiology and pathogenesis of alcoholic liver diseases[J/CD]. Chin J Digest Med Imageol: Electronic Edition, 2016, 6(2): 62-65.(in Chinese) 高潇雪, 刘立新. 酒精性肝病流行病学及发病机制研究进展[J/CD]. 中华消化病与影像杂志: 电子版, 2016, 6(2): 62-65.
[3] Fatty Liver and Alcoholic Liver Disease Study Group of the Chinese Liver Disease Association, Chinese Medical Association.Guidelines for prevention and treatment of alcoholic liver disease (revised version 2010)[J]. J Clin Hepatol, 2010, 26(3): 229-232. (in Chinese) 中华医学会肝病学分会脂肪肝和酒精性肝病学组. 酒精性肝病诊疗指南(2010年修订版)[J]. 临床肝胆病杂志, 2010, 26(3): 229-232.
[4] ANUURAD E, SHIWAKU K, NOGI A, et al. The new BMI criteria for asians by the regional office for the western pacific region of WHO are suitable for screening of overweight to prevent metabolic syndrome in elder Japanese workers[J]. J Occup Health, 2003, 45(6): 335-343.
[5] Committee on Revision of Chinese Guidelines for the Management of Hypertension in the Community. Chinese guidelines for the management of hypertension in the community (2014 revised edition)[J]. Chin J Hypertension, 2015, 23(1): 24-37. (in Chinese) 《中国高血压基层管理指南》修订委员会. 中国高血压基层管理指南(2014年修订版)[J]. 中华高血压杂志, 2015, 23(1): 24-37.
[6] Joint Committee on Revision of Chinese Guidelines on Prevention and Treatment of Dyslipidemia in Adults. Chinese guidelines on prevention and treatment of dyslipidemia in adults (2016 Revised Edition)[J]. Chin Circulat J, 2016, 31(10): 937-950. (in Chinese) 中国成人血脂异常防治指南修订联合委员会. 中国成人血脂异常防治指南(2016年修订版)[J]. 中国循环杂志, 2016, 31(10): 937-950.
[7] LI YM, CHEN WX, YU CH, et al. An epidemiological survey of alcoholic liver disease in Zhejiang province[J]. Chin J Hepatol, 2003, 11(11): 647-649. (in Chinese) 厉有名, 陈卫星, 虞朝辉, 等. 浙江省酒精性肝病流行病学调查概况[J]. 中华肝脏病杂志, 2003, 11(11): 647-649.
[8] LU XL, TAO M, LUO JY, et al. Epidemiology of alcohol and liver disease[J]. Chin J Hepatol, 2002, 10(6): 467-468. (in Chinese) 鲁晓岚, 陶明, 罗金燕, 等. 饮酒与肝病流行病学调查[J]. 中华肝脏病杂志, 2002, 10(6): 467-468.
[9] CHEN SL, MENG XD, WANG BY, et al. An epidemiologic survey of alcoholic liver disease in some cities of Liaoning province[J]. J Pract Hepatol, 2010, 13(6): 428-430. (in Chinese) 陈士林, 孟晓丹, 王炳元, 等. 辽宁省部分城市酒精性肝病流行现状调查[J]. 实用肝脏病杂志, 2010, 13(6): 428-430.
[10] ZHI LX, DUAN DS, HAN JW, et al. An investigation of prevalence rate of fatty liver disease and related risk factors in coastal cities and towns in Hebei Province, China[J]. Hebei Med J, 2015, 37(1): 114-116. (in Chinese) 智利霞, 段冬生, 韩俊武, 等. 河北沿海城镇脂肪肝患病率及危险因素调查研究[J]. 河北医药, 2015, 37(1): 114-116.
[11] YAN H, ZHANG FL, GAO YQ, et al. An epidemiological investigation of drinking and alcoholic liver disease[J]. Shaanxi Med J, 2015, 44(7): 917-918. (in Chinese) 延华, 张粉利, 高艳琼, 等. 饮酒与酒精性肝病流行病学调查研究[J]. 陕西医学杂志, 2015, 44(7): 917-918.
[12] CHEN D, LIN XX, CHEN Y. Research on the progress of alcoholic liver disease pathogenesis related to CYP2E1[J]. Chin J Clin Pharmacol Ther, 2017, 22(2): 198-203. (in Chinese) 陈丹, 林秀贤, 陈尧. CYP2E1调控酒精性肝病发病机制的研究进展[J]. 中国临床药理学与治疗学, 2017, 22(2): 198-203.
[13] LU XL, LUO JY, TAO M, et al. Analysis of dangerous factors for alcoholic liver disease[J]. Chin J Hepatol, 2004, 12(7): 442-443. (in Chinese) 鲁晓岚, 罗金燕, 陶明, 等. 酒精性肝病的危险因素分析[J]. 中华肝脏病杂志, 2004, 12(7): 442-443.
[14] WU YM, HOU ZJ. Correlation of liver function and red blood cell parameters with repeat drinking in alcohol-dependent patients[J]. World Chin J Dig, 2010, 18(15): 1598-1601. (in Chinese) 吴永梅, 侯振江. 饮酒与肝功能及红细胞参数的关系[J]. 世界华人消化杂志, 2010, 18(15): 1598-1601.
[15] SHEN Z, LI Y, YU C, et al. A cohort study of the effect of alcohol consumption and obesity on serum liver enzyme levels[J]. Eur J Gastroenterol Hepatol, 2010, 22(7): 820-825.
[16] QIAO LN, DAI GR, ZHANG J, et al. An epidemiological survey of prevalence and risk factors for fatty liver disease in adults residing in Yan′an, China[J]. J Clin Hepatol, 2015, 31(1): 82-87. (in Chinese) 乔丽娜, 戴光荣, 张锦, 等. 延安地区成人脂肪肝患病率及其危险因素的探讨[J]. 临床肝胆病杂志, 2015, 31(1): 82-87.
[17] DONG SY, SHEN Z, YU CH, et al. A retrospective cohort study on the association of fatty liver disease with obesity and drinking[J]. Zhejiang J Prevent Med, 2015, 27(3): 276-280. (in Chinese) 董双勇, 沈哲, 虞朝辉, 等. 脂肪肝与肥胖、饮酒关系的回顾性队列研究[J]. 浙江预防医学, 2015, 27(3): 276-280.
[18] FAN JG, CAI XB, LI L, et al. Alcohol consumption and metabolic syndrome among Shanghai adults: a randomized multistage stratified cluster sampling investigation[J]. World J Gastroenterol, 2008, 14(15): 2418-2424.
[19] SHEARN CT, SMATHERS RL, JIANG H, et al. Increased dietary fat contributes to dysregulation of the LKB1/AMPK pathway and increased damage in a mouse model of early stage ethanol-mediated steatosis[J]. J Nutr Biochem, 2013, 24(8):1436-1445.
[20] ZHANG H, YUAN LY, WANG BY. Alcohol liver disease and metabolic syndrome[J]. Chin J Gastroenterol Hepatol, 2013, 22(8): 826-829. (in Chinese) 张鸿, 袁乐媛, 王炳元. 酒精性肝病与代谢综合征[J].胃肠病学和肝病学杂志, 2013, 22(8): 826-829.
[21] QI WW, HUANG JF, LI JX, et al. Alcohol consumption and the incidence of metabolic syndrome in Chinese population[J]. Chin J Health Manage, 2012, 6(2): 75-80. (in Chinese) 戚文威, 黄建凤, 李建新, 等. 中国人群饮酒与代谢综合征发病关系的前瞻性研究[J]. 中华健康管理杂志, 2012, 6(2): 75-80.
引证本文:LI QN, CHANG JB, BAI YX, et al. An epidemiological survey of alcoholic liver disease among staff of Yanchang Oilfield[J]. J Clin Hepatol, 2017, 33(9): 1769-1773. (in Chinese) 李倩楠, 常剑波, 白艳霞, 等. 延长油田职工酒精性肝病的流行病学调查[J]. 临床肝胆病杂志, 2017, 33(9): 1769-1773.
(本文编辑:王 莹)
AnepidemiologicalsurveyofalcoholicliverdiseaseamongstaffofYanchangOilfield
LIQiannan,CHANGJianbo,BAIYanxia,etal.
(DepartmentofGastroenterology,AffiliatedHospitalofYan′anUniversity,Yan′an,Shannxi716000,China)
ObjectiveTo investigate the prevalence of alcoholic liver disease (ALD) among the staff of Yanchang Oilfield and related risk factors.MethodsThe physical examination data were collected from the staff of Yanchang Oilfield in June 2016, and all the staff underwent anthropometric measurement (body height, body weight, and blood pressure), laboratory examinations (routine blood test, liver function, blood lipids, blood glucose, and viral markers), and upper abdominal ultrasound and completed the questionnaire. The chi-square test was used for comparison of categorical data between groups, and logistic regression was used for multivariate analysis.ResultsA total of 6723 employees participated in the study, among whom 397 had ALD, and the prevalence rate of ALD was 5.91%. Compared with female staff, male staff had significantly higher drinking rate (65.07% vs 15.75%,χ2=1107.48,P<0.001) and prevalence rate of ALD (7.20% vs 1.11%,χ2=75.34,P<0.001). Male population was the major group for alcohol consumption. There was a significant difference in the prevalence rate of ALD between the staff with different degrees of education (χ2=86.598,P<0.001). The obese group had a significantly higher prevalence rate of ALD than the non-obese group (17.70% vs 9.27%,χ2=40.698,P<0.001). With the increases in drinking volume and drinking years, the prevalence rate of ALD gradually increased, and there was a significant difference in the prevalence rate of ALD between the staff with different daily drinking volumes and drinking years (χ2=1147.428 and 116.542, bothP<0.001). With the increase in daily drinking volume, the abnormal rates of gamma-glutamyl transpeptidase (GGT), alanine aminotransferase, and aspartate aminotransferase (AST) gradually increased (χ2=250.013, 199.027, and 151.459, allP<0.001); with the increase in drinking years, the abnormal rates of GGT and AST gradually increased, with a significant increase in the abnormal rate of GGT (χ2=27.158,P<0.001). There were significant differences between the drinking group and the control group in the abnormal rates of liver function, blood pressure, blood lipids, body mass index, and mean corpuscular volume (χ2=51.272, 9.988, 316.430, 80.675, and 13.570, allP<0.05). The multivariate analysis showed that age, male sex, obesity, daily drinking volume, drinking pattern, degree of education, GGT, AST, and mean corpuscular volume were closely associated with the development of ALD (allP<0.05).ConclusionThere is a high prevalence rate of ALD among the staff of Yanchang Oilfield. Sex, age, degree of education, drinking volume, drinking pattern, and obesity are major influencing factors for ALD in adults in this region.
liver diseases, alcoholic; alcohol drinking; prevalence; risk factors
10.3969/j.issn.1001-5256.2017.09.029
2017-03-13;
2017-04-05。
陕西省延安市科学技术研究发展计划项目(2015HM-13)
李倩楠(1991-),女,主要从事肝脏疾病诊治方面的研究。
戴光荣,电子信箱:303326374@qq.com。
R575.5
:A
:1001-5256(2017)09-1769-05
