慢性合并症对急性胆囊炎行早期胆囊切除术后转归的影响
2017-09-03张德良
张德良,李 强
慢性合并症对急性胆囊炎行早期胆囊切除术后转归的影响
张德良,李 强
目的:评估慢性合并症对早期行胆囊切除术的急性胆囊炎患者术后转归的影响。方法:回顾性分析118例接受早期胆囊切除术的急性胆囊炎患者临床病理资料。按胆囊炎的严重程度将患者分为轻(G1),中(G2),重(G3)3级。G1、G2级患者再分为有合并症组(n=12)和无合并症组(n=91),比较各组患者间的术后转归。结果:研究共纳入G1级患者60例,G2级患者43例及G3级患者15例,G3级急性胆囊炎患者术后预后显著差于G1、G2级患者。胆囊切除术后无患者死亡。G1、G2两级患者的有合并症组与无合并症组间,术后并发症、中转开腹手术率、术中出血量皆无显著差异。结论:对于伴有慢性合并症轻、中度急性胆囊炎患者,行早期胆囊切除术是安全有效的。
急性胆囊炎;胆囊切除术;合并症;术后转归
许多研究表明,早期行胆囊切除术可缩短住院时间,减轻患者的经济负担并改善术后转归[1-2]。2013年,由日本肝胆胰腺外科学会制订的《东京急性胆囊炎处理指南》更新版本(TG13)中,将急性胆囊炎按严重程度分为三级,为急性胆囊炎严重程度评估提供了标准,提高了术前评估的准确度。指南中推荐轻度(G1)、中度(G2)急性胆囊炎在症状出现72 h内行胆囊切除术[3]。但是,重度胆囊炎(G3)患者常并发器官衰竭,术后并发症发生率及死亡率均较高。因此,对于重度胆囊炎患者推荐行经皮或内镜胆囊引流术[3]。
由于重度急性胆囊炎行胆囊切除术术后转归的报道较少,目前对于重度急性胆囊炎的手术指征及最佳手术时机仍不十分明确。在某些伴肝硬化,慢性肾病等慢性合并症的患者中,虽然胆囊炎本身并不严重,但其实验室检查指标可能达到诊断重度胆囊炎的标准。这会影响对这部分患者严重程度准确评估。由于合并症对疾病的并发症、发病率和死亡率有重要的影响,因此合并症对急性胆囊炎转归的影响仍有待研究。
本研究旨在评价因慢性合并症而达到G3诊断标准的G1、G2患者,合并症对早期行胆囊切除术转归的影响。
1 资料与方法
1.1 患者资料 回顾性分析天津市海河医院2014年4月—2016年12月间收治的118例急性胆囊炎患者的临床资料。收集的临床资料包括一般临床资料(年龄,性别),实验室检查(白细胞,血小板,血尿素氮,血肌酐,凝血酶原时间国际标准化比值(PT-INR))及合并症等。患者于症状出现7 d内行胆囊切除术定义为早期胆囊切除术。
1.2 患者分组及分析指标 急性胆囊炎严重程度分级按TG13指南进行评估[3],将患者分为轻度(G1)、中度(G2)及重度(G3)3级。另外,对于轻、中度患者,根据患者是否因慢性合并症而到达重度标准将其分为合并症组和无合并症组。
合并症组纳入标准:(1)痴呆或使用镇静药物,慢性阻塞性肺病缺氧而造成的意识水平降低;(2)慢性肾病导致的肌酐水平升高;(3)因使用抗凝药而导致血浆凝血酶原时间延长;(4)慢性肝病导致的血小板减少症。
术后转归的主要评价指标为死亡率和并发症率。次要指标为手术时间,术中出血量,中转开腹手术率及术后住院时间。
1.3 手术方式 全麻下行腹腔镜胆囊切除术为手术的首选方案,若术中出现腹腔镜下无法处理的复杂情况,则转开腹手术。
1.4 统计学分析 计量资料比较使用t检验或Mann-Whitney U检验,计数资料比较使用卡方检验或Fisher精确检验。多组计量资料比较使用方差分析或Kruskal-Wallis检验。P<0.05为差异有统计学意义。所有统计学分析使用SPSS 20.0软件完成。
2 结果
2.1 患者一般临床资料 研究纳入急性胆囊炎患者118例。其中,男性73例(61.9%),女性45例(38.1%);G1患者60例(50.8%),G2患者43例(36.4%),G3患者15例(12.7%)。平均年龄66岁。其中86例(72.9%)患者于入院72 h内接受手术。101例(85.6%)患者行腹腔镜胆囊切除术,9例(7.6%)行开腹手术,8(6.8%)例由腹腔镜转为开腹手术。中位手术时间为140 min(70~245 min)。术中平均出血量20 mL(0~800 mL)。术后并发症包括结石引起胆管炎5例,肾功能衰竭3例,呼吸衰竭2例,迷走胆管漏1例。术后无患者死亡。
2.2 G1、G2、G3 3级患者一般情况比较 按照TG13指南标准,将患者分为G1、G3及G3 3级。3级患者的年龄(P=0.014)、实验室检查如白细胞(P= 0.001),血小板(P=0.036),血尿素氮(P<0.001),血肌酐(P<0.001)及PT-INR(P=0.007)均存在显著差异。另外,G3患者组伴发心血管疾病(P=0.004)及慢性肾病(P=0.002)的例数显著多于其余两组。详情见表1。

表1 G1、G2、G3 3级患者一般临床病理资料
2.3 G1、G2、G3 3级患者手术及术后转归比较 G1、G2级患者腹腔镜手术的例数于G3患者(P=0.003),另外,随着疾病严重程度的的提高,中转开腹手术的几率也有所上升(P=0.009)。与G1、G2患者相比,G3患者术中出血量(P=0.007)、住院时间(P<0.001)、术后并发症发生率均显著增加(P=0.005)。详见表2。
2.4 合并症组和无合并症组患者一般情况比较 将G1、G2级患者分为合并症组和无合并症组。在合并症组中,3例患者出现意识水平下降,5例患者因慢性阻塞性肺病导致氧饱和下降需接受吸氧,2例患者因慢性肾病导致血肌酐升高,2例患者因慢性肝病导致血小板减少。与无合并症组患者相比较,合并症组患者的血小板水平明显降低(P=0.025),PT-INR(P=0.032),血尿素氮(P<0.001)及肌酐水平(P=0.035)明显升高。详见表3。

表2 不同严重程度3级患者手术及术后转归比较
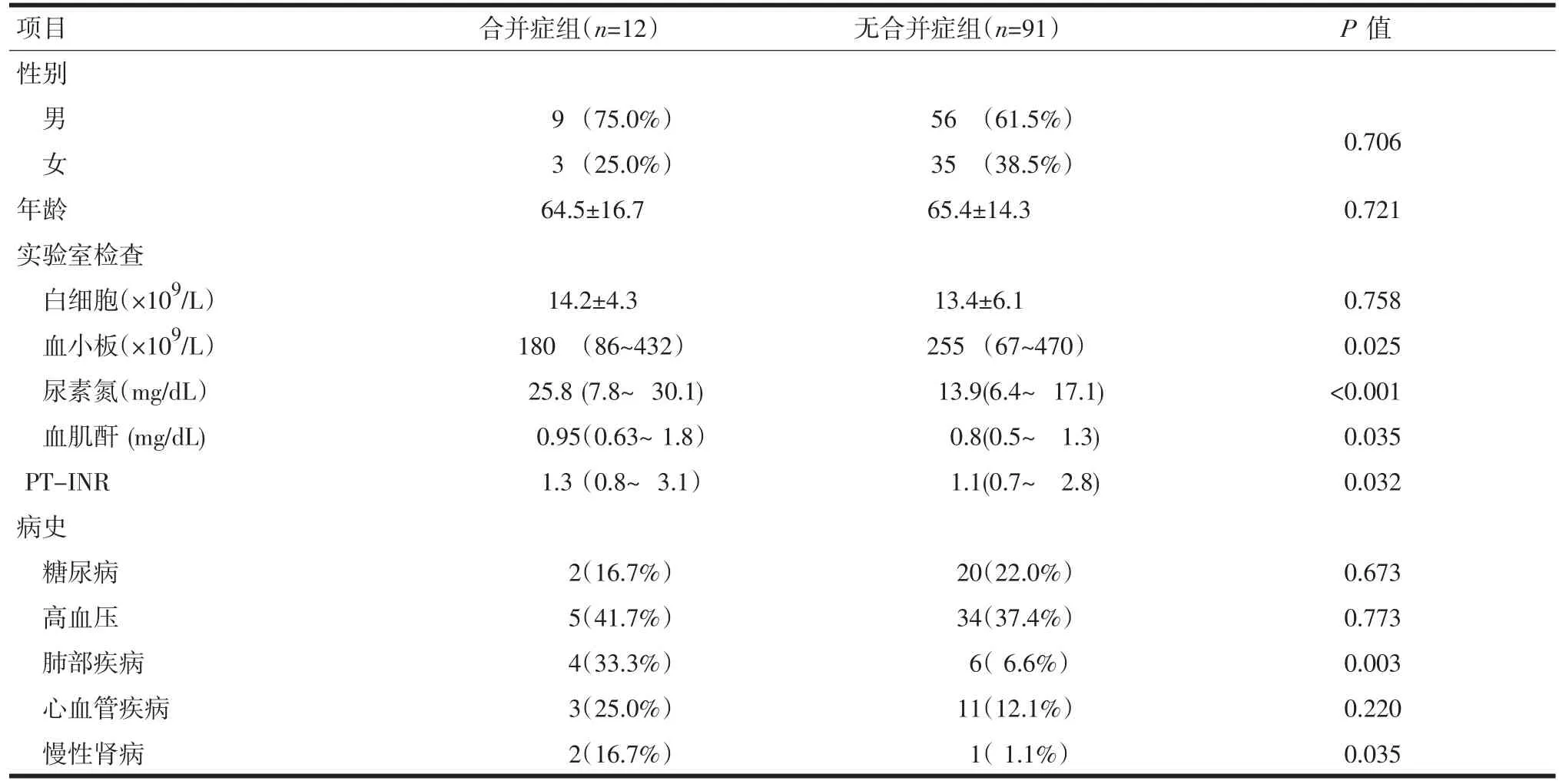
表3 合并症组和无合并症组患者一般情况比较
2.5 合并症组和无合并症组患者手术及术后转归比较 两组患者在手术时间,中转开腹手术率,术中出血量等方面无显著差异。合并症组患者住院时间较无合并症组患者延长(P=0.014)。两组均无患者死亡且术后并发症发生率无显著差异(P=0.144)。详见表4。
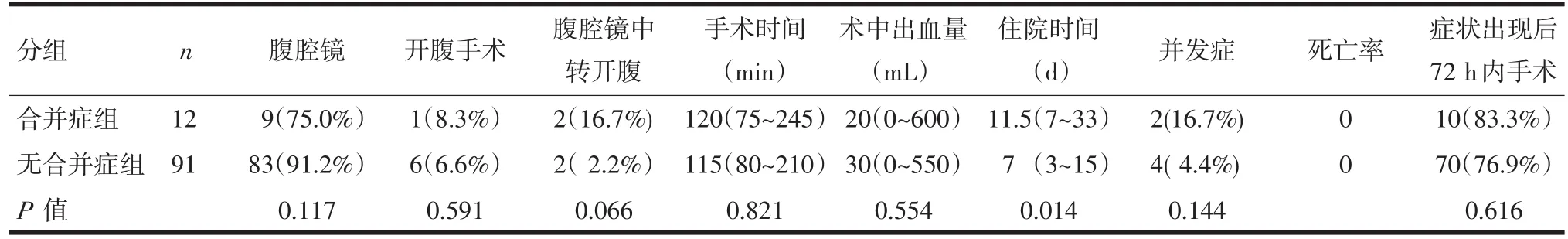
表4 合并症组和无合并症组手术及术后转归比较
3 讨论
目前对于G3级急性胆囊炎患者,如何选择最佳的治疗方案和处理时机仍不十分明确。先前研究报道,急性胆囊炎总体死亡率为1.7%,但G3患者行胆囊切除术后的死亡率高达21.4%,且死亡率与手术时机无关[4]。与G1、G2患者相比,G3患者的开腹手术中转率、术中失血量、胆道损伤率明显增高,手术时间明显延长[5-6]。与先前报道相同,本研究显示,G3患者的术中失血量及中转开腹手术率明显提高,术后并发症明显增多且住院时间显著延长。但是,G3患者死亡率低于先前报道,表明早期行胆囊切除术对G3患者并非绝对禁忌。
经皮胆囊穿刺引流术总体来说是一项安全治疗手段,适用于不适合全麻和手术的患者[7]。研究报道经皮胆囊穿刺引流术可有效地阻止炎症的进展[8]。在TG13指南中,对于G3患者,也推荐行胆囊穿刺引流术,推迟进行胆囊切除术[9]。但研究表明,高龄或病情严重的患者行经皮胆囊穿刺引流术死亡率依然达5.4%~17.2%[7,10-11]。因此,对于急性胆囊炎,特别是G3患者,使用经皮胆囊穿刺引流术相比胆囊切除术是否具有优势仍不明确。
合并症对于患者的手术预后有显著的影响[12-13]。TG13指南中推荐G1、G2患者行早期胆囊切除术。但是,一些G1和G2患者伴发的慢性合并症可能导致其实验室指标满足G3的诊断标准。因此,这部分患者的疾病严重程度常不能做出准确分级,从而无法决定是否行早期胆囊切除。本研究,对比了有合并症和无合并症的G1、G2患者在接收早期胆囊切除术后转归的情况。结果显示。虽然合并症组患者住院时间有所延长,但其术中中转开腹手术率、术中出血量、术后并发症发生率及死亡率均与无合并症组无显著差别,这表明,对于伴发严重基础疾病的G1、G2患者,早期行胆囊切除术是安全有效的。
总的来说,对于急性胆囊炎患者,早期行胆囊切除术是一种安全有效的治疗手段。在临床工作中,详细的询问病史,对疾病严重程度做出准确的判断对于最佳治疗方案的选择及患者的预后至关重要。
[1]Gutt CN,Encke J,Koninger J,et al.Acute cholecystitis:early ver⁃sus delayed cholecystectomy,a multicenterrandomized trial (ACDC study,NCT00447304)[J].Ann Surg,2013,258(3):385-393.
[2]Banz V,Gsponer T,Candinas D,et al.Population-based analysis of 4113 patients with acute cholecystitis:defining the optimal time-point for laparoscopic cholecystectomy[J].Ann Surg,2011, 254(6):964-970.
[3]Yokoe M,Takada T,Strasberg SM,et al.TG13 diagnostic criteria and severity grading of acute cholecystitis(with videos)[J].J Hepa⁃tobiliary Pancreat Sci,2013,20(1):35-46.
[4]Lee SW,Yang SS,Chang CS,et al.Impact of the Tokyo guidelines on the management of patients with acute calculous cholecystitis [J].J Gastroenterol Hepatol,2009,24(12):1857-1861.
[5]Paul Wright G,Stilwell K,Johnson J,et al.Predicting length of stay and conversion to open cholecystectomy for acute cholecystitis using the 2013 Tokyo Guidelines in a US population[J].J Hepato⁃biliary Pancreat Sci,2015,22(11):795-801.
[6]Tornqvist B,Waage A,Zheng Z,et al.Severity of Acute Cholecysti⁃tis and Risk of Iatrogenic Bile Duct Injury During Cholecystecto⁃my,a Population-Based Case-Control Study[J].World J Surg, 2016,40(5):1060-1067.
[7]Winbladh A,Gullstrand P,Svanvik J,et al.Systematic review of cholecystostomy as a treatment option in acute cholecystitis[J]. HPB(Oxford),2009,11(3):183-193.
[8]Yamada K,Yamashita Y,Yamada T,et al.Optimal timing for per⁃forming percutaneous transhepatic gallbladder drainage and subse⁃quent cholecystectomy for better management of acute cholecystitis [J].J Hepatobiliary Pancreat Sci,2015,22(12):855-861.
[9]Miura F,Takada T,Strasberg SM,et al.TG13 flowchart for the management of acute cholangitis and cholecystitis[J].J Hepatobili⁃ary Pancreat Sci,2013,20(1):47-54.
[10]Spira RM,Nissan A,Zamir O,et al.Percutaneous transhepatic cholecystostomy and delayed laparoscopic cholecystectomy in criti⁃cally ill patients with acute calculus cholecystitis[J].Am J Surg, 2002,183(1):62-66.
[11]Rodriguez-Sanjuan JC,Arruabarrena A,Sanchez-Moreno L,et al. Acute cholecystitis in high surgical risk patients:percutaneous cho⁃lecystostomy or emergency cholecystectomy?[J].Am J Surg,2012, 204(1):54-59.
[12]Roche JJ,Wenn RT,Sahota O,et al.Effect of comorbidities and postoperative complications on mortality after hip fracture in elder⁃ly people:prospective observational cohort study[J].BMJ,2005, 331(7529):1374.
[13]Yu J,Hu J,Huang C,et al.The impact of age and comorbidity on postoperative complications in patients with advanced gastric can⁃cer after laparoscopic D2 gastrectomy:results from the Chinese lap⁃aroscropic gastrointestinal surgery study(CLASS)group[J].Eur J Surg Oncol,2013,39(10):1144-1149.
(收稿:2017-04-26 修回:2017-06-20)
(责任编辑 张静喆 屈振亮)
R657.4+1
:A
:1007-6948(2017)04-0418-04
10.3969/j.issn.1007-6948.2017.04.023
天津市海河医院普外科(天津 300350)
张德良,E-mail:zhangdlhh@163.com
