单颗后牙缺失不翻瓣种植短期临床观察
2017-07-25彭文军张海燕
彭文军 张海燕
单颗后牙缺失不翻瓣种植短期临床观察
彭文军 张海燕
目的:通过对单颗后牙缺失采用翻瓣和不翻瓣种植技术完成的种植手术病例进行比较,评价不翻瓣种植技术的临床效果。方法:选取后牙区单牙缺失的患者40例,随机分为研究组和对照组,各20例。研究组行不翻瓣种植手术,对照组行常规翻瓣种植手术。观察两组患者的术后反应。以种植体植入即刻为观察基线,观察冠修复后即刻及6个月、12个月三个时间点时的种植体稳定性,软组织的沟内出血指数(SBI)和探诊深度(PD),以及牙槽嵴边缘骨高度变化(MBL)。结果:研究组患者术后反应轻微,对手术的满意度较高。两组种植体稳定,无术后感染发生。牙周软组织健康,SBI(0)占总观察数的85%(34例)。研究组三个时间点PD分别为2.645± 0.401mm、2.545±0.270mm和2.550±0.278mm,对照组分别为 2.690±0.401mm、2.630±0.342mm和2.545±0.333mm。研究组术后12个月总MBL为0.255±0.105mm,对照组0.325±0.273mm。两组PD和MBL均值差异无显著统计学意义(P>0.05)。结论:不翻瓣种植与翻瓣种植的软组织表现和边缘骨改变无差异,但不翻瓣种植能显著减轻患者的术后反应,尤适用于老年缺牙患者。
种植;不翻瓣;边缘骨吸收;微创
传统的牙种植手术是在翻开黏骨膜全厚瓣,充分暴露术区的情况下完成的。但是翻瓣手术对软组织损伤大,术后反应较重,还可能造成骨的不同程度吸收。随着种植技术的发展和患者的需求,降低种植手术的创伤越来越受到关注,不翻瓣微创技术逐步应用于临床。本研究旨在通过对以往进行的后牙区翻瓣或不翻瓣种植手术的效果进行对比分析,对后牙区不翻瓣种植效果进行初步评价。
1.材料与方法
1.1 病例资料 选取2013年4月至2015年4月接诊的后牙区单牙缺失的种植患者40例,其中男性18例,女性22例,26岁-60岁12例(30%),61岁-76岁28例(70%);前磨牙17例,磨牙23例;上颌15例,下颌25例。随机分为研究组和对照组,各20例,在CBCT引导下进行种植手术。研究组行不翻瓣方式种植,对照组行传统翻瓣种植。
1.2 纳入标准 局部及全身检查无种植手术禁忌征,口腔卫生良好,牙周组织健康,无显著退缩;拟种植部位牙槽骨丰满平整,无明显凹陷、缺损;剩余牙槽骨骨高度≥8mm,缺隙颊舌向宽度≥7mm,无需骨增量或开窗式上颌窦底提升;角化黏膜宽度充分,保证种植修复后修复体周围角化组织的包绕;邻牙无倾斜错位,对颌牙无伸长,颌间距离正常。缺乏角化龈,牙槽嵴顶凹凸不平,颊舌向骨厚度不足,预计种植过程可能造成骨壁开窗或开裂者,或需要GBR骨增量手术者排除出本研究。
1.3 材料 登腾骨水平种植体(Dentium Superline,韩国)及配套种植工具,种植体平台直径4mm或5mm,锥形设计,SLA表面处理;软组织环切套装(Nobel Biocare Flapless Surgery K it);种植机(Kava,德国);锥体束CT机(视野:15× 15cm,New tom VGiversion FP,意大利);New tom NNT View er 4.6图像分析处理软件;数字化牙科曲面断层全景X光机(Sirona,德国);数字化牙片X光机(Vario DG,德国)。
1.4 研究方法
1.4.1 术前颌骨三维模型分析与种植设计 患者术前拍摄锥体束CT(CBCT),使用NNT View er软件进行颌骨三维模型重建,测量分析剩余牙槽骨骨量,确定种植体直径、长度和植入位点与植入方向。如骨平面倾斜,则以较低一侧为骨水平标准确定种植体平台位置。
1.4.2 手术方法 术前作血常规、出凝血、肝肾功能、传染病检查。全口牙齿洁刮治。术前1小时口服阿莫西林1g,复方氯己定含漱液含漱三次,每次1m in。手术室内对口腔颌面部消毒,铺巾,盐酸阿替卡因肾上腺素注射液局部浸润麻醉。
研究组以2mm先锋钻在预定的位点钻透黏膜,进入牙槽骨约6mm。选择合适的软组织环切引导柱插入初钻孔,将配套直径的软组织环切刀套入引导柱,环切软组织至骨面,去除圆形软组织瓣,于生理盐水中保存,显露环切处的牙槽嵴顶骨面,测量软组织厚度。
以初钻孔为中心,参照暴露的骨面,按预定的种植深度逐级制备种植孔,至终末钻时,钻头没入长度为测得的软组织厚度加设计的种植体长度之和。如骨质密度过低,可用骨挤压器械逐级挤压进入形成种植孔。探查种植孔内颊舌侧骨壁,没有骨壁裂开或穿孔,植入种植体,使种植体平台平骨面或略低于骨面。种植体植入扭矩在35Ncm左右,放置愈合基台封闭创口(图1-图6)。如出现骨壁裂开,则改行翻瓣并GBR手术,病例不计入本研究。如扭矩<20Ncm,则旋入封闭螺丝,将组织瓣复位缝合,行潜入式愈合。术后口服阿莫西林3天,复方氯己定含漱。
对照组采用传统的翻全厚瓣完全暴露骨面的方式进行种植手术,钻入深度参考设计的种植体长度。植入后安放愈合基台或潜入式愈合,常规缝合关闭创口。术后拍摄数字全景X光片检查种植体植入位置和方向。
非潜入式愈合于术后3个月行冠修复;潜入式愈合于术后3个月行Ⅱ期手术更换愈合基台,1月后冠修复。以硅橡胶印模材取种植体水平印模,分体式粘结固位基台,制作CAD/CAM合面开窗氧化锆全瓷冠,口外粘结,彻底清除多余粘结剂后进行口内螺丝紧固,树脂封闭螺丝通道,完成最终修复(图7-图9)。冠修复后6、12个月回访。
1.4.3 评价内容 检查对比两组冠修复后即刻和冠修复后6月、12月种植体周围组织的龈沟出血指数(sulcus bleeding index,SBI)、探诊深度(probing depth,PD),检查种植体的稳定性,测量评估种植体植入后边缘骨高度降低(m arginal bone loss,MBL)情况等。
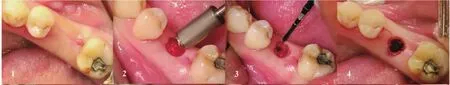
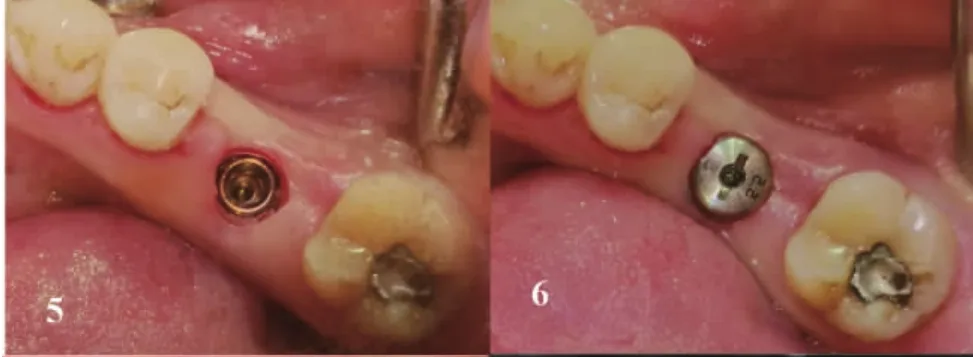
图1 -图6 种植手术过程

图7 -图8 种植术后3个月
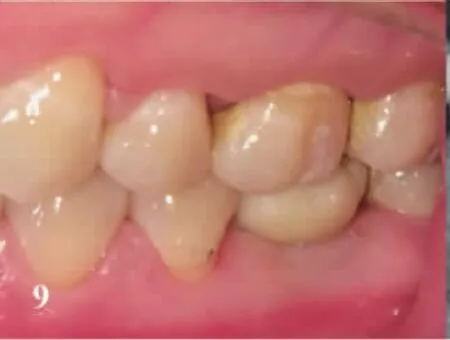
图9 冠修复
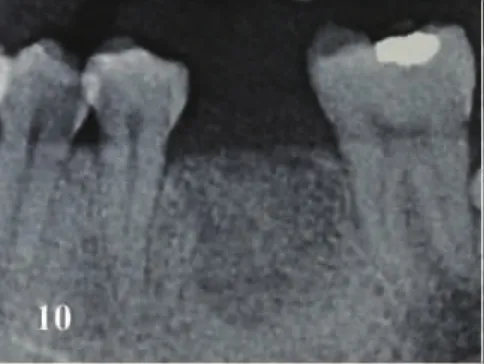
图10 种植术前X线
图11 种植术后即刻X线
图12 冠修复后即刻X线
判断植体成功的标准[1]:无长期疼痛、麻木和其他的主观感觉;无反复出现种植体周围炎症;临床检查种植体无动度;种植体周围无连续性X线透射影像;利于修复。
SBI计分参照Mombelli探查法[2]:0探针沿种植体周围龈缘滑动时无出血;1有孤立的点状出血;2出血沿龈缘扩展呈线状;3出血溢出龈缘。
种植体周围边缘骨吸收测量(MBL)[3,4]:采用平行投照技术拍摄数字根尖片,以植体平台水平为水准,测量近远中骨缘与种植体的结合点到种植体平台的平均距离,分别记录种植术后即刻、冠修复后即刻和冠修复后6、12个月的测量结果。以术后即刻测量值为基线,计算冠修复后即刻和修复后6、12个月的MBL值。
所有检查均由非执行手术的对分组单盲的同一医师进行。
1.5 统计学方法 对SBI频数变量计算百分比;PD、MBL数值变量采用x±s 统计,以SPSS19.0统计学软件对数据进行配对样本t检验,检验标准P=0.05。
2.结果
所有观察病例均能如期复查。两组病例种植成功率100%。研究组19例(95%)患者反映术中、术后无不适感,满意度高,1例(5%,女性,66岁,牙位27)诉有术后轻度疼痛;对照组有11例患者(55%)反映术后局部轻度肿胀、疼痛,程度不一。两组均无术后感染发生。取模前去除愈合基台,见袖口形成良好,颜色粉红,无红肿,无严重渗血,边缘整齐。冠修复后即刻及冠修复后6月、12月复查见种植体稳定,咀嚼功能良好,软组织健康,质地坚实,无红肿退缩现象,SBI(0)占两组总观察数的85% (34例)(图表1);观察期内研究组三个时间点PD分别为 2.645±0.401mm、2.545±0.270mm和2.550±0.278mm,对照组分别为2.690±0.401mm、2.630±0.342mm和2.545±0.333mm。两组PD差异无统计学意义(P>0.05)(表1);对照组有1例(男性,61岁,牙位16)发生轻微种植体周围龈缘炎,检查见龈缘暗红,SBI(3),BOP(+),口腔卫生维护不良,修复体及邻牙颈部有显著菌斑形成。经牙面洁治,龈沟内3%双氧水冲洗并上碘甘油,强化卫生指导,1周后复查龈缘恢复健康。通过X线片对两组种植牙的边缘骨水平进行测量,结果显示术后12个月内边缘骨高度变化轻微。研究组术后12个月的MBL合计0.225±0.105mm(0-0.4mm),对照组12个月合计0.325±0.273mm(0-0.5mm),三次测量结果,两组间差异无统计学意义(表2)。
图1 冠修复后研究组和对照组SBI评分分布(%)

表1 冠修复后研究组和对照组软组织沟内探诊深度(PD)(x±s)mm
表2 冠修复后研究组和对照组边缘骨高度降低值(MBL)(x±s)mm
3.讨论
经典的种植手术需要翻开软组织全厚瓣,充分暴露术区,以直观判断骨量和正确的种植位点,但手术创伤较大,术中出血多,术后反应强烈,患者的接受度较差,术后由于血供的一过性中断和手术刺激,易发生骨吸收和牙龈退缩。随着微创观念的不断深入,不翻瓣种植成为临床选项之一。Kan[5]等于2000年报导了不翻瓣种植技术。由于手术不剥离骨膜,具有手术简便,出血少、术野清晰、不缝合、术后反应轻微等优点,既可以简化治疗程序,显著缩短手术时间,还减小了感染和术后出血的风险,患者主观感受较好,接受度更高[6]。
3.1 术后疼痛 有研究表明,翻瓣和不翻瓣种植术后患者对疼痛的反应差别明显,不翻瓣术后患者自觉疼痛程度轻,疼痛减退较快,服镇痛药剂量小,较之传统翻瓣术有显著差异[7]。而且,不翻瓣手术维持了软组织尤其是附着龈的位置,对于局部形态的改变最小。因此对于合适的病例,不翻瓣种植简单可靠。本研究结果与之相同。
3.2 种植体周围组织 种植体周围组织与牙周组织相似,健康状况受口腔卫生维护程度影响,与种植术式关系不密切。健康软组织附着的探诊深度(PD),学者们的报道不一,一般认为深度为3-4mm。Oliver[8]的1年临床观察报道PD为2.1± 0.7mm,Torresanto[9]2年观察PD2.34mm。本研究12个月结果为2.550±0.278mm(1.9-3.8mm),与一般探查结果一致,且85%的观察病例龈沟出血指数评分(SBI)均为0,说明本研究中采用两种技术种植的种植体周围软组织健康状况均良好,翻瓣与不翻瓣术冠修复后周围组织的健康状况无差异。
3.3 边缘骨吸收 Maier[10]通过对80个患者195颗种植体分组进行翻瓣和不翻瓣种植,一年后发现不翻瓣种植MBL显著小于翻瓣种植,且在不翻瓣种植组发现有少量的骨增殖。W adhw a[3]、方扬[11]等亦发现不翻瓣即刻种植术边缘骨吸收明显小于翻瓣即刻种植术。
Buser[1]临床研究及Ch rcanovic[12]Meta分析结果认为,不翻瓣种植与翻瓣种植的MBL无差异。部分的学者[13,14]的研究也支持此观点。本研究中所用的登腾Superline骨水平种植体采用的是平台转移设计,没有光滑颈,粗糙面直达颈部平台,修复体为CAD/CAM氧化锆全瓷冠。X线测量结果表明,冠修复后即刻及6、12个月,两组病例的MBL差异无统计学意义。作者认为,术前对种植区软硬组织情况进行精确判断,术中精准操作,保证种植体平台与颊舌侧之间至少1mm骨厚度,以及高质量的最终修复和严格的卫生维护,是减少不翻瓣种植颈部骨吸收的关键。
3.4 术后感染 一般认为,翻瓣手术因为创伤大,增加了感染机会,但Ch rcanovic等[12]的分析结果认为,翻瓣和不翻瓣术后感染率没有差异。本研究中,翻瓣和不翻瓣手术均未发生术后感染,可能因为选择病例均为单颗牙种植,即使翻瓣手术,创伤也并不严重,且手术过程中严格执行了无菌操作,术后采取了一系列防止感染的措施。修复加载后,患者都能较好的进行口腔卫生维护,保证了种植体周围软组织的健康。
3.5 不翻瓣种植在老年人群的应用 老年人机体机能减弱,常常患有其他系统性疾病,组织修复和抗感染能力以及对创伤的耐受力较差,且不能耐受长时间较大创伤的外科手术。而不翻瓣种植的微创效果,大大减小了发生术后疼痛及感染的几率,利于组织修复。本研究中所选病例70%为老年人群,临床结果表明,老年人对不翻瓣手术的接受度更高,对老年人行不翻瓣种植能取得更好的治疗效果。
3.6 不翻瓣种植的局限性 不翻瓣种植方式骨暴露面积小,随着种植孔的级差制备,当使用终末钻时,因为软组织遮挡,难以观察骨平面位置,钻入过程几乎为盲式操作,对钻入方向和钻入深度极易产生误判,导致钻入不足或过深,或方向偏斜,甚至出现骨壁侧穿或缺损。但只要术前对骨组织进行详细认真的判读,术中按照预定方案和植入深度进行,控制好植入方向,这种情况可以避免。采用CBCT导航和精确定位的数字化全程导板技术将大大提高种植精度,避免不翻瓣微创种植的弊端。
由于不翻瓣种植是在非直视下钻骨,增加了外科操作的不确定因素,具有很大的临床局限性,仅适用于牙槽骨骨量充足的情况,且要求术者必须具良好的外科能力和临床经验。如果存在牙槽骨缺损需要进行骨增量,或牙槽嵴形态极不规则情况,显然不适于不翻瓣种植。所以不翻瓣技术不能完全替代经典的翻瓣植入方式。术者在选择不翻瓣种植前应该慎重选择病例,并对患者牙槽嵴骨的三维形态做出准确判读。
[1] Buser D,Mericske-Stern R,Bernard JP,et al.Long-term evaluation of non-submerged ITI imp lants.Par t 1:8-year life tab le analysis of a prospective m ulti-center study w ith 2359 implants[J].Clin Oral ImplantsRes,1997,8(3):161-172
[2] Mom belli A,van Oosten MA,Schurch E Jr,et al.The m icrobiota associated w ith successful or failing osseointegrated titanium im plants[J].Oral M icrobiolImmunol,1987,2(4): 145-151
[3] W adhw a B,Jain V,Bhutia O,Bhalla AS,Pruthi G.I Flapless versus open flap techniques of implant placem ent:A 15-month follow-up study[J].Indian J Dent Res,2015,26 (4):372-377
[4] 岳 嵚,胡秀莲,林 野,等.上颌前牙翻瓣与不翻瓣即刻种植修复临床效果比较研究[J].中国实用口腔科杂志,2015,8(7): 410-414
[5] Kan JY,Rungcharassaeng K,Ojano M,et al.Flap less anterior implant surgery:a surgery and prosthodonticrational[J]. Pract Periodontics Aesthet Dent,2000,12(5):467-474
[6]张大风,麻健丰,尹保迪.CT三维数据指导的不翻瓣口腔种植临床观测[J].中国口腔种植学杂志,2012,17(4):167-169
[7] Parm igiani-Izquierdo JM,Sánchez-Pérez A,Caba觡a-Mu觡oz ME.A pilot study of postoperative pain felt after tw o implant surgery techniques:a random ized blinded prospective clinical study[J].Int J Oral Max illofac Implants,2013,28(5):1305-1310
[8] Oliver R.Flapless dental implant surgery m ay im prove hard and soft tissue outcomes[J].EvidBased Dent Pract,2012,2(3): 87-88
[9] diTorresanto VM,M ilinkovic I,Torsello F,Cordaro L. Computer-assisted flapless implant surgery in edentulous elderly patients:a 2-year follow up[J].Quintessence Int,2014, 45(5):419-29
[10]Maier FM.Initial Crestal Bone Loss A fter Implant Placem ent w ith Flapped or Flapless Surgery-A Prospective Cohort Study[J].Int J Oral Maxillofac Im plants,2016,31(4):876-883
[11]方 扬.不翻瓣即刻牙种植对患者口腔软硬组织的影响分析[J].中国口腔种植学杂志,2016,21(2):60-62
[12]ChrcanovicBR,A lbrektsson T,Wennerberg A.Flaplessversus Conventional Flapped Dental Implant Surgery:A Meta-Analysis[J].PLoS One,2014,20,9(6):e100624
[13]Pisoni L,Ordesi P,Siervo P,et al.Flapless versus traditional dental imp lant surgery:long-term evaluation of crestal bone resorp tion[J].J OralMax illofac Surg,2016,74(7):1354-1359
[14]李宇飞,王冠超,王 非.不翻瓣种植的临床观察及手术探讨[J].中华老年口腔医学杂志,2014,12(2):102-106
Clinical comparison of flapless versus conventional flapped surgery for single im plant p lacement in posterior dental arch
PENG Wen-jun,ZHANG Hai-yan
(Zhengzhou Stomalogical hospital,Henan 450000,China)
Objective:The aim of this studywas to evaluate the clinical effects of flapless surgery contract w ith conventional flapped surgery for single implant placement in posterior dental arch.M ethods:A total of 40 patients w ith posterior teeth m issing were random ly divided into study group and control group,each w ith a total of 20 cases.40 implants were placed respectively in study group bymeans of flapless surgery,and in control by means of traditional flapped surgery.Postoperative response included implant stability,peri-implant soft tissue condition such as sulcus bleeding index(SBI),probing depth (PD)and marginal bone loss(MBL)were detected just after crown restoration 3 months after implantation,and at time of 6 and 12 months after loading.We set the original marginal bone level right after stage-one operation as the baseline to be compared.Results:Patients in study group satisfied more w ith flapless surgery for slight response.All implants in the two groups were stable,and peri-implant soft tissues were healthy.No postoperative infection was found,and total percentage of SBI(0)was 85%(34 in 40).PD at the three observation points of time in study group were respectively 2.645±0.401mm、2.545±0.270mm and 2.550±0.278mm,while 2.690±0.401mm、2.630±0.342mm and 2.545±0.333mm in group of control. Overall average of MBL was 0.255±0.105mm in study group 12 months after loading,and that was 0.325±0.273mm in control.No statistically significant were found between the two groups(P>0.05)concerning PD and MBL.Conclusion: The results of this study demonstrated that soft tissue conditions and changes on marginal bone level in flapless surgery were sim ilar to that of flapped implantation,but the former was more advantageous to relieving postoperative suffering of patients,especially beneficial to the elder people.
implantation;flapless;marginal bone loss;m inimally invasive surgery
R783
A
1672-2973(2017)03-0161-05
2016-12-20)
彭文军 郑州市口腔医院种植科 副主任医师 河南 450000
张海燕 郑州市口腔医院种植科 副主任医师 河南 450000
