儿童创伤急救早期处理专家共识
2017-05-24儿童创伤急救早期处理专家共识组
儿童创伤急救早期处理专家共识组
·标准 方案 指南·
儿童创伤急救早期处理专家共识
儿童创伤急救早期处理专家共识组
儿童创伤是包括车祸伤、坠落伤、跌伤、切割伤、扭伤、烧伤、虐待伤等在内的肌体外伤性损伤,绝大多数是在无准备的前提下发生的伤害,因此儿童创伤往往被纳入儿童意外伤害的范畴。现有资料显示,国外从20世纪70年代开始、国内从20世纪90年代开始,儿童意外伤害已经成为导致儿童死亡的首位原因。2010年上海市常驻人口中0~14岁儿童约198.56万人,其中约25万人发生过各种类型的意外伤害,由此推断每年发生儿童创伤的人数众多,且儿童创伤是导致儿童伤残的重要因素之一[1-5]。
儿童创伤急救的早期处理涉及院前急救和院内急诊体系。在欧美发达国家常以区域为救治单位,依托儿童专科医院或大型综合性医院的急诊科,设立专门的创伤救治中心或单元,建立专门的创伤复苏团队,对儿童创伤进行分层救治与管理[6-9]。国内各地区也借鉴国外的先进理念与方法,整合各相关科室的救治能力,建立急诊急救绿色通道,为儿童创伤急救提供救治平台。与此同时,借力互联网的迅速发展,儿童创伤急救已经初步形成院内外一体救治的整合模式。由于各地区发展不平衡,相关专业培训尚未普及,儿童创伤急救的早期处理存在不同的模式或版本,所获结果也不尽相同。因此,上海交通大学医学院附属新华医院急诊科邀请国内儿童创伤救治领域的专家,以循证医学为基础,将国内外相关最新进展和指南结合上海地区的实际情况,首次制定《儿童创伤急救早期处理专家共识(建议稿)》供广大儿科临床医疗工作者参考。
1 儿童创伤评估
儿童创伤评估是为了帮助参与急救的医护人员和社会志愿者对发生创伤儿童进行及时准确的评估,为治疗奠定基础。现有创伤评分方法的共同原则是以“多参数量化”描述伤势、评估伤情,特别是多发伤的严重程度,并预测预后。现有的创伤评分有院前和院内二个部分,院前评估着眼于伤者的现场处理和去向,院内评估则更多与预后相关。
1.1 院前评估
院前创伤评估是将受伤儿童进行伤情严重程度分层,以保证将重伤儿童及时护送至相关的儿童专科医院或综合医院救治,最大限度地降低病死率和致残率。现有的儿童院前创伤评估有多种方法,主要是根据成人的相关评分法进行修改,形成符合儿童年龄、生理状况的评分法。本文推荐使用儿童创伤评分(pediatric trauma score,PTS)。
1.1.1 PTS 由Tepas等[10,11]提出的PTS含有6个变量参数,每一个变量参数均以轻微损伤或无损伤者计+2分,重大或危及生命的损伤计-1分,两者之间计+1分,总分范围为-6 ~ +12分;评分越低,损伤越严重(表1)。诊断意义:9~12分,轻度创伤;6~8分,具有潜在生命危险;0~5分,有生命危险;<0分,多数死亡。PTS评分的临界分值为8分,评估值<8分则死亡危险非常大,应尽快送往专业的创伤医疗中心进一步救治。
1.1.2 创伤快速评估 急救人员到达现场后应立即按照LOC+CABC顺序[12]进行快速创伤病情评估。第一步是LOC,即意识状况(level of consciousness)评估。建议应用快速意识评估法(AVPU)判定患儿是否存在意识改变及其可能原因(头部外伤、缺氧、休克、药物等),见表2。随后按CABC顺序进行评估:①C,控制出血(control bleeding),局部按压、包扎,止血带及止血药物的应用等,以控制活动性的外部出血;②A,气道(airway),必须确定气道是否通畅、有无梗阻(如:舌后坠,气道异物等);③B,呼吸(breathing),呼吸状况是否能保证氧合,注意是否存在张力性气胸和连枷胸等引起的异常征象;④C,循环(circulation),是否维持有效循环(心率、血压、毛细血管再充盈时间、肢端温度或皮温)及有无大出血,以判定是否存在休克征象。

表1 儿童创伤评分(PTS)

表2 快速意识状况评估(AVPU)
1.1.3 详细体格检查 详细体格检查必须在识别并处理危及生命的情况后才可进行。创伤儿童的体格检查可按从上到下有序检查,并需暴露全身全面检查。首先检查头部是否有明显擦伤、撕裂及变形;随后检查颈部是否有压痛,气管位置及颈静脉的充盈情况;胸部是否有肋骨骨折,同时要及时留意有无气胸的症状;腹部特别注意有无隆起、压痛、肿块及腹部皮肤有无瘀斑;特别应注意骨盆骨折,因其会增加腹腔后血管及泌尿系统和直肠损伤的可能性,从而增加腹腔出血的风险;四肢应注意有无压痛、肿胀变形、末梢循环减少、活动受限、神经功能损伤,并给予相应处理,直至院内进行放射影像学检查排除骨折为止。
1.2 院内评估
创伤儿童被转运至医院后,应立即启动相关的院内评估,以进一步明确儿童受伤情况和程度,为下一步医疗做好准备。
1.2.1 入院简易再评估 创伤儿童进入急诊室后应再次按照LOC+CABC顺序进行快速的病情再评估。
1.2.2 生命体征及专科状况的评估 儿童生命体征[13]见表3。①气道和呼吸评估:口咽部有无分泌物与异物等阻塞气道,有无气管移位;胸壁运动是否对称、有无外伤,胸部叩诊有无浊音或过清音,听诊有无异常呼吸音(吸气相、呼气相)及双侧呼吸音是否对称;呼吸频率、辅助呼吸肌运动(鼻煽、吸凹、矛盾呼吸或呻吟等);经皮动脉氧饱和度、呼气末二氧化碳监测。通过评估以判断创伤儿童气道的通畅程度;及时发现导致呼吸受损的潜在原因,如血胸、气胸、连枷胸等。②循环评估:评估外周循环状况,包括心率、血压、中央和外周动脉搏动、四肢温湿度、肤色、毛细血管再充盈时间、意识状况及尿量。创伤儿童可能存在大量失血,通过评估可以了解是否已经出现循环衰竭、失血性休克。③神经及颅脑创伤的评估:格拉斯哥昏迷评分(glasgow coma scale,GCS)是目前国际上通用的颅脑外伤评价方法,GCS评分≤8分,为重度颅脑损伤者,需要立即进行颅脑损伤的专科评估,必要时进行外科干预;9~12分,中度颅脑损伤,需要严密观察,包括进行头颅CT复查,以明确损伤的类型及变化;13~15分,轻度颅脑损伤,一般无生命危险,预后良好。儿童改良GCS法根据不同年龄段儿童的生长发育特点进行了改进,但仍需要进一步的临床验证(表4)[14-16]。④烧伤评估:对于烧伤患儿的评估重点在于烧伤的深度、面积和程度,以利于完成精准的烧伤治疗(表5)。⑤疼痛评估:儿童创伤后早期即可出现不同程度的疼痛,不仅给创伤儿童带来痛苦并影响其康复,且儿童期疼痛治疗不充分,可能导致日后疼痛反应增强,因此有必要对创伤儿童早期进行及时的疼痛评估和治疗。现有的疼痛评估手段还没有任何一种方法能作为理想的、应用于所有年龄阶段的儿童。本文推荐较常用的FLACC评分(表6)[17],以面部表情、腿部活动、体位、哭闹和可安慰性分别进行评分,单项分值0~2分,总分值0~10分,分值越高疼痛越严重。0分:放松、舒服,1~3分:轻微不适;4~6分:中度疼痛;7~10分:严重疼痛、不适或者二者兼有。FLACC评分适用年龄段为2个月~7岁。
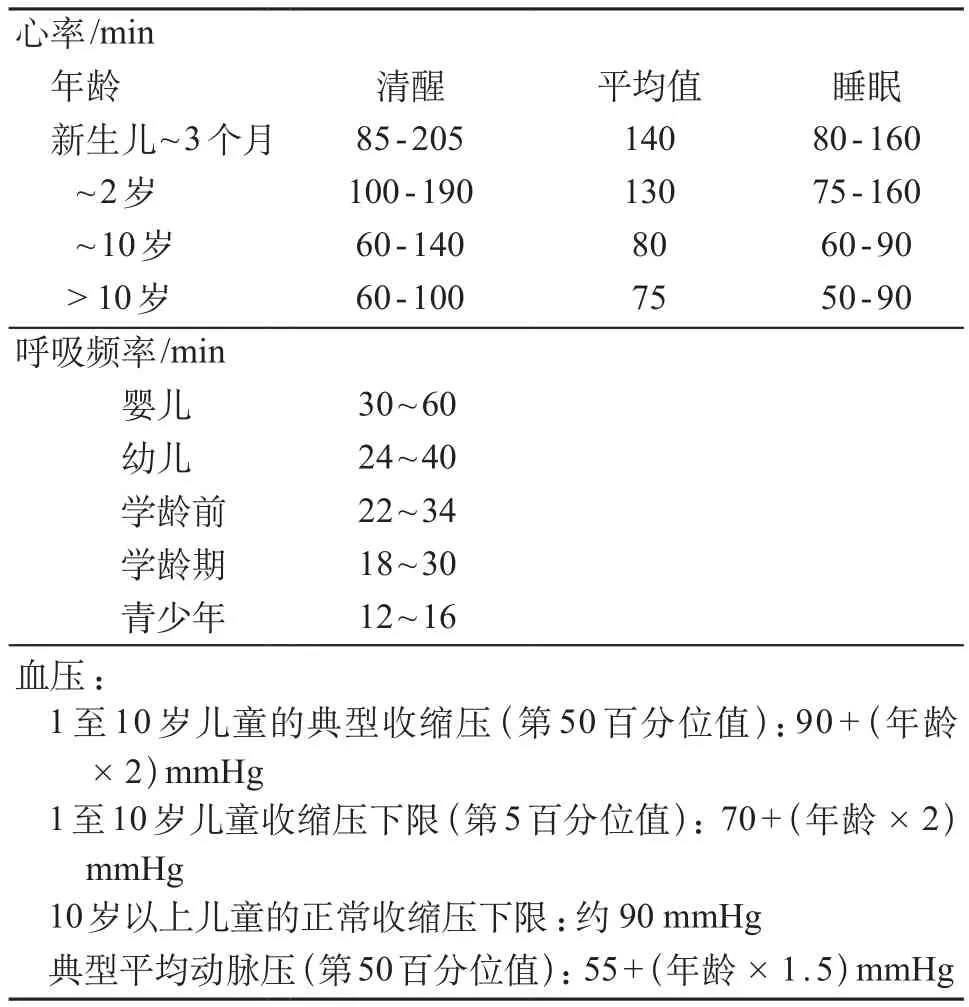
表3 儿童生命体征
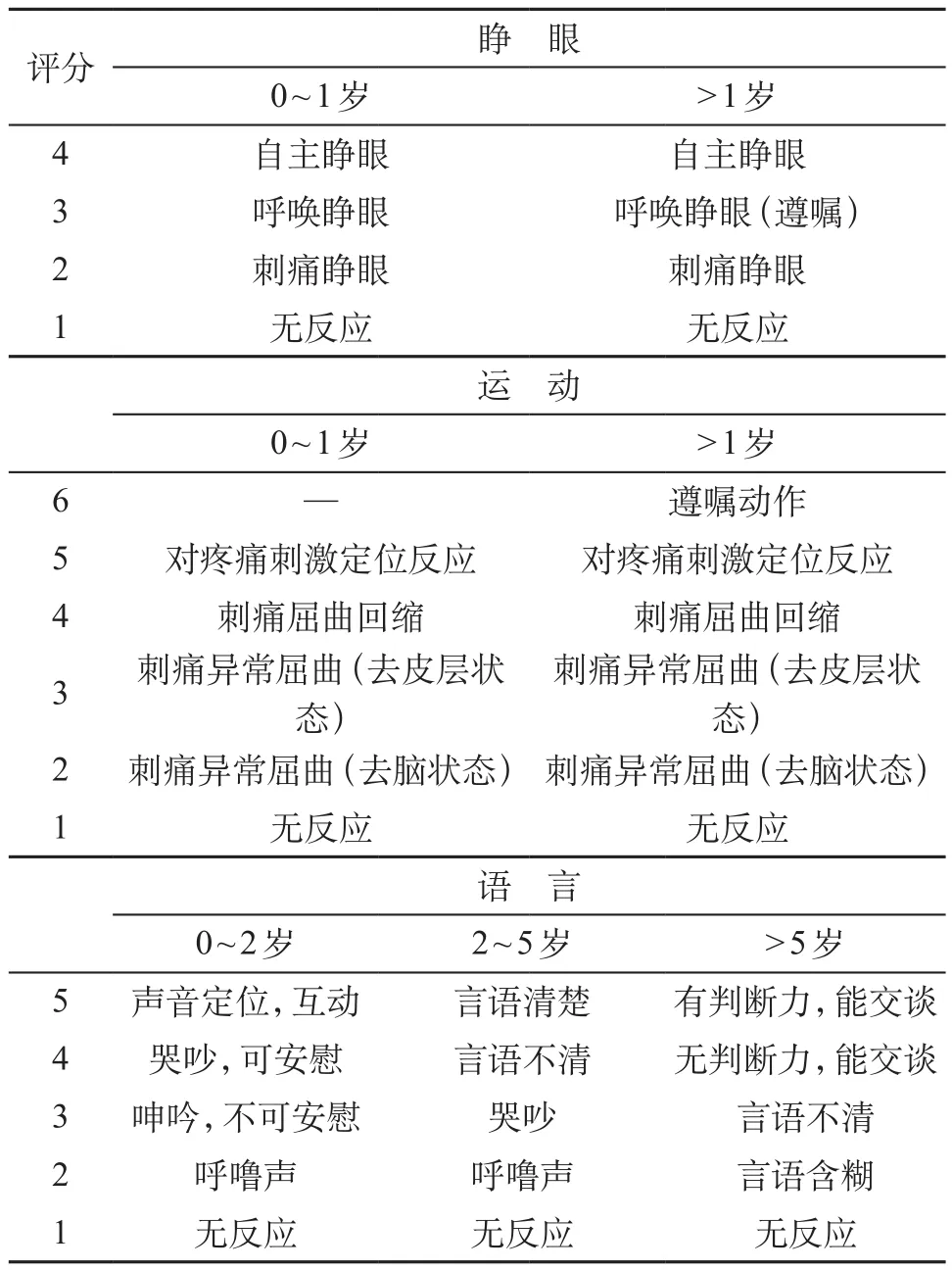
表4 儿童改良格拉斯哥昏迷评分(GCS)

表5 烧伤深度及预后评估
2 儿童创伤的急救网络
任何危及生命的急救需要遵循“黄金时间”原则,这对儿童创伤救治的成功率和预后起着决定性作用[18]。随着互联网技术的发展,建立创伤急救网络已经成为儿童创伤急救不可或缺的部分,创伤急救网络应该包括院前、院内、康复和预防几大部分。其中院前部分是指从创伤发生地到达最终救治医院急诊科;院内是指从急诊科至普通病房、重症监护室和各特殊专业救治团队的干预。因特殊专业救治团队的干预等超出早期救治范畴,故不再赘叙。

表6 FLACC评分
2.1 院前急救
2.1.1 院前创伤急救网络 创伤急救网络(院前)可以实现“救命治疗”的现场延伸,将创伤急救的工作由院内延伸至院外,尤其在发生较大突发或灾难事件时能得到网络内其他医疗单位的及时救援,做到有效的急救和及时的分流,这将大大提高创伤救治的成功率。儿童因其年龄及生理特点,其创伤的临床救治有不同于成人之处,需要及时、专业的多学科协作救治[19-21]。其中,确保创伤儿童及时救治的“平均应急反应时间”(指急救中心调度接到呼救电话至救护车到达现场平均所需时间)是决定创伤救治效果的重要因素之一。我国地域辽阔,各地发展不均一,建立统一的急救网络尚不具条件。依托现有的创伤急救医疗机构的力量,以“区域管控,分层运送;三级联动,会诊转运”为原则,能建立符合实际需求、又能高效运作的儿童创伤急救网络。以各级医疗机构所在区域内的相关医院(含三级、二级、一级医院)为辐射点,以实际距离为标尺,建立医疗援助和创伤儿童转运的分层管辖网络系统。以受伤地、学校医务室、社区卫生中心等为最初的创伤急救地点开始救治和稳定病情,尽快转运至儿童专科医院或大型综合性医院。特殊情况下,如区域内群体创伤事件,所属医院及其网络系统单位难以承受短时间内大批创伤儿童救治时,可通过医疗互助方式,跨区域接收相关创伤儿童或派出医护人员参与救治。转运是为了将创伤儿童以最快、最适宜状态运送至最合适的医院接受进一步治疗。接受医院应先期做好准备工作,为接收危重或成批的创伤儿童建立抢救绿色通道。各级医院应配备专用的急救通讯配套设施,包括有线通讯、无线电话、对讲机和广播,形成多路通讯网络,并确定急救值班人员24 小时待命,急救援助人员24 小时备班,以应付儿童创伤急救所需。针对网络转运的创伤急救儿童应发放专用标示卡,实行绿色通道的救治流程,为创伤儿童提供抢救、留院观察治疗和住院治疗的一条龙优质服务。为确保儿童创伤的急救水平,所有参与救治的医护人员都应定期接受相关的专业培训和继续教育项目学习[22-29]。
2.1.2 院前急救启动模式 当前世界上对于严重创伤者的院前急救存在着欧洲的“就地抢救(stay and play)”和美国的“转运(load and go)”两种模式。“就地抢救”模式是强调将专业的急救医师送到现场,利用移动重症监护室(intensive care unit,ICU)的优势,在现场对伤者进行高级生命支持(advanced life support,ALS),待伤者情况稳定后转送医院。“转运”模式是对伤者仅施以基础生命支持(basic life support,BLS)、控制出血和基本气道管理等简单的早期急救技术,尽快将严重创伤者转送到就近的创伤急救中心做进一步的确定性处置。根据华东地区或上海的现状,利用儿童创伤急救网络,采用快速送院与生命支持相结合的模式,是较可行的选择。
2.1.3 院前急救分诊现场 对创伤儿童进行快速的伤情评估和分诊,区分高危的创伤儿童,快速转运到儿童专科医院或大型综合性医院是非常重要的。首先是迅速判断创伤儿童是否存在威胁生命的损伤,如:意识改变、呼吸道梗阻、开放性气胸、大出血等,其次了解受伤原因、时间、部位、伤类,受伤后主要症状,同时实施全面而有重点地检查,排除隐匿的损伤。急救人员现场分诊的决策推荐采用前文所述的院前评估结果,主要推荐PTS,严重创伤儿童优先转入就近儿童专科医院或大型综合性医院。
2.1.4 院前急救基本医疗处置 ①首先控制活动性外部出血,注意对颈椎和脊柱的保护和固定;如有休克可能尽快开放静脉;长骨骨折应予适当的固定。②开放气道和供氧是处理严重创伤儿童的重要措施,可以使用人工气道辅助通气,包括口咽通气道和鼻咽通气道。面中部外伤、颅底外伤、脑脊液鼻漏或凝血功能障碍的伤者应避免使用鼻咽通气道。③在现场对创伤儿童进行快速评估后,对呼吸循环功能不稳定儿童,现场实施高质量心肺复苏术(cardiopulmonary resuscitation,CPR),同时快速转运至就近的医疗机构。④其他如张力性气胸、骨盆骨折和肢体畸形等给予及时合适的处置。⑤与接受医院联系,提供较为详细的病史和病情,让医院的急诊及相关科室作好充分准备,保持急救绿色通道开放。提前与创伤儿童家属作好解释及沟通工作,尤其需要告知转运过程中可能发生的二次损伤风险。
2.1.5 急救转运 ①儿科转运设备:有条件的医疗机构可配备婴儿、儿童型的简易加压呼吸皮囊;婴儿和儿童呼吸面罩;直接喉镜(含0、1、3号镜片)和各型号气管导管(3.0~7.0mm);监护仪(含心、肺、血压和经皮氧饱和度监测);婴儿和儿童血压袖带;适用于儿童的吸引器和转运呼吸机;容量标记的输液泵。②转运途中的监测和急救:应对创伤儿童进行持续的生命体征监护和不间断的救治,使儿童在转运过程中保持舒适和不动,如有可能允许父母同车。③作好转运过程中病情变化的记录,必要时及时处置,并与医院随时保持畅通的电讯联系;转运结束后应作好交接班工作,移交相关病历资料、检查结果、转运记录等;注意转运道路和天气条件[30]。
2.2 院内急救
2.2.1 院内创伤急救网络 院内急救创伤网络以急诊室为起点,一旦创伤儿童入院,即可启动院内创伤急救网络,召集相关科室值班人员迅速到达急诊抢救室(或绿色通道),以判定、评估病情,制定诊疗方案。
2.2.2 控制出血 针对多发性创伤儿童,在给予开放气道和通气支持的同时应尽快控制外部出血,外部出血可通过直接压迫创口止血,快速予以清创缝合。内部出血的创伤儿童有些需要急诊手术干预。开放性或闭合性长骨骨折也可引起严重出血,应该用适当的夹板将其固定在解剖位置,以防止二次损伤(包括引发出血)。
2.2.3 液体复苏 失血性休克是引起创伤死亡的主要原因,一旦急性失血量超过总血量的15%,即可引起循环衰竭(心动过速、外周脉搏减弱、毛细血管再充盈延迟、四肢湿冷);急性失血超过总血量25%~30%,会出现血压降低;及时规范的创伤救治能有效降低创伤失血性休克并发症发生率和病死率,控制出血和液体复苏是其救治措施中最重要的一环,液体复苏策略的制定应根据创伤儿童的实际情况,尤其是否需要紧急输血治疗(表7)。①通常情况下,儿童的血容量按照70~80mL/kg估算,针对已经发生出血性休克者,应通过已经建立的输液通路(静脉或骨髓)迅速进行液体复苏,初始剂量为20 mL/kg等渗晶体液,10~15分钟内输入,并再次评估是否需要重复输注。通常输注2、3次等渗晶体液后,休克症状仍持续存在,应考虑输血。②输血时机,输注40~60mL/kg生理盐水后,临床改善不明显,应输注10mL/kg浓缩红细胞,最大剂量300 mL/次。大剂量输血:有大量出血或进行性大出血需24小时持续输血。尽管大剂量输血的时机仍未有临床共识,但专家建议采用体质量/剂量方法:<5kg(新生儿),55mL/kg;5~25kg(婴儿),50mL/kg;25~50kg(青春期儿童),45mL/kg;>50 kg,40mL/kg或900mL/d的浓缩红细胞。③其他成分血制品的输注,针对严重创伤并需大剂量输血的创伤儿童,成分血制品的输注是必须的,以改善机体的凝血功能,提高生存率。现有主要成分血制品包括,新鲜冷冻血浆、血小板、冷沉淀物等。临床上建议血制品的输注按照新鲜冰冻血浆:血小板:红细胞=1:1:1的比例进行。头颅创伤儿童因容易出现凝血功能障碍,应更积极使用新鲜冰冻血浆[31-34]。④如果创伤儿童经上述治疗后仍无反应,通常需要外科及时干预。⑤对部分已经接受液体复苏治疗,但血液动力学仍不稳定者,应考虑使用升压药物。⑥烧伤面积>15%的烧伤儿童需要积极生理盐水液体复苏,并密切监测尿量。⑦液体复苏过程中需要监测的临床指标心率、血压、中心静脉压(central venous pressure,CVP)、红细胞压积(hematocrit,HCT)、心排血量、尿量等,这些传统指标易于获得,甚至部分指标在院前急救过程中亦可获得;血乳酸、碱缺失等全身灌注指标,以及胃黏膜内 pH 值等局部组织灌注指标则更有临床意义,但需要在重症监护室进一步观察获得。⑧若体循环灌注和血压稳定,应尽早停止液体复苏。
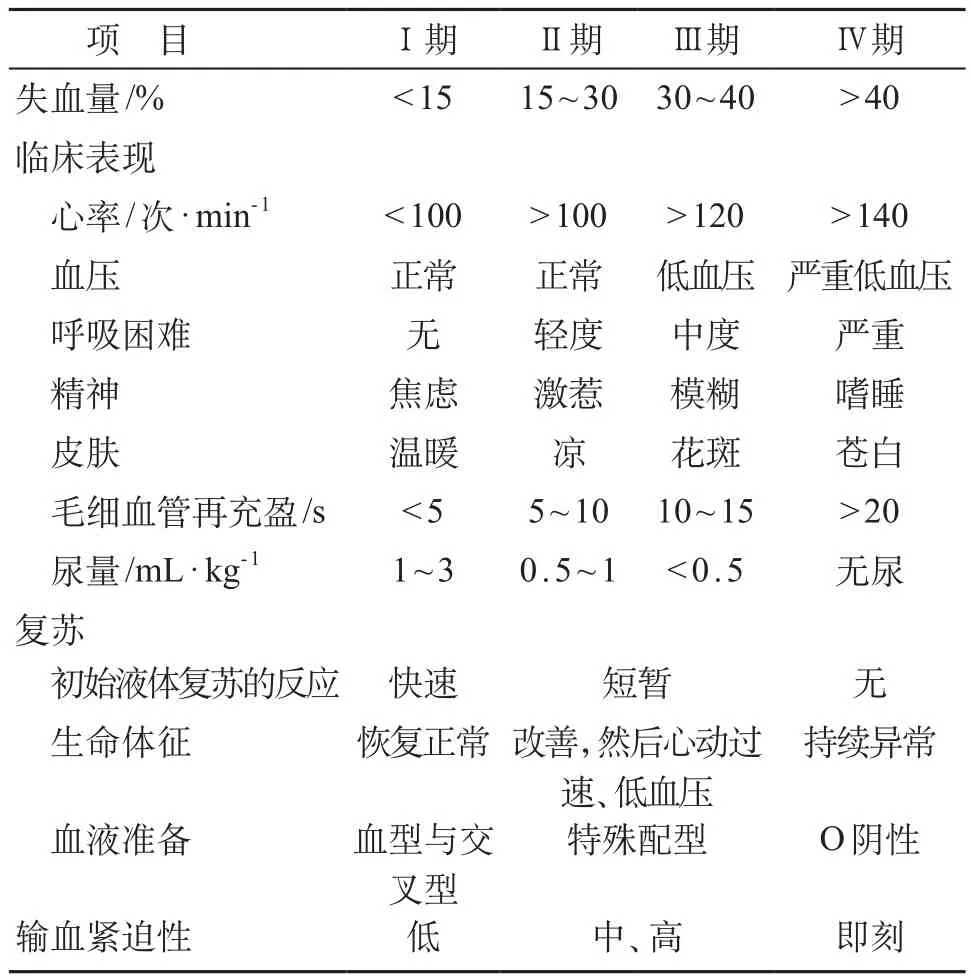
表7 创伤儿童失血性休克分类和基于临床评估的输血治疗
2.2.4 创伤性颅脑损伤的救治 创伤性颅脑损伤以准确把握手术指征、保持呼吸道通畅及循环稳定、维持良好的脑灌注压、加强营养支持、防止并发症等为救治的基本原则[35-40]。①保持呼吸道通畅;②纠正低血容量或休克;③尽快解除颅脑受压;④有效降低颅内压;⑤亚低温治疗;⑥预防儿童颅脑外伤后的癫痫发作;⑦各项指标的动态监测,包括颅内压、血糖、血气、渗透压、电解质、尿量等情况。
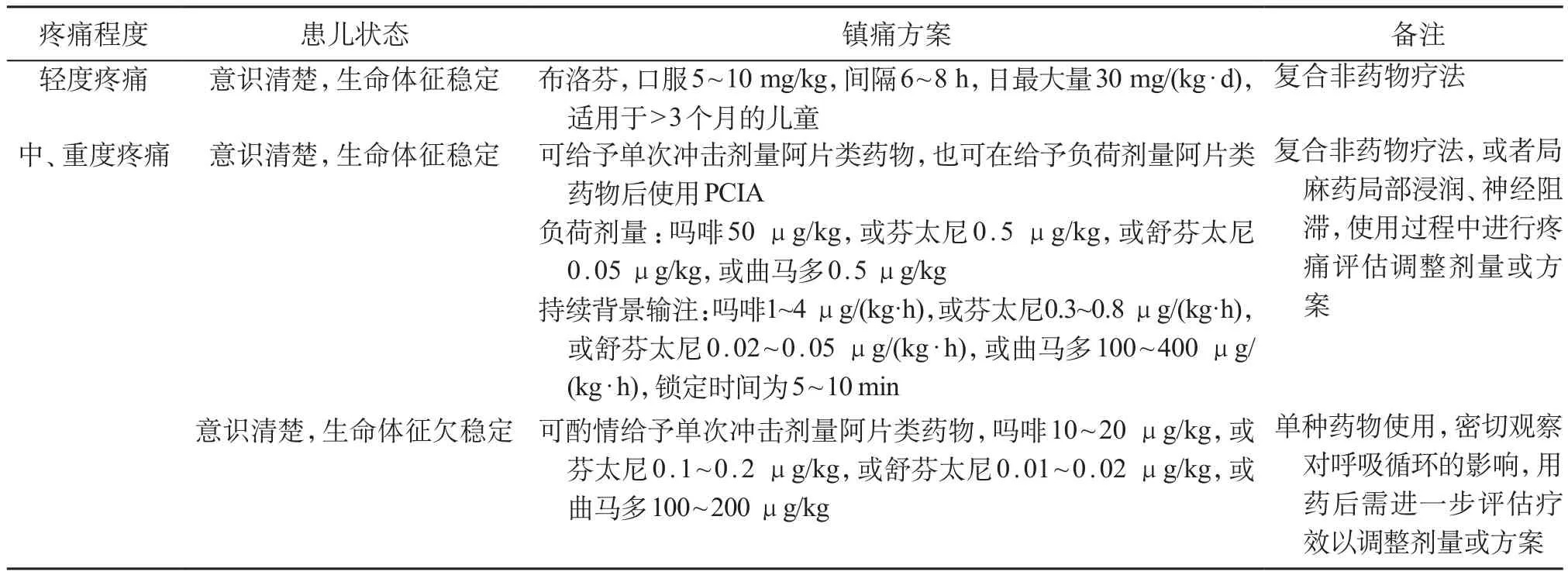
表8 常见小儿创伤后不同程度疼痛治疗方案
2.2.5 疼痛治疗 疼痛治疗应在创伤儿童生命体征基本平稳以后开始,对于呼吸、循环以及中枢神经系统尚处于不稳定状态的创伤儿童,一般不考虑镇痛,以免影响临床诊断与治疗;对于接受呼吸机辅助通气、生命体征平稳的儿童,在疼痛评估以后应实施相应的疼痛治疗(表8)。多模式镇痛即联合应用不同作用机制的镇痛药物或不同的镇痛措施,通过多种机制产生镇痛作用,以获得更好的镇痛效果,使不良反应减少到最低。针对儿童的情感支持、精神抚慰、心理干预等非药物镇痛治疗同样有助于提高创伤急救治疗的质量,尤其是家长的陪护[41-43]。
正确有效的儿童创伤早期急救能显著降低严重创伤患儿的病死率和致残率。因此,每个参与儿童创伤急救的院前急救人员和急诊医护人员都应接受系统规范的儿童创伤早期救治的理论与实践相结合的培训,独立、规范地处理临床问题,使之在儿童创伤急救的早期处理中发挥应有的作用。
[1] 婴儿前五位疾病死亡原因和构成(2008)[EB/OL]. http:// www.stats-sh.gov.cn/sjfb/201103/86859.html.
[2] 伤害[EB/OL]. http://www.scdc.sh.cn/category/xxdhsh.shtml.
[3] 李美莉.我国儿童青少年伤害疾病负担系统评价 [O].山西:山西医科大学,2014.
[4] 儿童意外伤害防范指南(2012) [EB/OL]. http://www.wsjsw. gov.cn/wsj/n473/n1989/n1994/n1999/u1ai86838.html.
[5] Centers for Disease Control and Prevention. Trauma care systems. CDC fact book 2001-2002 [EB/OL]. Available at:http://www.cdc.gov/ncipc/factsheets/childpas.htm.
[6] Shackford SR, Mackersie RC, Hoyt DB, et al. Impact of a trauma system on outcome of severely injured patients [J]. Arch Surg.1987, 122(5): 523-527.
[7] Shah MN, Cushman JT, Davis CO, et al. The epidemiology of emergency medical services use by children: an analysis of the National Hospital Ambulatory Medical Care Survey [J]. Prehosp Emerg Care, 2008, 12(3): 269-276.
[8] Petrosyan M, Guner YS, Emami CN, et al. Disparities in the delivery of pediatric trauma care [J]. J Trauma, 2009, 67(2 Suppl): S114-119.
[9] Mintegi S, Shavit I, Benito J. Pediatric emergency care in Europe: a descriptive survey of 53 tertiary medical centers [J]. Pediatr Emerg Care, 2008, 24(6): 359-363.
[10] Tepas JJ 3rd, Ramenofsky ML, Mollitt DL, et al. The pediatric trauma score as a predictor of injury severity: an objective assessment [J]. J Trauma, 1988, 28(4): 425-429.
[11] Tepas JJ 3rd, Mollitt DL, Talbert JL, et al. The pediatric trauma score as a predictor of injury severity in the injured child [J]. J Pediatr Surg, 1987, 22(1): 14-18.
[12] Campell JE, Alson RL. International trauma life support for emergency care providers [M]. 8th ed. Pearson Education, Inc, 2016.
[13] 美国心脏协会.健康从业人员心血管急救手册 [M]. 2版.杭州:浙江大学出版社,2011.
[14] Kirkham FJ, Newton CR, Whitehouse W. Paediatric coma scales [J]. Dev Med Child Neurol, 2008, 50(4): 267-274.
[15] Bressack M. Comments about the revised Guidelines for the Acute Medical Management of Severe Traumatic Brain Injury in Infants, Children, and Adolescents [J]. Pediatr Crit Care Med, 2012, 13(4): 496.
[16] Kuppermann N, Holmes JF, Dayan PS, et al. Identification of children at very low risk for clinically-important traumaticbrain injuries after head trauma: a prospective cohort study [J]. Lancet, 2009, 374: 1160-1170.
[17] Von Baeyer CL, Spagrud LJ. Systemic review of observational (behavioral) measures of pain for children and adolescents aged 3-18 years old [J]. Pain, 2007, 127(1-2):140-150.
[18] Lemer EB. Moscati RM. The golden hour: scienti fi c facts or medical "urban legend" [J], Acad Emerg Med, 2001, 8(7):758-760.
[19] Lerner EB. Studies evaluating current fi eld triage: 1966-2005 [J]. Prehosp Emerg Care, 2006, 10(3): 303-306.
[20] Engum SA, Mitchell MK, Scherer LR, et al. Prehospital triagein the injured pediatric patient [J], J Pediatr Surg, 2000, 35(1): 82-87.
[21] Hulka F, Mullins RJ, Mann NC, et al. Influence of a statewidetrauma system on pediatric hospitalization and outcome [J]. J Trauma, 1997, 42(3): 514-519.
[22] 陈辉,李航,张进军,等.北京市120急救网络呼叫反应时间的研究[J].中华急诊医学杂志,2007,16(10):1111-1114.
[23] 程传苗,孟垂祥,方国恩,等. 建立大城市区域性创伤急救网络的意义和实践 [J]. 中国医院管理, 2000, 20(8):36-37.
[24] 祝益民.儿童院前急救转运系统的现状和思考[J].中国小儿急救医学, 2012, 19(2): 135-138.
[25] 祝益民.急救网络建设在小儿急救转运中的作用(附888例报告) [J].小儿急救医学,2001, 8(2): 96-97
[26] 李璧如, 王莹, 赵醴, 等. 急救绿色通道在急诊医学中的应用 [J]. 小儿急救医学, 2002, 9(1): 25-26.
[27] 陆国平, 任晓旭, 宋国维. 我国儿童急救体系建设现状与发展思考[J]. 中国小儿急救杂志2012, 19(1): 23-27.
[28] 中国儿科重症监护室发展调查课题协作组.中国儿科重症监护室近10年发展情况调查分析[J].中华儿科杂志, 2011, 49(9): 669-674.
[29] 林强,杜奇容,潘曙明,等. 儿童创伤生命支持培训课程的实践与思考[J]. 临床儿科杂志, 2015, 33(4): 364-367.
[30] Dietrich AM, Cambell JE, Shaner S, et al. Pediatric trauma life support for pediatric care providers 3rd [M]. Downers Grove: International Trauma Life Support, 2009.
[31] American College of Surgeons Committee on Trauma. Pediatric Trauma. Advanced Trauma Life Support (ATLS) Student Course Manual [M] 9th ed. American College of Surgeons, Chicago, 2012.
[32] Chidester SJ, Williams N, Wang W, et al. A pediatric massivetransfusion protocol [J]. J Trauma Acute Care Surg, 2012, 73(5):1273-1277.
[33] Neff LP, Cannon JW, Morrison JJ, et al. Clearly defining pediatric massive transfusion: cutting through the fog and friction with combat data [J]. J Trauma Acute Care Surg, 2015, 78(1):22-28.
[34] Hendrickson JE, Shaz BH, Pereira G, et al. Coagulopathy is prevalent and associated with adverse outcomes in transfused pediatric trauma patients [J]. J Pediatr, 2012, 160(2):204-209.
[35] Kochanek PM, Carney N, Adelson PD, et al. Guidelines for the acute medical management of severe traumatic brain injury in infants, children, and adolescents-second edition [J]. Pediatr Crit Care Med, 2012, 13Suppl 1:S1-82.
[36] Thomale UW, Graetz D, VajkoczyP, et al. Severe traumatic brain injury in children-a single center experience regarding therapy and long-term outcome [J]. Childs Nerv Syst, 2010 , 26(11): 1563-1573.
[37] Arango JI, Deibert CP, Brown D, et al. Posttraumatic seizures in children with severe traumatic brain injury [J]. Childs Nerv Syst, 2012, 28(11): 1925-1929.
[38] Bratton SL, Chestnut RM, Ghajar J, et al. Guidelines for the management of severe traumatic brain injury. IX. Cerebral perfusion thresholds [J]. J Neurotrauma, 2007, 24(Suppl 1):S59-S64.
[39] 陈礼刚,江涌.儿童重型创伤性脑损伤救治中应注意的问题[J].中华神经外科疾病研究杂, 2010, 9(6): 567-569.
[40] 夏佐中.小儿颅脑损伤[J].小儿急救医学, 2005, 12(2):86-88.
[41] Fein JA, Zempsky WT, Cravero JP. American Academy of Pediatrics Committee on Pediatric Emergency Medicine and Section on Anesthesiology and Pain Medicine. Relief of pain and anxiety inpediatric patients in emergencymedical systems [J]. Pediatrics, 2012, 130(5): e1391-e1405.
[42] Institute of Medicine, Committeeon the Future of Emergency Carein the United States Health System. Future of emergency care series: emergency care for children, growing pains [M]. Washington, DC: The NationalAcademies Press, 2007.
[43] Chafe R, Harnum D, Porter R. Improving the treatment and assessment of moderate and severe pain in a pediatric emergency department [J]. Pain Res Manag. 2016:2016 (2):1-6.
本共识编审专家组成员(为共同第一作者,按姓名拼音排序):陈依君(上海交通大学医学院附属新华医院),杜奇容(上海交通大学医学院附属新华医院),高成金(上海交通大学医学院附属新华医院),贡海蓉(复旦大学附属儿科医院),韩劲松(淮阴市急救中心),金惠明(上海交通大学医学院附属新华医院),李璧如(上海交通大学医学院附属上海儿童医学中心),陆峰(上海市医疗急救中心),陆国平(复旦大学附属儿科医院),李明华(上海市医疗急救中心),潘曙明(上海交通大学医学院附属新华医院),盛晓阳(临床儿科杂志编辑部),汤定华(上海交通大学附属儿童医院),魏嵘(上海交通大学附属儿童医院),王莹(上海交通大学医学院附属上海儿童医学中心),王毅鑫(上海中医药大学附属普陀医院),许萍(上海市医疗急救中心),郑继翠(复旦大学附属儿科医院),朱晓东(上海交通大学医学院附属新华医院),祝益民(湖南省人民医院)
10.3969/j.issn.1000-3606.2017.05.014
2017-02-22)
(本文编辑:梁 华)
国家临床重点专科项目(No.2013-2014);儿童国际创伤生命支持急救技术规范(No.2013SY038);上海市卫生计生系统重要薄弱学科建设计划 (No.2016ZB0203)
杜奇容 电子信箱:duqirong@hotmail.com; 潘曙明 电子信箱:shumingpan@aliyun.com.
