美国长期照护服务的筹资改革及启示
2017-04-20琤叶冰清中国人民大学社会保障研究中心北京0087美国哥伦比亚大学医学中心公共卫生学院纽约003
石 琤叶冰清(中国人民大学社会保障研究中心 北京 0087;美国哥伦比亚大学医学中心公共卫生学院 纽约003)
美国长期照护服务的筹资改革及启示
石 琤1叶冰清2(1中国人民大学社会保障研究中心 北京 100872;2美国哥伦比亚大学医学中心公共卫生学院 纽约10032)
商业性长期照护保险在美国早已建立,但从支出的角度看,以美国医疗救助(Medicaid)为主的社会政策承担着主要的长期照护服务财务支持。在照护需求日益增长的背景下,现有的基金面临着巨大的冲击,急需对长期照护筹资机制进行改革。但受价值观影响,各方利益主体尚未形成责任共担的共识,独立筹资的社会化长期照护制度难以建立。
美国长期照护; 筹资机制;改革
在美国,长期照护(long-term care,LTC)一词早期指为身体脆弱的老年人及残疾人提供支持和服务,后发展为基于社区的各类服务,与传统的急症护理(acute care)区分。美国患者保护与平价医疗法案(Patient Protection and Affordable Care Act,PPACA)对其定义为涵盖与康复有关的医疗护理,也涉及非康复类的一般性社会生活服务(包括机构和非机构的服务)。与短期医疗护理相比,长期照护的目的是辅助慢性病人能够在相对舒适和安全的环境中独立生活,服务内容不仅包括专业的医疗护理,也包括辅助做饭、吃饭、洗澡、如厕等生活类服务。护理的对象涉及不同年龄段的人口,其中60%是65岁及以上的老年人。据调查,美国有超过180万人居住在专业护理机构(skilled nursing facilities,SNFs),超过1200万人的日常生活需要生活辅助或其他长期照护服务,包括社区、居家、机构等各类服务供给,以促进日常活动、维持生活质量甚至实现独立生活。
1 美国长期照护服务的筹资结构
1.1 医疗救助是主要筹资来源
尽管美国早已建立发达的商业性长期照护制度,但从有关长期照护服务的整体支出结构来看,以医疗救助(Medicaid,下同)为主的社会政策是长期照护服务的主要资金来源。美国尚没有建立独立的社会化筹资的长期照护制度安排,“长期照护”目前仅作为一项支出领域,其筹资来自多项政策或机制。
长期以来,美国的长期照护费用主要由医疗救助或其他政府项目承担,仅10%左右由私人长期照护保险支付(商业保险)。2006年的数据显示,当年的长期照护支出中,61%由政府项目承担,其中医疗救助占43%,联邦医疗保险(Medicare,以下简称医疗保险①根据美国社会保障总署的文件,联邦医疗保险(Medicare)是国家为 65 岁或以上民众所设置的医疗健康保险计划。部分 65 岁以下的人也有资格获得联邦医疗保险,包括残障者、永久性肾衰竭以及肌萎缩性脊髓侧索硬化症(路葛雷克氏症)患者。这个计划协助支付医疗保健的费用,但不包括所有的医疗费用或者多数的长期照护费用。)占18%;28%由个人自付;商业保险支出仅占7%;其他占4%。尽管医疗保险的设计中并未明确包括长期照护,但因其服务内容中包括护理机构和居家服务提供的相似项目,因此曾被视为长期照护的筹资项目来源之一。而随着对“长期照护”概念的清晰化,发生在老年人住所或其他照护机构的急性或短期的医疗护理服务不再被包括在内。目前,美国联邦医疗保险和医疗救助服务中心(Centers for Medicare & Medicaid Service)仍将医疗保险视为长期照护的混合支付主体之一。但从医疗保险所支付的具体内容来看,主要集中在专业性医疗护理,多为连续性、短期治疗项目,并明确说明不包括日常的生活支持及长期需求。因此,医疗保险不再作为一般的长期照护筹资主体纳入长期照护相关的统计数据②统计口径的变化解释了长期照护支出总额并非真的在下降,Georgetown University发布的美国长期照护支出报告的部分年份数据为2005年2060亿元,2006年2300亿元,2011年2110亿元,2012年2199亿元。。2012年,美国长期照护总支出为2199亿元,其中61%出自医疗救助(Medicaid),22.4%由个人自付(包括自付额、个人共付或其他被医疗保险覆盖的相关支出),其他私人项目(包括商业个人长期照护保险、商业健康保险等)占11.9%,其他公共支出占4.7%。
整体来看,医疗救助在长期照护的筹资中所占比例逐年增大,但是,长期照护在医疗救助整体支出中的比例却在下降。2002年后,医疗救助中长期照护的支出保持在34%-37%范围内(见图1)。医疗救助作为一项“权利”政策,基金不受预算的限制,支出仅考虑是否符合资格申请条件。不过,因该项目由州政府实施,以致地区间有较大的差异,涉及的服务内容也有所不同。
1.2 家庭服务是重要筹资渠道
实际上,长期照护的服务中近80%是在家中完成,并且主要由家人和朋友提供非正式支持。2007年,美国长期照护服务的支出估计达2300亿元,其中根据估算,家庭服务这一非正式性支持的经济价值可以达到3570亿元。可见,家庭服务是长期照护服务中非常重要的供给来源,其服务关系并非基于经济利益而是情感和血缘的纽带。伴随人口老龄化、家庭小型化及女性劳动参与率的增高,家庭服务难以满足日益增长的护理需求,而社会化的服务供给更需要行之有效的筹资机制提供保障。
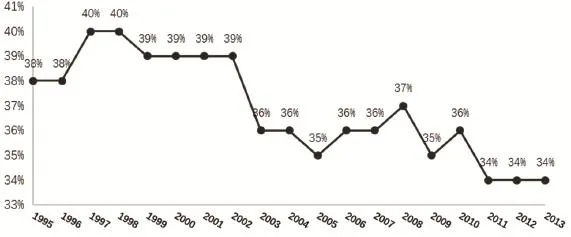
图1 医疗救助(Medicaid)项目支出中长期照护比例 (1995-2013)
2 当前筹资模式存在的问题
2.1 服务等候期长
从当前长期照护的经费来源中可以看出,政府实际上已承担着长期照护的主要责任,而不仅仅是有限的兜底作用。受高额保费的限制,商业性的长期照护保险未能发挥预期的效果。因此,尽管政府对长期照护的支出绝对值一直在增长,鉴于政府行为受制于财政预算,且并未建立长期照护的专项筹资机制,长期照护服务的供给无法跟上需求的增速便存在大量的供给缺口,而这一事实导致的直接结果就是更长的服务等候期。例如,2012年,美国39个州共计54.2万人在居家和社区服务豁免政策的等候名单中,并且平均等候期超过2年。
2.2 家庭负担重
因难以获得平价的社会化照护服务,家庭成员不得不作为服务的直接提供者,但家庭作为服务的提供者负担却很重。根据芝加哥大学全国民意中心2015年中旬的调查,十分之一40岁以上的被访者同时抚养儿童并且不间断地照护亲属,有9%的40岁以上被访者、12%的40岁-54岁被访者处于夹心层(sandwich generation)。不仅如此,作为居家服务的主要供给者,为亲友“义务”或“免费”提供服务的代价是减少自己原本的工作时长,意味着他们不仅减少了当期的收入,也损失了未来的养老金权益③美国社会保障法中规定,公共养老金与缴费年限、缴费水平有关。同时,作为第二支柱的职业年金中,大多以缴费确定待遇水平(DC模式)。因此,个人劳动力供给的减少对养老金的收入有直接的重要影响。。
3 改革的难点
根据美国长期照护委员会(Commission on Long-term Care)的报告,建立行之有效且财政可持续的长期照护制度要解决三个问题:筹资机制、服务递送、人才培育。其中,服务递送、人才培养能够得到普遍的认同,但如何扩大筹资却难以形成共识,争论的焦点始终围绕政府该如何发挥作用。例如,通过税收减免鼓励商业保险普及的市场手段促进大众自我负责,扩大社会政策的受益群(比如扩大医疗保障项目的覆盖面),强化政府的作用建立独立的社会化长期照护制度等。从近期的民意调查结果来看,对未来长期照护需求有所准备的民众比例在提升,但仍不足一半;70%以上的民众认为可以通过税收减免鼓励针对长期照护的储蓄、由雇主发起相关项目或是激励购买商业性长期照护保险来应对长期照护需求;而对于支持由政府负责解决长期照护需求的比例虽逐年增加,但2015年时仍不足60%。
笔者认为,在美国的社会价值观中,通过互助共济(特别是政府主导的)的形式共同化解照护风险的选择并非主流,自我负责更受到青睐,这也是该项改革迟迟难以推进的主要原因。因此,各方利益主体的责任分担机制还需要长期的博弈。
4 改革的动向
由于长期照护对应范围的复杂性和时间上的持续性,构建“整合性”“综合性”的健康管理体系愈发得到重视,比如建立多层次的服务递送系统,包括构建统一评估系统、改善消费者获得信息的通道、改善居家和社区的服务质量、转变支付模式的核心、综合各类照护服务等。以奥巴马医改核心内容之一的责任制医疗组织(Accountable Care Organization,ACO)为例,其主要目的是革新支付方式、加强整个持续性医疗服务链(continuum of care)的协同,实现确保服务质量的同时降低费用。ACO的关键理念就是医疗资源的整合,包括既要求不同医疗服务主体共担责任以保证服务质量,也要求重视慢性病等长期疾病的管理,将长期照护与重症诊治整合完善、协同管理,通过加强治疗与服务的一体化,实现病患的医疗服务质量的总体提升。
不过,笔者认为,此举是在无法改变现有利益格局下的一种妥协。实质上是试图通过调整支付形式提高现有资金的利用效率,从而最大程度上满足当下的服务需求,并没有触及以筹资机制为核心的改革焦点。
5 启示
5.1 行之有效的长期照护筹资机制需要责任共担的共识
美国长期照护的筹资改革实质上是对医保基金支付危机的被动应对,但因各方利益主体间的持续博弈,导致改革迟迟难以推进并加剧了长期照护的供求矛盾。同时,整个社会倾向于自我负责的价值观,从而尚未形成责任共担的共识。事实上,长期照护不仅仅是个体或者单个家庭的问题,而是整个老龄化社会共同要面对的重要社会问题,因此,需要通过责任共担的机制建立互助共济的筹资机制。
5.2 独立的社会化筹资机制是长期照护服务发展的重要支撑
目前,长期照护问题已从个体的风险上升为全社会的风险,是普遍性的社会问题,急需建立社会化的筹资机制以增强应对风险的能力。与美国“小政府”理念不同,我国自古就有政府主导的文化传统,政府主导的民意导向为建立社会化筹资机制提供了重要保障。从美国的改革经验来看,若将长期照护仅作为一项支出领域,那么“混合”支付将引起管理的“混乱”,“混用”的资金也难以保障长期照护服务供给的可持续。因此,为满足日益增长的照护需求,建立独立的社会化筹资机制是保障长期照护服务可持续发展的重要支撑。
5.3 筹资来源可通过优化现有基金支出结构实现
相较于美国长期照护筹资改革源自“财务危机”不同,2015年末我国城镇基本医疗保险统筹基金累计结存8114亿元,个人账户积累4429亿元。尽管个别地区医保基金出现了赤字,但全国整体尚为乐观。考虑到当前社会保险名义费率较高,企业负担较重,建议在不增加现行缴费率的基础上,通过提高基金的使用效率,从当前的社会保险中剥离出一部分基金作为长期照护的专项筹资来源。
5.4 家庭服务应纳入长期照护的支出范围
从服务内容上看,家庭成员提供了主要的照护服务。长期照护政策应考虑对家庭护理的技术培训、家庭成员的工资补偿等方面提供支持。长远来看,重视家庭支持的作用,有助于缓解照护服务供给压力、减轻长期照护的支出、提高服务质量、维护劳动力市场稳定等多个方面。
[1]Judith F,Harriet K,Robert F. Long-term care financing : policy options for the future[EB/OL]. Washington,D.C. : Georgetown University Long-Term Care Financing Project,June 2007.http://www.nasuad.org/sites/nasuad/files/hcbs/files/130/6491/ltcfinalpaper.pdf
[2]BraultMW.Americans with disablitities:2010[EB/OL]. Washington,DC:US Census Bureau; July 2012.www.census.gov/prod/2012pubs/p70-131.pdf. Commission on Long-Term Care. Report to the Congress[EB/OL]. September 30,2013. https://www.gpo.gov/fdsys/pkg/GPO-LTCCOMMISSION/pdf/GPOLTCCOMMISSION.pdf
[3]Howard G. The Future of Long-Term Care: What Is Its Place in The Health Reform Debate? Tax Policy Center Urban Institute and Brookings Institution[EB/OL]. June 15,2009. http://www.taxpolicycenter.org/publications/future-longterm-care-what-its-place-health-reformdebate/full;
[4]Centers for Medicare & Medicaid Service.Who Pays for LTSS? [EB/OL].Page last Modified: 10/22/2013 1:30 PM. https://www.cms.gov/Outreach-and-Education/American-Indian-Alaska-Native/AIAN/LTSS-Roadmap/Resources/LTSS-Financing/Who-Pays-for-LTSS.html
[5]Georgetown University. National Spending for Long-Term Care[EB/OL]. Updated February 2007. http://www.allhealth.org/briefingmaterials/natspendfeb07-911.pdf
[6]Steve E,Kate S,Brian B,et al. Medicaid Expenditures for Long-Term Services and Supports(LTSS) in FY 2013: Home and Community-Based Services were a Majority of LTSS Spending[EB/OL]. June 30,2015. https://www.medicaid.gov/medicaid-chip-program-information/by-topics/long-term-services-and-supports/downloads/ltss-expenditures-fy2013.pdf.
[7]The Associated Press-NORC Center for Public Affairs Research. Long-Term Care in America:American's Outlook and Planning for Future Care[EB/OL]. 2015. http://www.longtermcarepoll.org/Pages/Polls/long-term-care-2015.aspx
[8]Commission on Long-Term Care.Report to the Congress[EB/OL]. September 30,2013. https://www.gpo.gov/fdsys/pkg/GPO-LTCCOMMISSION/pdf/GPOLTCCOMMISSION.pdf
[9]The Associated Press-NORC Center for Public Affairs Research. Long-Term Care in America:American's Outlook and Planning for Future Care.July 2015.该项调查通过电话采访的形式在全国展开,调查对象为40岁以上的美国居民,2015年共计抽样1735人。
[10]2015年度人力资源和社会保障事业发展统计公 报,http://www.mohrss.gov.cn/SYrlzyhshbzb/dongtaixinwen/buneiyaowen/201605/t20160530_240967.html
(责任编辑:许飞琼)
瑞典的“分散式”医疗体系
2005年起,瑞典政府推出了新的保障政策。新政策规定,每一个病人都应该能在就诊当天与社区卫生服务中心取得联系,并在7天内实现就诊;初步诊断后,患者被转诊给专科医生的时间不得超过90天,确诊之后,转诊相关医院治疗的时间也不得超过90天。若等待天数逾期,病人有权选择(社区外的)其他医疗机构进行就诊,包括交通费在内的所有诊疗费用均由所在的社区政府承担。
近年来,为了提高就诊效率,地方政府引入竞争,向私人医疗服务商购买服务。2010年改革后,瑞典私营初级医疗服务提供商增加了20%。在首都斯德哥尔摩,约半数初级医疗服务商为私营机构。
在确保医疗质量方面,瑞典有严格的监管体系。不管是公立还是私营医疗机构,都必须遵守法律规定的各种医疗服务安全准则,包括800多项临床指标、医疗质量登记制度等。中央政府通过卫生与社会事务部下属的一系列机构来管理医疗服务质量,如全国医疗与福利委员会会定期发布医疗服务执行情况的全国报告。
——摘自《中国劳动保障报》2017-3-17(7)
Financing Reform and Enlightenment of Long-term Care Service in America
Shi Cheng1,Ye Bingqing2(1Social Security Research Center,Renmin University of China,Beijing,100872,2Columbia University Medical Center,Mailman School of Public Health,New York,10032)
Commercial long-term care insurance has long been established in the United States,but from the view of expenditure,Medicaid-based social policy takes the main responsibility of paying for long-term care (LTC) in the U.S.Nowadays,an enormous de fi cit will appear because of the increasing demand for care.Therefore,it is an emergency to reform the fi nancial mechanisms in the long-term care (LTC) system to make it sustainable.But a ff ected by the values,the interests of all parties have not yet formed a consensus on sharing responsibility,the independent fi nancing of LTC system is diffi cult to obtain mainstream support.
U.S.long-term care,fi nancing mechanism,reform
F840.684 C913.7
A
1674-3830(2017)4-66-4
10.19546/j.issn.1674-3830.2017.4.018
2017-2-21
石琤,中国人民大学社会保障研究中心博士生,主要研究方向:社会政策分析和养老服务研究。
