血管神经眼科学疾病浅析
2017-04-14田国红沙炎
田国红 沙炎
·教育园地·
血管神经眼科学疾病浅析
田国红 沙炎*
血管神经眼科学涵盖的疾病范围涉及因血管功能障碍导致的神经眼科疾病,包括视觉传入性障碍与传出性障碍。由于眼部视网膜、视神经的血供主要来源于颈内动脉,支配眼球运动的脑神经核团则由椎-基底动脉系统供血,不同部位的病变导致的临床症状各异。全身系统性疾病如高血压、血管炎、凝血功能异常,在出现眼部症状的同时尚伴有多器官损害。本文主要针对常见导致视力下降、视野缺损、眼肌麻痹的血管性疾病:视网膜中央/分支动脉(静脉)阻塞、眼缺血综合征、前部缺血性视神经病变、脑梗死等进行分析。(中国眼耳鼻喉科杂志,2017,17:71-76)
视网膜;颈动脉;椎-基底动脉;眼肌麻痹
近年来,神经眼科学作为一个多学科的交叉领域,引起了广大眼科医师的兴趣与关注。在此基础之上,血管神经眼科学(vascular neuro-ophthalmology)的概念应运而生[1],涵盖所有因血管因素导致的视功能障碍、眼球运动及瞳孔异常。临床表现依损伤部位、受累血管大小、分布和发病机制而异,症状涉及视觉感知障碍:视力下降、视野缺损、一过性黑蒙;复视:眼肌麻痹和瞳孔异常。本文首先概述眼部血管的来源及分布,接着分述临床常见的血管神经眼科疾病按照传入障碍与传出障碍。
1 眼部血管来源及分布
1.1 颈内动脉系统(前循环) 视网膜及视神经的供血动脉主要来源于眼动脉,眼动脉是颈内动脉在颅内重要的分支动脉。视网膜中央动脉及睫状后动脉均自眼动脉发出,分别是视网膜及筛板前段视神经的主要供血动脉。视网膜中央动脉虽穿过视神经,但几乎不给其供血。筛板后段的视神经由包裹其上的软脑膜形成的血管网供血。眼动脉在颈内动脉海绵窦段发出,进入眼眶;颈内动脉另一颅内分支为大脑中动脉,为前循环最重要的组成部分,分布于大脑额、顶叶及深部基底节区,故单眼一过性缺血伴对侧肢体感觉、运动障碍(同侧颈内动脉供血区大脑支配对侧肢体)为颈内动脉病变的特征性表现[2]。
1.2 椎-基底动脉系统(后循环) 双侧的椎动脉在脑干的桥延交界处汇合成基底动脉,顺脑干的腹侧上行,沿途发出分支支配锥体束及脑神经核团,包括动眼神经核、滑车神经核、展神经核,以及上、下走行的神经束路,包括内侧纵束。基底动脉最终成为大脑后动脉,主要供应枕叶、颞叶及小脑,因此后循环病变与核性、核间/核上性眼肌麻痹、眼球震颤、异常眼球运动关系密切。颈内动脉与椎-基底动脉在颅底通过Willis环相互交通,该解剖学结构为双侧大脑半球及前、后循环间的血流代偿提供了基础。
1.3 静脉系统 视网膜中央静脉与涡静脉均经过眼上/下静脉回流至海绵窦和翼丛。颈内动脉海绵窦瘘或硬脑膜动静脉瘘患者,由于静脉回流负荷明显增加,眼部可表现为球结膜充血、血管动脉化及眼上静脉增粗。眼部的静脉回流可以看做是大脑静脉回流的一部分:海绵窦静脉随大脑上/下矢状窦、直窦、横窦、乙状窦的静脉血最终回流至颈内静脉。
2 血管性疾病的病因
2.1 动脉硬化 为高血压、高脂血症及糖尿病患者血管病变的病理基础。粥样硬化斑块不仅可以使血管闭塞,甚至脱离后随血流栓塞至远端小血管。颈内动脉狭窄及斑块形成的患者,如有房颤病史,极易发生斑块脱离,导致视网膜中央/分支动脉阻塞。眼底可见白色的胆固醇或钙化的栓子。同时栓子亦可随血流进入大脑中动脉或大脑前动脉,造成脑梗死,导致对侧肢体的运动、感觉障碍。严重脑卒中者可出现生命危险。在非动脉炎性前部缺血性视神经病变(non-arteritic anterior ischemic optic neuropathy,NAION)的发病机制中,除小杯盘的解剖高危因素外,睫状后动脉的管壁粥样硬化使得血流减少,在夜间低灌注的情况下易发生血管阻塞。注意NAION的患者为小血管的动脉硬化改变,多无颈内动脉狭窄等大血管的改变,但颅内可伴有微小缺血性脱髓鞘病变,可以作为颅内小血管病变的间接证据[3]。
2.2 血管炎 系统性血管炎可以按照病因分为原发性或继发于感染、肿瘤和自身免疫疾病。2007年美国风湿协会将血管炎按照临床与组织学分为巨细胞动脉炎、结节性多动脉炎、小动脉炎、坏死性血管炎及微小血管炎。各类血管炎所累及的管径大小有重叠[4]。ANCA(anti-neutrophil cytoplasmic antibodies)相关性血管炎以韦格肉芽肿为代表,为免疫介导的坏死性血管炎。
2.3 高凝状态 除外高脂血症、围孕产期、肾功能不全等,尚有血液成分异常如血小板增多、真性红细胞增多、S-蛋白缺乏、C-蛋白缺乏等病因。
2.4 静脉回流障碍 静脉回流途径中任何部位的阻塞均可导致血流淤滞、出血及缺血的病理生理变化。慢性静脉回流障碍可导致侧支循环形成,静脉动脉化等改变。静脉炎、静脉窦血栓、血液高凝状态、压迫性病变都可使得静脉回流异常。动静脉瘘时,由于动脉血加入静脉系统使得回流负荷加剧。
2.5 低灌注 生理状态下当动脉压降低时会出现血管收缩反应,使得脏器的供血得以保障。长期高血压或动脉硬化患者在血压急剧变化时,容易出现分水岭性脑梗死和双眼后部缺血性视神经病变。这些低灌注的危险因素包括冠脉搭桥手术、脊柱大手术、长时间全身麻醉手术等。
2.6 外源性栓子 面部美容整形术中注射胶原蛋白或自体脂肪等填充物,尤其是隆鼻术中,上述外源性物质偶可误入血管,逆血流而上,造成栓塞。
2.7 遗传性 一些少见的遗传性疾病可以同时出现中枢神经系统血管异常和视网膜病变,如Moyamoya病、Fabry病、Wyburn-Mason综合征、纤维肌性发育不良等。
3 传入障碍
3.1 单眼一过性黑蒙 单眼一过性黑蒙(transient monocular visual loss,TMVL)也称“amaurosis fugax”,通常持续数十秒至数分钟,可反复发作。该症状实则为视网膜短暂性缺血发作,与短暂性脑缺血发作 (transient ischemic attack,TIA)发作类似,均为急性视网膜或脑梗死的危险征兆。如黑蒙发作持续不恢复,则很可能发生了视网膜中央/分支动脉的阻塞(central/branch retinal artery occlusion, CRAO/BRAO)。TMVL发作时有可伴对侧肢体的麻木、无力,病变定位于颈内动脉系统:眼动脉与支配对侧肢体脑区的大脑中动脉均为颈内动脉的下游血管。在心脑血管病高风险人群中,如发生TMVL应高度警惕颈内动脉系统狭窄或血栓脱离和心源性栓子来源。该类人群中发生脑卒中的风险很高,需要神经科与血管科医师共同干预[5]。一些少见病因包括先天性颈动脉肌纤维发育不良、Takayasu大动脉炎、外伤性颈动脉夹层等。在西方老年人中,巨细胞动脉炎(giant cell arteritis, GCA)是视网膜TIA反复发作较常见的病因,尤其是伴有头痛。由于GCA为神经眼科急症,若不及时治疗,预后非常凶险,故需要谨慎对待。亚洲人种GCA罕见,但其他类型的动脉炎及血管炎发病率较高。一些眼源性的一过性视物模糊需要与TMVL鉴别,如干眼症、青光眼急性发作等。
3.2 CRAO/BRAO 均为常见的眼底血管病变,除上述颈内动脉系统、心源性栓子脱落外,尚由其他多种病因导致。国外文献报道40%的CRAO,眼底检查可以发现栓子;大多数BRAO可以看到眼底动脉分叉处的栓子,栓子来源多为动脉-动脉、心源性,类型可为胆固醇、纤维素斑、钙化[6-7]。CRAO患者急性期视力严重丧失,视网膜颜色苍白、水肿,伴黄斑樱桃红点(图1)。荧光素眼底血管造影(FFA)在急性期可见动脉充盈迟缓、闭塞。数周后视网膜血管可再通,但视网膜神经纤维层变薄、视盘苍白、视力下降为不可逆性。BRAO患者急性期视力丧失与梗死部位有关,如累及视乳头-黄斑束则中心视力严重下降;如为视网膜周边分支阻塞则对视力影响较小,但有视野缺损(图2)。遗憾的是目前无论CRAO或BRAO均无确切疗效的治疗方法,因此查找病因、预防再次发作显得尤为重要。

图1. CRAO A.男性,68岁。颈动脉斑块、房颤。急性左眼视力骤降。眼底后极部视网膜水肿、苍白,黄斑樱桃红点,仅存视网膜睫状动脉小片分布区尚有血供;视盘边界清。B.女性,45岁。系统性红斑狼疮患者。急性左眼视力下降。眼底见左眼视网膜色苍白、黄斑樱桃红点
3.3 前部/后部缺血性视神经病变 前部/后部缺血性视神经病变(anterior/posterior ischemic optic neuropathy,AION/PION)通常以筛板来界定前部视神经病变与后部视神经病变:AION急性期检眼镜下可见到视乳头呈节段性水肿、盘周线状出血,伴有相应的水平视野缺损;PION急性期则眼底表现正常,但视力下降,单侧病变相对性瞳孔传入障碍(RAPD)阳性。慢性期不论AION或PION表现为视盘苍白,神经纤维层变薄、萎缩。PION的临床发病率显著低于AION,而且确诊非常困难,主要为排除性诊断。有动脉硬化血管病风险因素的老年人在冠脉搭桥及脊柱大手术后出现双眼视力下降需要考虑。AION与PION也可按照病因分为非动脉炎性与动脉炎性2类,后者在西方主要指GCA。国人GCA的发病率虽然远低于白种人群,但临床仍可见到(图3)。
3.4 眼缺血综合征 眼缺血综合征(ocular ischemic syndrome,OIS):眼动脉急、慢性缺血可导致视功能障碍及眼肌麻痹,瞳孔异常。常见病因为较大心源性或颈内动脉来源的栓子、颈内动脉闭塞等,临床表现包括视力下降,继发于急性或慢性视网膜缺血。TMVL是该病征兆,约出现在10%的患者。强光照射后视力恢复延迟是严重OIS另一个特殊症状,推测与黄斑缺血有关[8]。眼底表现:视网膜动脉变细,静脉扩张,微动脉瘤及毛细血管扩张,甚至玻璃体出血、棉绒斑渗出。由于脉络膜血管也缺乏血供,故黄斑樱桃红点不明显(图4)。我们也曾报道胶原蛋白隆鼻后眼动脉栓塞的病例(图5)。OIS往往预后差,在处理眼部并发症的同时需要病因干预治疗[9]。

图2. BRAO患者眼底 A. Takayasu大动脉炎患者颈动脉狭窄伴斑块,左眼反复黑蒙发作,眼底见多发性白色高反光栓子位于视网膜小动脉分叉处。B.男性,51岁。左眼急性上方视野遮挡,眼底下方视网膜水肿、苍白,对应上方水平视野缺损(图C)。该患者为颈动脉狭窄、血栓脱落,尚有脑梗死(本院许凯医师提供)

图3. 颞动脉炎患者双眼先后视力骤降。右眼为急性期,视盘水肿,棉绒斑渗出,呈现“白垩”样外观;左眼视网膜棉绒斑渗出,双眼动脉纤细

图4. 眼缺血患者左眼高眼压,角膜水肿,眼底视盘及视网膜苍白、动脉纤细(A)。患者为动脉硬化导致的左侧颈内动脉闭塞(B,白箭头),致同侧眼动脉慢性缺血

图5. 鼻部注射胶原蛋白美容时发生急性眼动脉栓塞,右眼失明、眼球运动障碍。右侧眼底见视网膜广泛水肿,苍白,动脉缺血,视盘水肿。眼位图见右上睑下垂,右眼外斜位,眼球内、上、下转动均受限,且右侧瞳孔扩大(本院王敏医师提供)
3.5 脑梗死 由于视放射向枕叶皮质走行过程中穿经颞、顶叶,故脑血管疾病可以导致偏盲或全盲。单侧病变由于仅产生偏盲,并无视力下降,部分患者不会前来就诊,直到数月或数年后出现另侧病变影响视力,表现为皮质盲(图6)。由于颞、枕叶皮质损害并不产生肢体运动障碍,故这类患者常首诊眼科。皮质盲患者尽管视力完全丧失,但瞳孔对光反射存在,眼底表现正常,眼球运动正常。如果不进行必要的头部CT或MRI影像学检查,有时易误诊为心因性视力下降。一些急性代谢性脑病:妊娠高子痫、低血糖休克、心肺复苏后患者可出现双侧对称性后部脑白质病变,同样有视功能障碍[10](图7)。
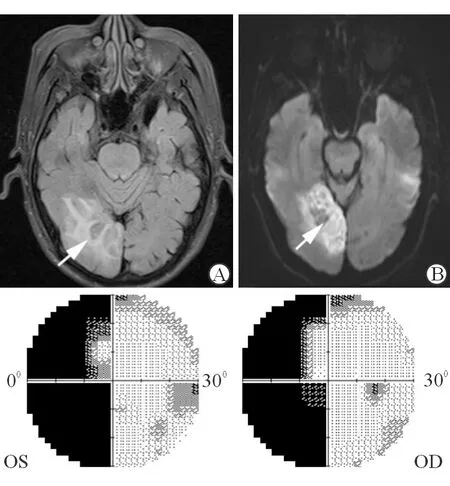
图6. 患者主诉左眼外侧视野缺损。既往有高血压、动脉硬化病史。A.颅脑MRI显示右颞枕叶大片急性梗死灶(白箭头)。Humphrey视野示:左侧同向性偏盲

图7. 代谢性脑病患者出现的皮质盲 A和B. 癫痫持续状态后,患儿双眼视力下降。MRI弥散序列可见双侧大脑顶、枕叶对称性高信号,为缺血病变;C和D. 青霉素过敏休克患者经心肺复苏后,双眼视力下降伴肢体运动异常。MRI弥散序列可见双侧大脑枕叶对称性缺血病灶(黑箭头);双侧基底节区对称性白质病变(白箭头)
3.6 视网膜小血管病变 血管炎临床较常见,可分为特异性感染与非特异性病变[10]。病毒、结核、梅毒、莱姆病等均可导致,且有各自特征。系统性血管炎包括:系统性红斑狼疮、白塞病、强直性脊柱炎、结节病、韦格肉芽肿和干燥综合征等。除了眼部血管病变,往往伴有其他系统性损害。Susac综合征发病以青年女性视网膜分支动脉阻塞为特征,伴有耳聋及胼胝体脑病的三联征(图8)。
3.7 视网膜中央/分支静脉阻塞 CRVO/BRVO老年患者常见,其发病机制尚不明确。高凝状态引起的视网膜血管病变及视网膜动脉硬化所致动静脉压迫是发病假说之一。视物模糊是常见主诉,眼底检查见弥漫性视网膜浅层出血、视网膜黄斑水肿。BRVO的发病机制通常认为是由于视网膜分支动脉与静脉交叉处共享同一个血管鞘,因而容易由于动脉硬化造成静脉压迫,从而发生分支静脉阻塞[11]。
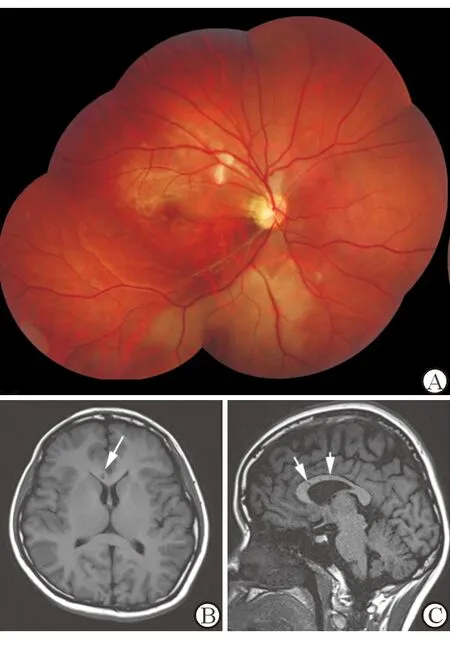
图8. 女性,26岁。双眼先后上方视野遮挡来诊。A.右侧眼底见视盘苍白、视网膜下方分支动脉阻塞、血管纤细,颅脑MRI轴位;B.右侧胼胝体小梗死灶,呈黑洞(白箭头);C.矢状位见胼胝体多发微小梗死灶(白箭头)。患者诊断为Susac综合征
3.8 颅内静脉窦血栓形成 颅内静脉窦血栓形成(cerebral venous sinus thrombosis,CVST)是一组由于多种病因导致的颅内静脉系统血管病,病因多且症状各异,临床诊断困难[12]。当CVST患者表现为孤立性颅内高压,视乳头水肿时可首诊眼科。临床表现与特发性颅内压增高(idiopathic intracranial hypertension, IIH)非常类似,易误诊。与IIH常见于育龄、超重女性不同,CVST患者起病较急,头痛更为明显。血液高凝状态疾病:原发和继发性红细胞增多症、抗磷脂体抗体综合征、围孕、产妇女、血小板增多症,或局部感染(乳突炎、面部蜂窝织炎)及累及静脉系统的结缔组织病(图9)。体位相关的双眼一过性视物模糊常为首诊眼科的主要症状。CVST晚期患者因视神经萎缩、视野向心性缩小导致严重视力障碍。治疗在结合抗凝的同时,可考虑静脉支架等介入治疗。

图9. 女性,31岁。头痛、双眼一过性黑蒙3个月,视力下降20 d。眼底双侧视乳头对称性高度水肿、隆起、表面渗出、缺血,视盘周边出血,黄斑星芒样渗出。患者拟诊白塞病,大脑上矢状窦血栓导致的继发性颅高压(本院陈玲医师提供)
3.9 视交叉及后视路血管瘤 位于视路上的海绵状血管瘤如破裂出血,可出现急性视力下降、视野缺损。肿瘤反复出血,导致症状反复出现(图10)。

图10. 视路血管性病变 A.右眼视力进行性下降患者,眼眶及球后海绵状血管瘤(白箭头)压迫视神经。患者尚有面部及颈部多处海绵状血管瘤;B.颈动脉海绵窦段巨大动脉瘤造成的压迫性视神经病变,MRI见血管瘤流空(白箭头);C.视交叉海绵状血管瘤出血(白箭头)导致患者双颞侧偏盲
4 传出障碍
4.1 眼肌麻痹 眼球运动的支配由动眼神经、滑车神经、展神经组成,其核团均位于脑干,供血主要为基底动脉的旁中央支。后循环的脑梗死常导致眼运动神经核团受损,出现相应的眼肌麻痹及复视。Weber综合征、Millard-Gubler综合征及Wallenberg综合征分别为中脑动眼神经、脑桥展神经及面神经和延髓前庭小脑束的典型平面损害,均伴有同侧脑神经损害与对侧肢体运动障碍(交叉)(图11)。Wallenberg综合征尚可伴Horner征。由于眼球水平侧视中枢及内侧纵束均位于脑干部位,损害后除眼肌麻痹外,尚有双眼侧视障碍,眼球震颤、跟踪、扫视运动异常等。高血压病、糖尿病患者出现的单根脑神经缺血性麻痹,常由小血管动脉硬化导致,多数病程3个月后可自愈。
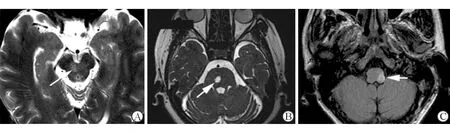
图11. 脑干典型综合征 A.Weber综合征:右侧中脑动眼神经核(白箭头)及大脑脚梗死,导致右侧动眼神经麻痹及左侧肢体无力;B.右侧脑桥展神经核(白箭头)平面梗死,致右侧外展麻痹及左侧肢体功能障碍;C.Wallenberg综合征:左侧延髓背外侧梗死(白箭头),导致左侧延髓性麻痹(球麻痹)、Horner征及眼球震颤
4.2 动脉瘤 脑部Willis环周围的动脉瘤均可造成脑神经压迫性损害而出现相应的眼征。由于动眼神经支配瞳孔括约肌的副交感纤维位于神经背外侧,在穿经大脑后动脉与小脑上动脉时容易受累,故瞳孔是否受累可以作为动脉瘤压迫的风险预测。由于动脉瘤破裂可导致蛛网膜下隙出血,甚至威胁生命,因此临床动脉瘤压迫所致的动眼神经麻痹是神经眼科急症(图12)。
4.3 颈内动脉海绵窦瘘 常见病因为颅脑外伤后出现突眼、眶周肿胀、球结膜充血、眼肌麻痹。眼眶听诊血管杂音。眼眶CT显示眼上静脉增粗,眼肌增粗。脑血管DSA是诊断金标准。
4.4 Horner综合征 该三联征包括:上睑下垂、瞳孔缩小、面部无汗[13]。脑卒中患者累及下丘脑交感神经中枢、延髓时可出现,为第一级神经元病变。在颈动脉狭窄、夹层、肌纤维发育不良影响到缠绕在颈动脉壁的交感神经节后纤维时同样可以出现。
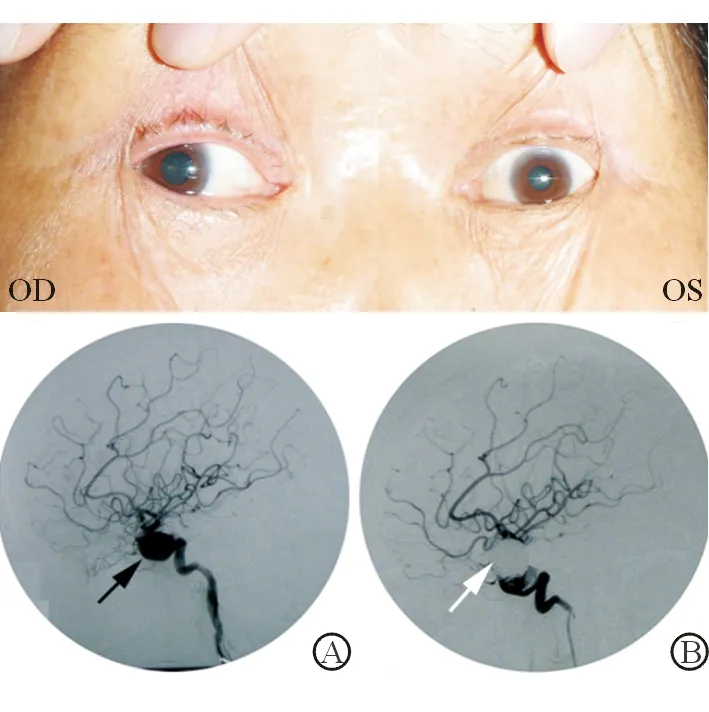
图12. 女性,72岁。头痛,急性右上睑下垂,右眼球上、下、内转障碍(眼位图)。脑血管DSA显示,A.颈内动脉海绵窦段巨大动脉瘤(黑箭头);B.动脉瘤经过介入手术栓塞后无血流(白箭头)
4.5 Adie瞳孔 为副交感睫状神经节病变导致的患侧瞳孔扩大、对光反射迟钝,眼球运动正常。散大瞳孔对低浓度毛果云香碱(匹罗卡品)具有超敏反应。通常与血管源性疾病关系并不密切。我们观察到干燥综合征患者中可以出现Adie瞳孔,推测与血管炎累及睫状神经节有关。
5 结语
认识血管神经眼科疾病的重要性在于,眼部的局部表现可以帮助我们更好地了解全身其他器官及系统性疾病的潜在风险。单眼一过性黑蒙及眼肌麻痹的患者往往首诊眼科,具有血管解剖学知识及系统性疾病的全局观念,可避免危及生命的脑血管病、系统性疾病的漏诊或误诊。此外血管神经眼科疾病需要多学科间的密切合作,以便使患者得到更好的处理。
[1] Lamirel C, Newman NJ, Biousse V. Vascular neuro-ophthalmology[J]. Neurol Clin, 2010,28(3):701-727.
[2] Biousse V, Trobe J. Transient monocular visual loss[J]. Am J Ophthalmol, 2005, 140(4):717-722.
[3] Luneau K, Newman NJ, Biousse V. Ischemic optic neuropathies[J]. Neurologist, 2008,14(6):341-354.
[4] Guillevin L, Dörner T. Vasculitis: mechanisms involved and clinicalmanifestations[J]. Arthritis Res Ther, 2007,9(Suppl 2):S9.
[5] Streifler JY, Eliasziw M, Benavente OR, et al. The risk of stroke in patients with first-ever retinal or hemispheric transient ischemic attacks and high-grade carotid stenosis. North American Symptomatic Carotid Endarterectomy Trial[J]. Arch Neurol, 1995,52(3):246-249.
[6] Hayreh SS. Acute retinal arterial occlusive disorders[J]. Prog Retin Eye Res,2011,30(5):359-394.
[7] Hayreh SS, Podhajsky PA, Zimmerman MB. Branch retinal artery occlusion: natural history of visual outcome[J]. Ophthalmology, 2009, 116(6):1188-1194.
[8] Cohen R, Padilla J, Light D, et al. Carotid artery occlusive disease and ocular manifestations: importance of identifying patients at risk[J]. Optometry, 2010, 81(7):359-363.
[9] Mendrinos E, Machinis TG, Pournaras CJ. Ocular ischemic syndrome[J]. Surv Ophthalmol, 2010,55(1):2-34.
[10] Rehak M, Wiedemann P. Retinal vein thrombosis: pathogenesis and management[J]. J Thromb Haemost, 2010,8(9):1886-1894.
[11] Hinchey J, Chaves C, Appignani B, et al. A reversible posterior leukoencephalopathy syndrome[J]. N Engl J Med,1996,334(8):494-500.
[12] Bousser MG, Ferro JM. Cerebral venous thrombosis: an update[J].Lancet Neurol, 2007, 6(2): 162-170.
[13] 田国红,万海林,沙炎.Horner综合征的定位诊断及处理原则[J].中国眼耳鼻喉科杂志,2016,16(2):141-144.
(本文编辑 诸静英)
复旦大学附属眼耳鼻喉科医院眼科*放射科 上海 200031
田国红(Email: valentian99@hotmail.com)
10.14166/j.issn.1671-2420.2016.07.023
2016-10-31)
