动态血压监测在妊娠期高血压疾病中的应用意义
2017-03-29孙涛高红
孙涛 高红
妊娠期高血压疾病,根据第八版妇产科学定义[1],是妊娠和高血压并存的一组疾病,严重影响母婴健康,是妊娠产妇和围产儿病死率升高的主要原因,包括妊娠期高血压、子痫前期、子痫、慢性高血压并发子痫前期以及慢性高血压合并妊娠,我国人群发病率约为5.6~9.4%[2],国外报道发病率为3%~5%[3]。临床上主要表现为水肿、高血压、蛋白尿三大症候群,重度患者伴有头痛、眼花、甚至抽搐、昏迷。2013年11月美国妇产科医师协会(American College of Obstetficans and Gynaecologists,ACOG)妊娠高血压专家小组对现有的数据进行了回顾总结[4],分类同以上八版教材,但指出子痫前期不必一定有蛋白尿,只要有血小板减少、肝功损害、新发生的肾功能异常、肺水肿或新发的脑神经或视觉异常等以上任何一项亦可诊断为子痫前期。对于血压的诊断标准[5],妊娠期高血压疾病指妊娠20周后出现收缩压≥140 和(或)舒张压≥90 mmHg(1 mmHg=0.133 kPa),或血压较孕前或孕早期升高≥25/15mmHg,血压测量至少2次,间隔6小时。重度子痫前期为收缩压≥160和(或)舒张压≥110 mmHg。对于动态血压监测对高血压的诊断标准,根据中华高血压杂志2011年1月第19卷第1期附件中刊登的“2010年台湾心脏病学会高血压管理指南”提出高血压诊断标准,动态24 h平均收缩压≥130和(或)舒张压≥80 mmHg;白天平均收缩压≥135和(或)舒张压≥85 mmHg;夜间平均收缩压≥120和(或)舒张压≥70 mmHg。尚无妊娠期的动态血压诊断标准,大多研究仍沿用上述动态血压的诊断标准。
本病的发病机制有免疫学说;胎盘或滋养细胞缺血学说;氧化应激学说;遗传学说,该病主要表现为母系遗传,一级亲属的发病率比无家族史的孕妇高5倍。本病的病理生理变化主要有内皮细胞功能障碍、全身小动脉痉挛、全身靶器官血流灌注减少等,进而出现心血管、血液、肾脏、肝脏、脑和子宫胎盘灌流等障碍,鉴于上述病机及病理改变,其严重威胁母婴健康,是引起孕产妇和围产儿死亡的主要原因。其中子痫前期引发的宫内发育迟缓、胎盘早剥、早产等都会对围产结局产生不良影响[6]。而在本病的诊断中血压的测量很关键,在手段上很多共识和指南都推荐动态血压监测。相对于诊室单次的血压测量,24 h动态血压监测有较大的优势。现概述一些动态血压监测在妊娠期高血压疾病的诊断与预防中的研究,探讨其对母胎结局的意义。
一、有效鉴别白大衣性高血压:妊娠期妇女,生理及心理上都较非妊娠期有较大的变化,血压测量是发现妊娠期高血压的必要手段,但常用的诊室偶测血压不能很好地排除白大衣性高血压也可称为诊室高血压,日本高血压学会高血压管理指南2014版将白大衣性高血压定义为诊室血压持续≥140/90及家庭血压<135/85 mmHg[7]。首都医科大学附属北京妇产医院产科进行的一项纳入200例单胎妊娠孕妇的研究显示,妊娠期白大衣性高血压发生率高达35%,通过24 h动态血压监测,发现了70例白大衣性高血压,这一类型高血压常结局较好,不需要药物等特殊治疗,她们发生产前子痫的风险要比真正高血压患者小很多(7%比62%)[8]。早期发现白大衣高血压,可以避免过度的告知及关注,可能引起的焦虑等不良情绪,甚至影响妊娠结局,剖宫产率增加。动态血压监测可早期鉴别妊娠白大衣性高血压。目前,24 h动态血压监测已广泛应用于妊娠期血压异常的孕妇。
二、监测时机的选择:以往应用24 h动态血压监测进行血压评估的研究,多选在孕20周前后。现在很多研究提示根据不同人群,在孕早期即孕晚期的动态血压监测也很有必要。
正常妇女妊娠期间,孕中期的收缩压和舒张压较孕前下降5~10 mmHg,孕晚期逐渐恢复到孕前水平。有国外学者用24 h动态血压仪监测正常孕妇孕期的血压变化,发现正常妊娠妇女孕中期的血压平稳下降,孕晚期血压又逐渐上升至孕早期水平,而妊娠期高血压孕妇则从孕早期开始,血压就持续上升直至分娩前,没有孕中期血压下降的过程。这可能与妊娠期高血压患者因小动脉痉挛,外周阻力增加,心输出量减少,导致子宫胎盘血流减少有关;同时孕妇的凝血状态也有着特殊变化,初期的高凝状态是预防出血等的保护性反应,但在有妊娠期高血压疾病的患者中,极易出现易栓症,故对血压的早期评估有着重要的意义。
高坚蓉等[9]进行的关于动态血压监测的一项研究。选取了350例孕妇,于孕21~27周时进行动态血压监测,将孕中期平均动脉压作为预测妊娠期高血压疾病的指标,结果阳性预测值为58.1%,阴性预测值为98.9%,结论是在孕中期利用动态血压监测进行评估,可较好的预测妊娠期高血压疾病。李宁等[10]将孕中期平均动脉压作为预测妊娠期高血压疾病的指标,结果显示阳性预测值为72.3%,阴性预测值为90.0%,明显低于用24 h动态血压监测的结果。综上所述,在孕中期进行动态血压监测,对疾病的诊断及母胎的预后意义最大。
也有一些研究李凤云等[11],对1 221例妇女在孕早期(孕8~12周)进行血压等检测,妊娠糖尿病97例,血压轻度升高组、正常高值血压组及正常血压组的妊娠糖尿病检出率分别为24.6%、9.1%及3.6%。结果提示血压水平越高,妊娠期糖尿病患病率越高,因此早期发现并干预妊娠期高血压,可能对减少妊娠期糖尿病的发病有益。此项应用的是手动测量血压,但结果给我们提示妊娠早期血压监测在控制血压以外的意义,为妊娠早期动态血压监测提出了启示。
上海复旦大学附属妇产科医院汪雪梅等的一项研究[12],对140例妊娠期妇女动态血压回顾性分析,结果提示部分妊娠早期的白大衣高血压,或正常血压的孕妇,可以发展成妊娠高血压甚至先兆子痫。
根据上述研究,动态血压监测不仅限于孕中期进行,可以根据病情,持续整个孕期。
三、妊娠高血压患者的血压波动情况:连续监测得出的血压参数可以很好的反应孕期的血压变异。血压波动特点包括:非杓型血压;24小时有两个血压升高时间段;舒张压升高为主。2010年张连祥[13]的相关研究显示对妊娠妇女而言,24 h动态血压监测比诊室血压更可靠,且可降低剖宫产率。
多数研究采用的动态血压监测仪,如美国太空实验室9027-1B型、英国HEALTHCARE Bp-50型、美太空实验室BIOX-18型及90217-1Q型等血压监测仪,设置为白天30~60 min测一次血压,夜间22:00开始60 min测一次血压。记录并储存孕妇24 h收缩压、24 h舒张压、平均动脉血压和心率,从动态血压监测获得的数据中可得到以下参数:①24 h平均收缩压,24 h平均舒张压;白天平均收缩压及舒张压;夜间平均收缩压及舒张压;②昼夜节律;③血压负荷:白天血压>135/85 mmHg的次数占白天测定次数的百分比,称为白昼血压负荷值(%);夜间血压>125/75 mmHg的次数占夜间测定次数的百分比,称为夜间血压负荷值(%)。正常人的24 h血压节律呈双峰双谷,即上午6~10时上升,午后2~3时下降,4~6时又上升,以后缓解下降直至凌晨2~3时的最低谷值。这样的昼夜血压波动曲线被称为杓型血压,血压的这样昼夜节律适应机体活动变化,能有效保护心、脑、肾等重要脏器的结构和功能[14]。中南大学湘雅医院心内科杨天伦在2011年10月21日中国社区医师报上发表的文章,高血压三大诊疗盲区待清除,文中指出,非杓型高血压即夜间血压下降值小于白天血压的10%,反杓型高血压即夜间血压不降反增,以上这两种模式的高血压均为异常血压节律模式,这种血压异常模式均能通过动态血压监测发现。妊娠期高血压疾病患者的血压波动有以下特点:午后及夜间血压持续升高,夜间无明显血压下降,非杓型血压。同时以下一些研究还显示了全天有两个血压升高时间段,早上6:00~7:00、下午16:00~20:00,以下午时段的血压升高最为显著;杨瑞华等[15]选取了妊娠期高血压子痫前期A组,血压正常妊娠B组,同期心内科原发性高血压C组,进行动态血压监测,结果显示A组血压维持在较高水平,昼夜节律异常,夜间血压下降明显少于B组;夜间平均收缩压、平均舒张压比较,均有A组高于C组;A组和C组白天血压负荷均达55%以上;A组夜间血压下降率<10%,昼夜节律消失,曲线呈“非杓型”。有相关研究得出与上述结论一致[8,16]。张广兰等[17]的研究显示妊娠期高血压疾病患者有两个血压升高的时间段(早上6:00~7:00、下午16:00~20:00),以下午时段的血压升高最为显著;重度子痫前期患者的血压在5:00、6:00、14:00、15:00、18:00、19:00,血压有显著升高;建议在血压上升前使用降压药或加大降压药剂量。
妊娠期高血压疾病的病因目前尚不十分清楚,曾经有以下几种学说:子宫胎盘缺血学说;免疫学说;弥漫性血管内凝血学说等。而妊娠期高血压疾病基本的病理生理变化很明确为全身小动脉痉挛和水钠潴留。这一系列的改变都与神经及激素的昼夜节律相关,24 h动态血压监测及时准确的发现了妊娠期高血压疾病患者血压的昼夜节律变化,以血压持续升高,舒张压在夜间无明显下降为主,可以很好的指导降压药的应用,减少血压波动。同时血压变异规律可以为妊娠期高血压疾病的早期诊断提供依据。动态血压监测发现的血压异常波动可引起很多靶器官损害[18],如非杓型高血压,夜间血压下降幅度减少或消失,可使心血管系统长期高负荷,室壁张力过高,心肌耗氧增加,易引起心肌缺血,从而导致更危险的心血管事件,妊娠期间对靶器官的损害;非杓型高血压患者由于调节昼夜血压节律功能失调,导致脑血管长时间处于高水平的血压冲击之下,减少了脑血流灌注,因此容易造成脑缺血;还包括动脉硬化及肾损害。上述靶器官损害同样适用于妊娠期高血压疾病的靶器官损害。
四、对母胎相关结局的结论:黄峻等[19]在子痫前期孕妇血压昼夜节律异常与围产儿结局的关系的研究中,选取了诊断子痫前期的患者217例,均进行动态血压监测,根据血压昼夜节律将患者分为杓型、非杓型及反杓型。研究提示,动态血压监测的昼夜节律性变化与子痫前期病情轻重及进展、胎儿宫内状况有关。得出结论,对反杓型患者,为保证母婴安全,在充分治疗和控制紧急病情的情况下,可以适当放宽剖宫产指征,提前终止妊娠,即可解除病因、切断体内的恶性循环,又能使胎儿尽早脱离宫内不良环境,防止死胎。同时还得出,对有杓型节律的轻度子痫前期患者,夜间降压无需太低,否则将造成胎盘或其他重要器官血供不足,导致胎儿宫内窘迫或孕妇脏器的损伤。对于胎儿宫内的情况,有研究显示孕妇血压的高低与胎儿的宫内情况密切相关[20],有关于动态血压的研究对比了孕妇血压与S/D的关系[15],S/D是脐动脉收缩末期峰值(S)与舒张末期峰值(D)的比值,随着妊娠时间推移呈降低趋势,关系到胎儿的供血。妊娠期高血压疾病的基本病理变化为全身小动脉痉挛,直接影响到胎盘的血运,胎盘血管床阻力异常增加时,S/D值增加,S/D值可反映胎盘的血流动力学改变,提示胎盘供血情况,而张广兰等[17]的研究发现胎儿脐动脉血流S/D值得高低与夜间的收缩压和白天的舒张压之间有直线相关关系,血压的高低与胎儿的宫内情况密切相关,将血压控制在平稳状态,可以延长孕周,改变胎儿的围生期结局。妊娠期高血压疾病时,发生全身小动脉痉挛,包括子宫胎盘血管,从而导致其胎盘供血不足,可使胎盘功能低下,胎盘间营养交换障碍,更会影响胎儿的生长发育,出现早产,胎儿宫内窘迫、发育迟缓等新生儿并发症[21]。故而根据血压波动的情况,调整给药的时间和用量,在血压处于较高的水平时,药物浓度达到峰值,使血压维持相对稳定,可有效地改善母亲的临床症状、体征及围生儿的结局[22]。
五、分娩后远期的血压监测:24h动态血压监测也广泛应用于妊娠高血压妇女分娩后的血压监测。刘海艳等[23]研究发现,39%的妊娠高血压患者产后10年发生高血压,产后5年发病率为30%。更长的研究有孙秋月[24]等对4 630例孕妇进行的一项前瞻性研究,观察了产后13.7年,妊娠高血压妇女分娩后超敏C反应蛋白仍高于对照组,同时随访了血脂、BMI等,说明妊娠期高血压疾病不仅可以引起严重的围产期并发症,而且可以导致远期心脑血管疾病发病率增加,因此产后的血压监测也很重要,希望有更长时间有动态血压监测的研究。
六、在妊娠合并阻塞性睡眠呼吸暂停低通气综合征(obstructive sleep apnea hypopnea syndrome,OSAHS)患者中的应用:OSAHS具有家庭遗传性,多数存在鼻、咽部位狭窄的病理基础,与神经、体液、内分泌等因素的综合作用有关[25]。杨晓文等[26]应用24 h动态血压监测仪及其他相关仪器对同时合并OSAHS及妊娠期高血压的孕妇进行了观察,结论显示,中重度的妊娠期高血压孕妇睡醒后的收缩压和睡觉前相比有显著升高,舒张压较睡觉前也有十分显著的提高,同时上述患者的胎儿早产率为22.73%,胎儿生长受限率为59.09%,新生儿窒息、产后出血、新生儿死亡率均高于轻度妊娠高血压组及正常孕妇组,表明妊娠高血压与OSAHS之间存在密切关联。
总之,关于24 h动态血压监测技术在妊娠期的应用已经非常广泛,并大量研究显示了这项技术在妊娠高血压的早期筛查、诊断、治疗、对妊娠结局的预测,等很多方面有着良好的预测意义,及早进行临床干预,可增加正常分娩率,促进母婴健康,在我国放开二孩政策以来,随着高龄产妇的增加,妊娠高血压等疾病风险明显增加,国内一些较新的研究也提示了妊娠期高血压病的独立危险因素,林彤[27]等进行的一项回顾性研究,结果显示除高龄以外,孕前体重指数、糖化血红蛋白、24小时尿白蛋白含量、和血肌酐水平是妊娠高血压发生的独立危险因素。这些诱因的增加,给孕早期或孕前有上述危险因素的妇女进行血压监测提供了进一步的证据。长期以来关于成人的高血压患者的血压变异对靶器官影响的研究很多,同时得出了很多结论,在正常人中血压变异对靶器官的影响有很多研究。Knudse等[28]研究提示24 h平均血压每升高1 mmHg、夜间比白天血压升高的比值每升高1%,肾病发生的可能性就会增加4%~5%。血压变异已成为肾损伤的独立危险因素。在妊娠高血压患者中,血压变异对靶器官的损害有很明确结论,如血栓性疾病高发、肾损害低蛋白血症、肺水肿、心衰、视网膜病变等。对于血压的控制目标,2013年美国妇产科医师协会ACOG提出,当患者为轻度高血压或收缩压<160或舒张压<110 mmHg,无需降压治疗;对于重度妊娠高血压及重度子痫前期患者,治疗旨在降低发生充血性心衰、肺水肿及脑血管意外及死亡风险,血压控制在130~155/80~105 mmHg。关于动态血压监测的研究还在不断进行,在临床上可将动态血压监测的应用常态化、普遍化,对患者的疾病状态有更全面、准确地了解,从而提高临床诊疗效益。
1谢幸.妇产科学.8版.北京:人民卫生出版社,2013:64-65.
2中国医师协会高血压专业委员会.妊娠期高血压疾病血压管理中国专家共识.中华高血压杂志,2012,20:1023-1027.
3Seely EW,Ecker J.Chronic hypertension in pregnancy.Circulation,2014,129:1254-1261.
4蒋艳敏,方大俊,刘慧姝.美国妇产科协会(ACOG)妊娠期高血压疾病小组最新报告解析.中国实用妇科与产科杂志,2014,30:493-494.
5中国高血压防治指南修订委员会.中国高血压指南2010.中华高血压杂志,2011,19:701-743.
6Thilaganathan B,Wormald B,Zanardini C,et al.Early pregnancy multiple serum markers and second-trimester uterine artery Doppler in predicting preeclampsia.Obstet Gyneco,2010,115:1233-1238.
7牟建军,陈阳.2014日本高血压学会高血压管理指南解读.中华高血压杂志,2014,22:611.
8王晓梅,赵友萍,王琪,等.中孕期24h动态血压监测的临床意义.首都医科大学学报,2009,30:364-367.
9高坚蓉,王颖,王秀,等.动态血压监测预测妊娠期高血压疾病的价值.中国妇幼健康研究,2008,19:239-240.
10李宁,丘小霞.妊娠高血压疾病预测及早期干预临床观察.中国妇幼保健,2003,18:36-39.
11李凤云,瞿龙,李俊林.妊娠早期血压轻度升高对妊娠期糖尿病的影响.中华高血压杂志,2011,19:857-860.
12汪雪梅,张绘莉,周方怡,等.140例妊娠期妇女动态血压回顾性分析.上海交通大学学报医学版,2015,05:733-736.
13张连祥.动态血压监测的临床应用.武警医学报,2010,19:509-511.
14邹花一阳,卢新政.2014欧洲高血压学会动态血压监测指南简介.中华高血压杂志,2015,23:287-289.
15杨瑞华,钱俊如,赵爱婷.妊娠期高血压和原发性高血压患者的动态血压分析.中华全科医学,2014,12:1964-1965.
16张政祥,王聪敏,刘璇,等.妊娠高血压患者血压昼夜节律变化与尿微量白蛋白排泄率的关系.广东医学,2011,32:1695-1697.
17张广兰,何平.动态血压监测在妊娠高血压综合征中的应用.中国妇幼保健,2006,21:2644-2645.
18魏秀芳,齐国先.血压变异的研究进展.医学综述,2012,18:2438-2440.
19黄峻,鞠文东,熊小英,等.子痫前期孕妇血压昼夜节律异常与围生儿结局的关系分析.江苏实用心电学杂志,2013,22:576-579.
20Tranquilli AL,Giannubilo SR,Dell Uomo B,et al.Prediction of gestational hypertension or intrauterine fetal growth restriction by mid-trimester24-hour ambulatory blood pressure monitoring.Int J Gynaecol Obstet,2004,85:126-131.
21田亦平.子痫防治特点与临床对策.实用临床医药杂志,2010,14:143-144.
22于俊平,武茜,王永红,等。动态血压监测对早发型重度子痫前期的临床价值.中国生育健康杂志,2011,22:277-279.
23刘海艳.妊娠期高血压疾病孕妇产后高血压情况分析.中国全科医学,2011,14:1246-1247.
24孙秋月,季春鹏,赵海燕,等.妊娠高血压综合征对妇女远期血清高敏C反应蛋白浓度的影响.中华高血压杂志,2014,22:540-544.
25Bourjeily G,Barbara N,Larson L,et al.Clinical manifestation of obstructive sleep apnoea in pregnancy:more than snoring and witnessed apnoeas .J Obstet Gynaecol,2012,32:434-438.
26杨晓文,朱丽华,刘坤,等.妊娠期高血压与阻塞性睡眠呼吸暂停低通气综合征的关系研究.广西医学,2014,10,36:1384-1386.
27林彤,陈丽红,胡继芬,等.妊娠期高血压的危险因素.中华高血压杂志,2015,23:83-85.
28Knudse ST,Laugesen E,Hansen KW,et al.Ambulatory pulse pressure,dereased nocturnal blood pressure reduction and progression of nephropathy in type 2 diabetes.Hypertension,2006,47:955-961.
残角子宫妊娠破裂术后再孕并发子痫前期诊治体会并文献复习
(正文见第465页)

图1 破裂残角子宫肌层胎囊
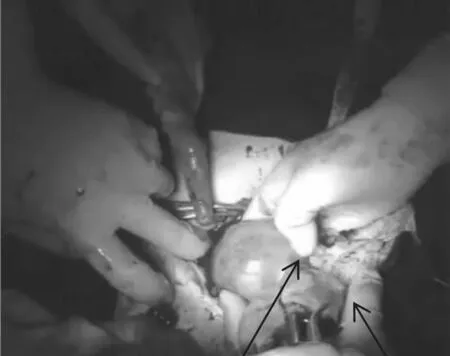
图2 单角子宫破裂残角子宫
功能失调性子宫出血育龄期女性生殖激素水平、MMP-9 及TIMP-1的变化及其意义
(正文见第475页)
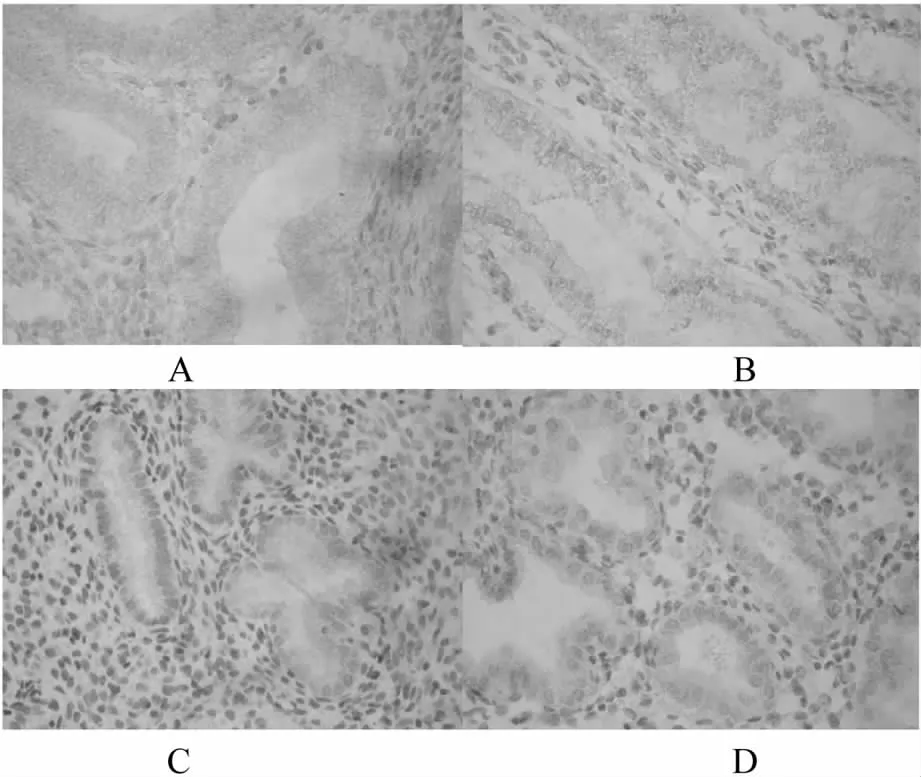
A.DUB组腺体中MMP-9阳性表达情况;B.DUB组间质中MMP-9阳性表达情况;C.对照组腺体中MMP-9阳性表达情况;D.对照组间质中MMP-9阳性表达情况 图1 MMP-9的免疫组化染色观察(SP,×400倍)
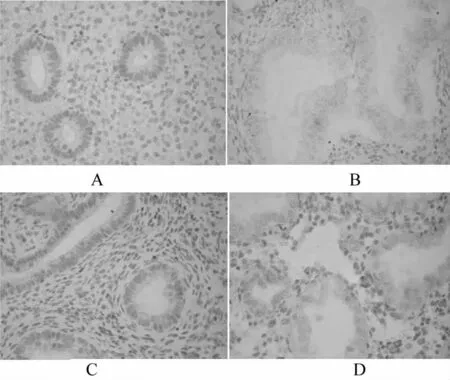
A.DUB组腺体中TIMP-1阳性表达情况;B.DUB组间质中TIMP-1阳性表达情况;C.对照组腺体中TIMP-1阳性表达情况;D.对照组间质中TIMP-1阳性表达情况 图2 TIMP-1的免疫组化染色观察(SP,×400倍)
诞生牙1例
(正文见第484页)

图1 下前牙区诞生牙(出生后1.5 h)

图2 放大400倍可见牙本质(D)和类牙骨质(C)结构
乳鼠肌源干细胞的培养及其成肌分化的实验研究
(正文见第485页)

A.1天MDSCs的desmin抗体染色阳性,DAPI染核;B.4天肌管skeletal myosin抗体染色阳性,DAPI染核;C.4天肌管cardiac troponin T抗体染色阳性,DAPI染核 图2 MDSCs和肌管的免疫荧光鉴定(bar=50 μm)

A.经a-银环蛇毒素-罗丹明染色,4天的肌管可见乙酰胆碱受体成团块聚集;B.乙酰胆碱孵育后,再经a-银环蛇毒素-罗丹明染色,4天的肌管无明显的聚集团块 图3 乙酰胆碱受体表达的鉴定(bar=50 μm)
