“互联网+大数据”为医保慢病管理带来机遇
2016-11-23吴奎
■文/吴奎
“互联网+大数据”为医保慢病管理带来机遇
■文/吴奎
到2030年,我国65岁及以上的老年人口占全国总人口的比重将提高到18.2%左右(《2013中国人类发展报告》预测)。另据中国疾病控制中心统计,我国15岁及以上人群高血压患病率24%,全国高血压患者人数2.66亿,每5个成人中至少有1人患高血压病,我国18岁及以上成人糖尿病患病率也已高达11.6%。以高血压、糖尿病等为主的慢性疾病耗费大量医疗资源,资料显示,全国三级医院门诊患者中半数以上为慢性病病人,据世界卫生组织预计,慢性病防治费用占全国医疗费用的80%。同时,我国老龄化趋势明显,60岁以上老年人数量已超过2亿,占总人口的14.9%,这一比例明显高于联合国给出的传统老龄社会标准(占总人口的10%)。
医保基金压力大
在慢性病高发和老龄化趋势加速的双重冲击下(如图所示),医疗费用开支呈现直线上升的增长态势。
《2014年我国医疗卫生和计划生育发展统计公报》显示,2014年全国卫生总费用预计达35378.9亿元,卫生总费用占GDP百分比为5.56%。从2014年医保基金收支情况来看,城镇基本医疗保险基金支出8134亿元,比上年增长19.6%。全国有225个统筹地区的职工医保资金出现收不抵支,占全国城镇职工统筹地区的32%,其中22个统筹地区将历年累计结余全部花完。在居民医保方面,2014年全国有108个统筹地区出现收不抵支,医保资金已经不堪重负。总体来看,各项医疗保险基金支出增长率均超过收入增长率,医疗保险基金面临着超支风险,而且进一步扩面的空间已极为有限,筹资标准继续提高也困难重重,如医保基金超支的态势再持续下去,将会给整个医保体系建设带来巨大风险。
医疗服务碎片化
如何有效管理参保人员慢性病和控制慢性病人医疗费用不合理支出,是摆在医疗保险管理部门面前的头等大事。如果将参保人员慢性病管理端口前移,从简单的费用支付前移至慢性病预防、疾病发生初期,实现医保费用管理的精准化,或许可以实现医保基金合理支出。然而在我国分级诊疗体系尚未完善的情形下,医疗服务正日益呈现“碎片化”状态。
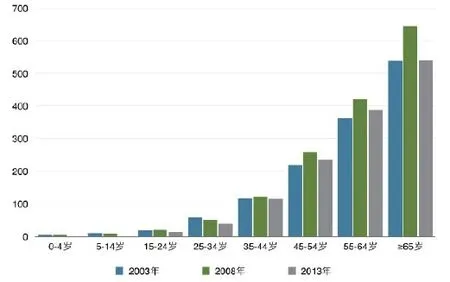
图我国年龄别居民慢性病患病率(‰)

其表现一:整个医疗体系是以治疗为核心,医生始终无法面向病人建立一套完整的疾病预防、干预、诊断、治疗和预后全程服务机制,导致医疗服务链条的连续性完全中断,只剩“诊中”一环。即诊前,由于缺乏专业人员的教育,导致虚假广告信息泛滥,误诊和误治经常发生,贻误最佳治疗时机。诊后,同样由于缺乏专业指导和疾病预后管理,提高了疾病复发的可能,导致再入院再就诊比例居高不下,最终推高了医疗支出。整个医疗服务体系充满了各类无效的“碎片”,各“碎片”服务无法有效“串联”,医疗服务效率普遍不高。
表现二:基层医疗薄弱导致健康“守门人”作用匮乏,无法有效分流和引导患者科学合理就诊。家庭医生的匮乏导致医患关系陌生,医生在对患者情况不了解的情况下,无法在患者患病初期进行有效诊断和合理治疗,诊断的不明确和治疗的低效或无效导致患者大量重复就医,进一步加大了医疗服务的割裂。同时,由于缺乏支付方对医院的制约,整个医疗服务市场处于无序、寡头发展的状态,少数大型医院“虹吸”式争抢病人,客观上也助推人文关怀服务链条的断裂。
表现三:医疗服务行业信息“孤岛”和信息“烟囱”严重,信息无法互联共享,仅依靠患者自己去搜集既往病史和历次就诊资料、数据,医生无法得到患者全部就诊数据以作出准确判断。医疗数据来源复杂、种类繁多、类型各异、形式多样,诸如影像检查等并非结构化数据,医院方较难开展挖掘分析,医疗卫生数据的价值没有充分发挥。
创新应用大数据分析技术
此上种种,制约了慢性病管理端口前移。在笔者看来,创新应用“互联网+大数据”分析技术,可以全面解决医疗服务“碎片化”问题,即通过大数据分析疾病发生、发展规律,瞄准强化检查、诊疗关键点,通过持续优化医保支付环节、方式、方法,充分利用互联网技术,激活医生、医院及参保人的控费积极性,综合实现慢病的有效管理。继而在提高参保人员慢病管理效率的同时,放大分级诊疗效应,减少医保基金的不合理支出,提升医保基金使用效率,确保医保基金的平稳可持续发展。
其实现路径,首先,在参保人群中,选定高血压、糖尿病、心脏病等慢性病患者开展慢性病预防、治疗、健康教育一体化管理,同步推进医保支付方式改革。国务院办公厅印发的《深化医药卫生体制改革2016年重点工作任务》明确指出,2016年将推广地方成功经验,系统推进按人头付费、按病种付费、按床日付费、总额预付等多种付费方式相结合的复合支付方式改革。逐渐改革过去医保对医院按项目付费的支付方式(后付制),通过对慢性病的一体化管理和复合型支付方式改革,促进员改变医疗服务行为,主动控制医疗费用。
其次,医保经办机构可整合现有医疗卫生服务资源,与基层定点医疗机构签订慢性病管理服务协议,通过定点服务机构的医保医生开展“一体化”模式对慢性病人进行全程管理。同时,将健康教育、疾病预防、治疗预后等指标纳入医保服务协议,并严格考核。
再者,运用“互联网+大数据”推动慢性病管理无缝对接。通过开发专业慢病管理应用程序(APP),并与市级人口健康信息平台或定点医院信息平台进行互联互通,实现对慢性病患者就诊数据的全面贯通,解决医疗服务过程不连续和“碎片化”严重等系列问题,通过向慢性病患者提供心电监护仪等便携式可穿戴式医疗设备,实现对患者的“7×24”小时生命体征监管,随时对患者进行观察、测量和全程干预,在保证医疗救护时效的同时,提升患者的满意度。
需要厘清的是,慢性病管理APP的主要功能,一是为参保人员提供专业医疗服务,制定健康管理计划,进行卡路里摄入的监测和计步追踪;二是利用大数据挖掘技术,建立医院端的“云端病历系统”,共享医疗诊断及处方信息,指导基层医保医师诊疗行为;三是开放参保人员慢性病个人就诊档案,建立参保个人健康存折;四是收集医疗服务数据和医保结算数据,为改革支付方式提供大数据支持。
医保慢病管理APP支持基层定点医疗机构采用线上线下结合方式对参保人员进行管理,线下的点提供面对面指导和互动,并配合一定的医疗辅助服务,参保人员根据医生制定的健康管理方案,开展自身健康管理,而线上医保经办管理部门收集整理参保人员健康管理大数据,各级医疗机构实现健康档案共享。
结合APP的使用情况与医疗费用支出进行跟踪对比,督促、教育和引导参保人员加强自身健康管理,提升自我健康管理意识和能力,在提升参保人员就医质量的同时,减少医保基金的不合理支出。■
作者单位:成都市人社局
