系统性红斑狼疮并发感染的影响因素和感染管理对策
2016-11-06余纳
余 纳
系统性红斑狼疮并发感染的影响因素和感染管理对策
余 纳
广州医科大学附属广州市第一人民医院风湿免疫内科(广州510180)
目的 探讨系统性红斑狼疮(SLE)患者并发感染的影响因素并提出相应对策。方法 统计2012年1月—2015年12月在风湿免疫科住院的SLE患者,依据是否存在感染分为两组:感染组和非感染组。查电子病历记录感染组患者感染部位、所感染病原体的种类、免疫抑制治疗方案、病程、住院次数、血液生化指标、红细胞沉降率、肝肾功能以及补体C3、C4水平,分析SLE患者发生感染的危险因素。结果 近三年风湿免疫内科共收治SLE患者302例,合并感染44例,发生感染63例次,感染发生率7.32%,高于全院感染发生率2.82%,差异有统计学意义(P<0.05)。呼吸系统感染有43例次,占68.25%,是患者最常见的感染部位。单因素分析显示,激素的冲击治疗、血红蛋白降低、白蛋白降低和血清肌酐水平异常(P<0.01)及ESR异常(P<0.05)是医院感染的危险因素。结论SLE患者感染发生率高,免疫抑制剂冲击治疗、有合并症患者更易发生感染。应合理使用免疫抑制剂,密切留意患者感染症状,并定期检测血红蛋白、白蛋白及ESR等各项实验室指标,及时发现感染并进行病原学培养,做到尽早、合理治疗。
系统性红斑狼疮 感染 影响因素 对策
系统性红斑狼疮(systemic lupus erythematous,SLE)是一种常见的以累及多系统、多器官为特征的自身免疫性疾病,其发病机制尚不完全清楚。临床上对SLE患者的治疗通常需要长期应用糖皮质激素和免疫抑制剂,可能增加患者发生合并感染的机率。分析SLE患者并发感染的部位、病原菌及相关的影响因素,协助临床医师较早发现可疑的感染患者,尽量预防及早治疗,为降低SLE患者发生感染的机率提供帮助[1]。
1 资料与方法
1.1 一般资料 研究对象为2012年1月—2015年12月在我院风湿免疫内科住院的302例SLE患者,男33例,女269例,年龄12~85岁,病程1月~39年,既往平均使用1~4种免疫抑制药物控制病情,所有病例均符合1997年“美国风湿病学会”修订的分类标准。依据2001年卫生部《医院感染诊断标准》[2],按合并感染与否将患者分为感染组和非感染组。
1.2 研究方法 采用回顾性调查分析方法收集患者的临床资料,根据是否合并感染分为感染组(63例次)和无感染组(258例次)。归纳总结患者的发病年龄、性别、病程、住院次数、糖皮质激素冲击治疗、感染部位、发生感染时糖皮质激素用量及时间关系、白细胞计数、ESR、肝肾功能、C3及C4含量、白蛋白含量是否为SLE合并感染的危险因素,将筛选出来的危险因素进行单因素统计分析,分析SLE患者发生感染的危险因素[3-4]。
1.3 统计学方法 采用SPSS 19.0软件对数据进行统计分析。计量资料以¯x±s表示,数据采用t检验进行比较,计数资料采用χ2检验或校正χ2检验进行分析,以P<0.05为差异有统计学意义。
2 结 果
2.1 患者一般情况比较 302例SLE患者中,感染组44例,年龄15~85岁,病程6月~24.3年,非感染组258例,年龄12~84岁,病程1月~39年,具体情况见表1。
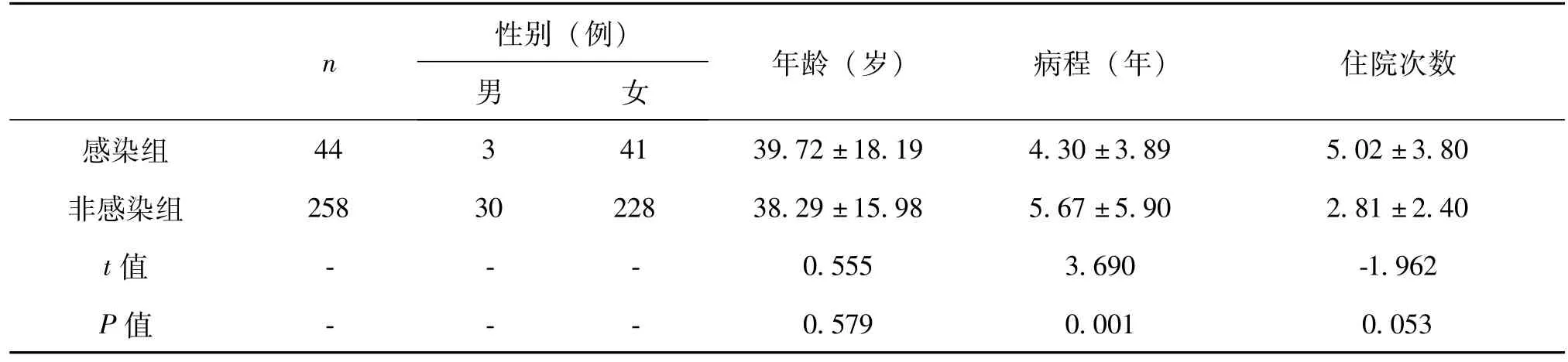
表1 两组一般情况比较
2.2 感染率 研究对象中感染组44例患者合并感染总共63例次,其中已查出病原菌的为21例次,细菌感染14例次,真菌感染6例次。单个部位感染者36例(81.82%),2个部位感染者8例(18.18%)。
2.3 感染部位 63例次感染中,呼吸道感染43例次,分为上呼吸道感染25例次,下呼吸道感染18例次;泌尿系统感染有4例次,7例患者为皮肤和软组织感染;3例患者为消化道感染;4例患者口腔感染;1例患者为血液感染;1例患者眼结膜感染。
2.4 感染病原菌 细菌感染最常见,占感染总例次的66.67%,革兰阴性菌、革兰阳性菌分别占32.6%和39.1%,大肠埃希菌和金黄色葡萄球菌各2例,草绿色链球菌、新型隐球菌、表皮葡萄球菌、铜绿假单胞菌和阴沟肠杆菌各1例;真菌感染占28.57%,其中酵母样菌占10.9%,真菌孢子占23.9%,念珠菌占13.0%。
2.5 影响感染的因素分析
2.5.1 对可能影响SLE患者医院感染的相关因素免疫抑制治疗方案、白蛋白、红细胞沉降率以及补体C3、C4水平、肌酐、白细胞水平等进行统计学分析,发现性别、白细胞数、血清补体C3、C4等因素与院内感染发生无关,差异无统计学意义(P>0.05)。激素的冲击治疗、血红蛋白降低、白蛋白降低和血清肌酐水平异常(P<0.01)及ESR异常(P<0.05)是医院感染的危险因素。具体影响因素分析见表2。
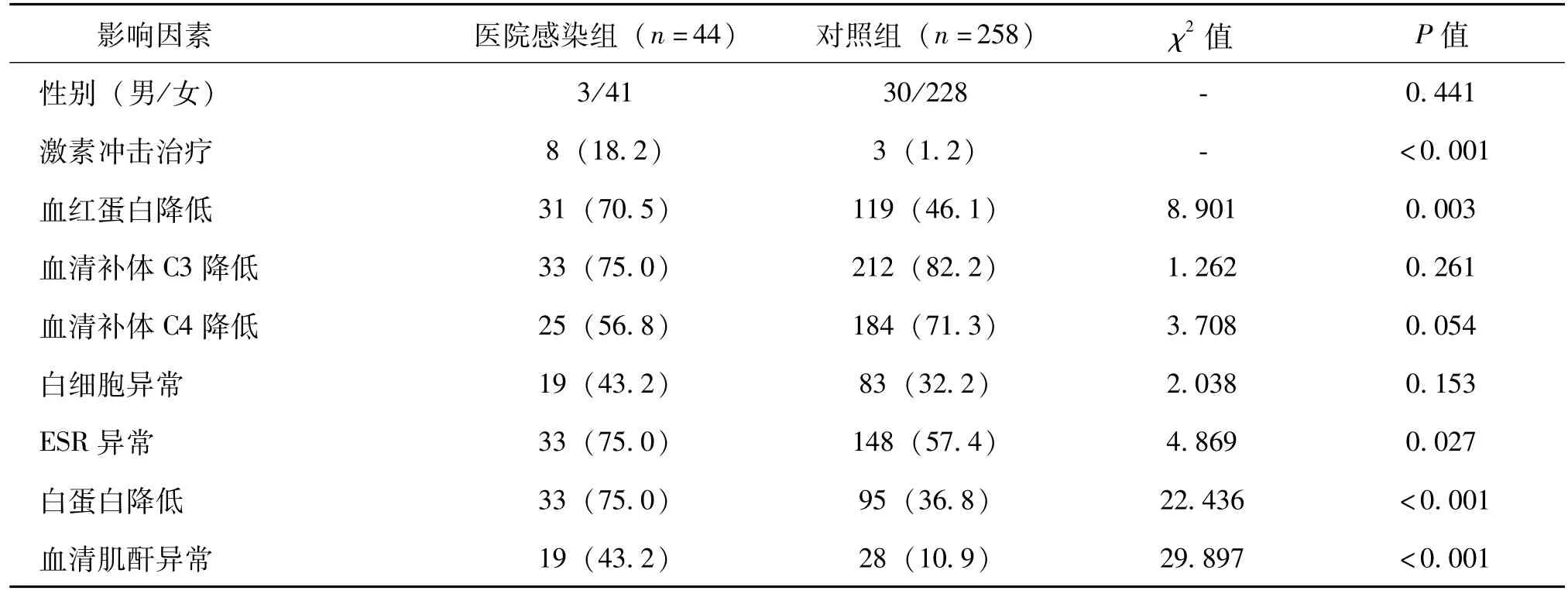
表2 影响SLE患者感染的影响因素分析例数(%)
2.5.2 免疫抑制治疗 302例SLE患者中有6例患者未曾服用过糖皮质激素,余下的296例患者使用的药物包括来氟米特、强的松、甲泼尼龙、甲基强的松龙、甲氨蝶呤、环磷酰胺、环孢素和吗替麦考酚酯。使用环磷酰胺和甲氨蝶呤的感染率为46%,其余药物治疗的感染率为16%,差异有统计学意义(P<0.05)。将SLE患者所使用的免疫抑制剂进行分类,记录使用的种类数,合并运用1种免疫抑制剂组与单用糖皮质激素组感染率与比较差异无统计学意义(P=0.42),使用1~2种免疫抑制剂组感染率低于合并运用3种免疫抑制剂组,差异有统计学意义(P=0.004)。
2.5.3 感染管理对策 63例次患者的住院抗感染治疗时长为8~21天,使用的抗菌药物以头孢三代和碳青霉烯类为主。因SLE患者院内感染的发生率较高,对有感染危险因素的SLE患者,要加强临床观察和实验室指标的定期检测。提高医务人员的院感防控意识,避免交叉感染。严控人员进出,加强家属管理;患者感染部位以呼吸系统为主,要加强空气流通。
3 讨 论
SLE患者其疾病的自身特点及所应用的免疫抑制药物是导致医院感染的主要原因。糖皮质激素的药理作用机制是显著抑制机体免疫功能,降低多形核白细胞吞噬病原体的能力,影响补体和免疫球蛋白的水平。有些免疫抑制剂还会影响骨髓造血及具有细胞毒的作用,如环磷酰胺,此时如果又将糖皮质激素与之联合使用更会加重免疫缺陷。因此,为控制院感的发生,规范使用免疫抑制剂是行之有效的方法之一。感染组SLE患者的感染部位构成比由高到低依次为呼吸系统、泌尿系统、皮肤及软组织、胃肠道,其中呼吸系统排在医院感染部位的第一位,可能与呼吸道黏膜屏障受损有关,分泌型IgA减少和局部吞噬细胞功能减弱易发生呼吸道感染[5-6]。
因此,通过分析SLE患者并发感染的部位、病原菌及相关的影响因素,总结感染组患者的临床特征,应做好院感的预防措施,降低SLE患者发生感染的机率。该研究结果显示,减少住院次数、合理应用糖皮质激素,减少联合使用免疫抑制剂种类数、纠正患者的白蛋白水平等有可能减少SLE患者医院感染的发生。
[1]侯成成,金欧,张曦.系统性红斑狼疮患者合并感染的临床特点及危险因素分析[J].新医学,2015,46(11):743-747.
[2]中华人民共和国卫生部.《医院感染诊断标准(试行)》[M].北京:人民卫生出版社,2001:98.
[3]徐刚,刘美琳,余开梅.系统性红斑狼疮医院感染的调查研究[J].中华风湿病学杂志,2003,7(4):216-218.
[4]韦日周.系统性红斑狼疮患者医院感染分析[J].临床内科杂志,2004,21(2):137-138.
[5]敬雪明,敬雨佳,敬剑英.系统性红斑狼疮患者医院感染的临床特点及影响因素[J].实用皮肤病学杂志,2014,7(5):334-338.
[6]郑家红,周娇,徐欢.新生儿病房医院感染管理对策[J].中华医院感染学杂志,2014,24(18):4632-4634.
10.3969/j.issn.1000-8535.2016.04.029
2016-03-18)
