腹腔镜下与经腹子宫肌瘤剔除术的临床对比研究
2016-10-27薛宏
薛 宏
(芜湖市第二人民医院 妇产科,安徽 芜湖 241000)
·临床医学·
腹腔镜下与经腹子宫肌瘤剔除术的临床对比研究
薛宏
(芜湖市第二人民医院妇产科,安徽芜湖241000)
目的:比较腹腔镜下与经腹子宫肌瘤剔除术两种术式的优缺点,评价腹腔镜下子宫肌瘤剔除术的可行性及临床价值。方法:选择2011年1月~2013年10月因子宫肌瘤接受腹腔镜下或经腹子宫肌瘤剔除术具有完整病例资料的病例共284例(腹腔镜组119例,经腹组165例),比较两组一般资料、手术时间、术中出血量、术后镇痛药物使用率、术后排气时间,术后病率、术后住院天数、住院费用、肌瘤复发率。结果:腹腔镜组平均手术时间、术中出血量、剔除肌瘤个数、住院费用、术后肛门排气时间、术后镇痛药物使用率、术后住院天数、术后病率与经腹组比较差异均有统计学意义(P<0.05)。两组在术后肌瘤复发等方面比较差异无统计学意义(P>0.05)。结论:腹腔镜下子宫肌瘤剔除术是理想的治疗子宫肌瘤手术方法之一,但此术式不能完全取代经腹子宫肌瘤剔除术。
腹腔镜下子宫肌瘤剔除术;经腹子宫肌瘤剔除术;子宫肌瘤剔除术
子宫肌瘤是女性生殖系统最常见良性肿瘤,育龄妇女发病率约为20%~25%[1],近年来,随着妇女越来越重视生殖器官的完整性,要求行子宫肌瘤剔除术的患者日益增加。本文回顾性分析2011年1月~2013年10月行腹腔镜子宫肌瘤剔除术或经腹子宫肌瘤剔除术具有完整病例资料的病例284例,比较其各自的优缺点和适用情况,现将研究结果报道如下。
1 资料与方法
1.1 一般资料选择2011年1月~2013年10月行腹腔镜下或经腹子宫肌瘤剔除术具有完整病例资料的病例共284例,其中腹腔镜组119例,经腹组165例,术前均经彩超检查临床诊断为子宫肌瘤;常规行宫颈TCT检查排除宫颈病变,所有有异常子宫出血或月经异常的患者术前行诊刮术排除子宫内膜病变。手术方式在患者知情同意后根据病情自愿选择。腹腔镜组119例,患者年龄24~57岁,经腹组165例,患者年龄27~50岁,两组患者手术史、肌瘤数量(单发/多发)及位置等具体情况见表1。
表1两组患者一般情况分析
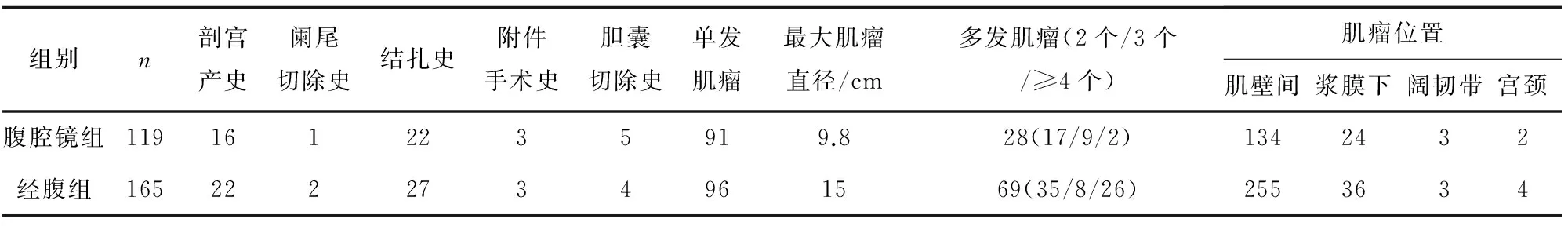
组别n剖宫产史阑尾切除史结扎史附件手术史胆囊切除史单发肌瘤最大肌瘤直径/cm多发肌瘤(2个/3个/≥4个)肌瘤位置肌壁间浆膜下阔韧带宫颈腹腔镜组1191612235919.828(17/9/2)1342432经腹组1652222734961569(35/8/26)2553634
1.2手术适应证①子宫肌瘤体积大(直径>5 cm)或压迫膀胱、直肠等邻近器官引起压迫症状;②子宫肌瘤引起月经异常导致继发性贫血经药物治疗无效者;③肌瘤有变性、蒂扭转或合并感染引起腹痛等严重症状者;④短期内肌瘤生长过快怀疑恶变者;⑤确定子宫肌瘤是导致不孕或反复流产的唯一原因者[2]。
1.3手术方法
1.3.1经腹子宫肌瘤剔除术釆用腰麻或全身麻醉;按《妇产科手术学》经腹子宫肌瘤剔除术方法操作。
1.3.2腹腔镜下子宫肌瘤剔除术采用腹腔镜四孔操作法。在排除手术禁忌症麻醉成功后,患者取平卧位或膀胱截石位(或需举宫),常规消毒铺单,在脐轮上缘取长约1 cm的横切口,穿刺针进入腹腔后充入CO2形成气腹,控制气腹压力在12~14 mmHg。用一次性穿刺套管先穿刺1 cm脐孔,置入腹腔镜,在腹腔镜直视下分别在左右髂前上棘与脐连线中外1/3处、脐孔左侧旁2 cm处作0.5 cm、0.5 cm、1 cm穿刺孔,置入腹腔镜器械。仔细观察盆腔和子宫附件情况,根据肌瘤的生长部位采取不同的剔除方法。①肌壁间肌瘤:在瘤体最突出处附近注入生理盐水稀释后的垂体后叶素6~12 U,用单极电钩沿瘤体长轴横行或梭形切开子宫肌瘤包膜层,分离肌瘤与包膜,抓钳向外牵拉肌瘤结节,剥离至基底部电凝后切断。对于多个邻近的肌瘤应尽量从一个切口内将多个瘤体剥除。1-0可吸收线缝合关闭瘤腔,大而深的瘤腔可考虑逐层缝合2~3层;如子宫肌瘤穿透内膜,应先以3-0可吸收线关闭里层的内膜及肌层,再逐层缝合外面的肌层。术毕以生理盐水冲洗腹腔,在创面覆盖止血纱布防止渗血或涂抹防粘连剂预防粘连。剔除的肌瘤组织利用肌瘤粉碎机旋切成条状取出。②位于阔韧带的肌瘤:术前如评估为阔韧带肌瘤,应于膀胱镜下置输尿管导管,明确输尿管位置后,再将阔韧带切开暴露肌瘤,分离牵拉肌瘤,边剥除肌瘤边用超声刀或双极电凝周围组织确切止血,直至肌瘤完全剥出,剥除肌瘤和缝合瘤腔时应避免损伤宫旁主要血管及输尿管。
1.4术后处理术毕放置腹腔引流管24 h至数日,常规缝合穿刺孔。每日予垂体后叶素6 U和缩宫素20 U静脉滴注促子宫收缩,连用2~3 d。因系Ⅰ类手术,术后一般不用抗生素,若术中发现肌瘤穿透内膜或出血>500 mL或手术时长3 h以上者,术后预防性使用抗生素24 h,术后24 h内拔除导尿管,体温恢复正常、引流液<50 mL时拔除腹腔引流管,肛门排气后渐恢复为普食,体温正常、无明显术后并发症后予以出院。
1.5观察指标及评判标准术中出血量、手术时间、术后排气时间、术后病率、术后住院时间、住院费用、子宫肌瘤复发。
1.6统计学方法数据采用SPSS 15.0软件进行统计学分析,计量资料以均数±标准差表示,组间比较采用两独立样本t检验,计数资料釆用χ2检验,P<0.05为差异有统计学意义。
2 结果
2.1一般资料比较两组患者术前在年龄、血红蛋白、腹盆腔手术史方面比较,差异无统计学意义(P>0.05),见表2。
表2两组患者术前资料比较

组别n平均年龄/岁血红蛋白/(g/L)腹盆腔手术史腹腔镜组11942.15±5.12107.53±11.7242经腹组16541.68±5.15106.89±11.2754t/χ21.9580.5690.204P>0.05>0.05>0.05
2.2术中情况比较两组患者平均手术时间、术中出血量、剔除肌瘤、肌瘤最大径比较差异均有统计学意义(P<0.01);而两组后壁肌瘤数、盆腔广泛粘连数、术中合并附件手术数比较差异无统计学意义(P>0.05),详见表3。
表3两组患者术中情况比较

组别n手术时间/min出血量/mL肌瘤平均最大径/mm肌瘤数目后壁肌瘤例数术中合并附件手术盆腔广泛粘连腹腔镜组119148.77±4.7983.09±52.7855.31±14.121.36±0.73281218经腹组16578.07±2.06114.15±35.2665.17±21.571.99±1.77411726t/χ213.5623.8974.6334.1520.0650.0040.021P<0.01<0.01<0.01<0.01>0.05>0.05>0.05
2.3住院费用及术后情况比较两组患者平均住院费用、术后肛门排气时间、术后镇痛药物使用率、术后住院天数、术后病率比较差异均有统计学意义(P<0.01),详见表4。
表4两组患者住院费用及术后情况比较
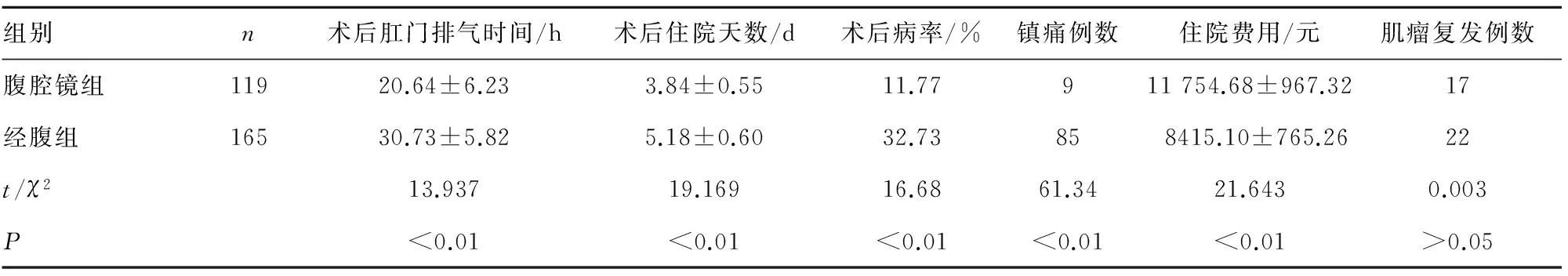
组别n术后肛门排气时间/h术后住院天数/d术后病率/%镇痛例数住院费用/元肌瘤复发例数腹腔镜组11920.64±6.233.84±0.5511.77911754.68±967.3217经腹组16530.73±5.825.18±0.6032.73858415.10±765.2622t/χ213.93719.16916.6861.3421.6430.003P<0.01<0.01<0.01<0.01<0.01>0.05
2.4并发症腹腔镜下子宫肌瘤剔除术中2例行术后二次进腹手术,其中1例因术后肠管嵌顿于切口并发切口疝造成患者腹痛、呕吐而行紧急进腹手术;1例因阔韧带肌瘤剔除术后出现发热、盆腔血肿伴感染,经保守治疗1个月后无明显好转而再次行剖腹探查术。
2.5随访两组患者均自术后1月起每3~6月复查B超随访2年,284例患者中有39例复发,腹腔镜组17例,经腹组22例,复发率分别为14.29%和13.33%,差异无统计学意义(P>0.05)。
3 讨论
3.1腹腔镜子宫肌瘤剔除术手术时间通常比经腹手术长,具体取决于肌瘤的位置、个数及操作者的镜下缝合技术等。TinelliA等[3]评价了66例接受腹腔镜子宫肌瘤剔除术的患者和58例行经腹子宫肌瘤剔除术治疗的患者,腹腔镜组手术时间比经腹组长[(95±7.2)minvs. (63±5.6)min,P<0.0001]。腹腔镜下操作长距离腔镜器械给术者带来不便,镜下缝合技术是否熟练及术者与助手之间的配合默契程度也决定着手术时间的长短,多个肌瘤或后壁肌瘤会增加缝合难度和手术时间,大而深的瘤腔或穿透内膜的瘤腔宜行2~3层缝合,缝合中线需拉紧,避免瘘管和血肿的形成。剥除的肌瘤需要用粉碎机粉碎呈条状后自穿刺孔取出,需要消耗较多时间。
3.2腹腔镜下子宫肌瘤剔除术成功与否的关键在于能否减少术中出血及进行快速的创面修复缝合[4]。垂体后叶素和电器械如超声刀等的运用及快速缝合子宫创面,都可以明显减少术中出血,此外,术者腹腔镜下的缝合技术和缝线的选择也至关重要。姚志韬等[5]报道使用免打结双向锯齿缝线——新型带倒刺的Quill缝线缝合子宫肌层,无需打结,操作简便,可明显缩短手术时间。
3.3从术后情况看,两组在术后病率、肛门排气时间、术后住院时间上比较有明显差异,腹腔镜组较经腹组肛门排气早,术后体温恢复正常快,疼痛轻,住院时间短,具有独特的优势。但从住院总费用上看,腹腔镜手术费用较经腹手术费用昂贵,故不适用于经济条件有限的患者。
3.4从手术剔除肌瘤的数量及位置来看,腹腔镜组剔除的多为单发肌瘤,经腹组剔除的多为多发肌瘤,且剔除的肌瘤个数远较腹腔镜组多,平均最大肌瘤直径较腹腔镜组大。郎景和等[6]认为3枚以上直径>5 cm的肌瘤、单发>15 cm的肌瘤以及宫体超过孕16周者以开腹手术为宜。经腹子宫肌瘤剔除术适用于任何子宫肌瘤,尤其适用于肌瘤数量多于4个,直径>10 cm,宫颈肌瘤或阔韧带肌瘤,肌瘤靠近黏膜层,盆、腹腔粘连严重患者。腹腔镜下子宫肌瘤剔除术是一种新型微创手术,有其优越性,但也具有中转开腹的风险,应根据瘤体大小、位置,盆腔情况及镜下操作熟练程度等来决定手术方式。KavallarisA等[7]报道了一名有着直径18 cm质量1200 g巨大子宫肌瘤的34岁女性成功接受腹腔镜下子宫肌瘤剥除术,说明腹腔镜也可以行巨大的子宫肌瘤剔除术,但要严格选择病例,并要求操作者有娴熟的技术。本研究中有2例宫颈肌瘤和3例阔韧带肌瘤病例,均成功手术,但有1例直径约8 cm的阔韧带肌瘤患者术后出现盆腔侧壁血肿伴感染保守治疗无效于术后一月再次进腹手术,这说明特殊部位的子宫肌瘤腹腔镜手术对术者的技术要求高,医生应根据自身的技术水平来选择适合患者的手术方式。
3.5腹腔镜下远距离操作往往会导致肌壁间小肌瘤的遗漏,造成残留或复发,在这一方面,经腹手术较腹腔镜手术有优势。术前辅助检查如B超、MRI等可辅助确定肌瘤个数和位置,指导手术方式的选择。Chang[8]比较了81例腹腔镜子宫肌瘤剔除术和74例经腹子宫肌瘤剔除术的数据显示两组术后复发率无明显差异。游艳琴等[9]统计了673例腹腔镜下子宫肌瘤剔除术病例,术后有2.3%的患者因肌瘤复发而接受了二次腹腔镜下子宫肌瘤剔除术。
如何提高腹腔镜下肌瘤的剔除率是值得研究的问题。Wu J等[10]的研究肯定了手指辅助(Finger-assisted)腹腔镜肌瘤切除术在多个肌瘤切除术中的可行性和安全性,该研究改进技术,用一个手指通过耻骨弓上的15 mm套管针端口插入腹部触诊子宫,避免术中小肌瘤的残留。
3.6子宫肌瘤剔除术后子宫的修复与术中子宫肌层的细致缝合有很大关系。Kim MS[11]研究了340名妇女接受腹腔镜子宫肌瘤切除术,术后有54例怀孕,受孕后子宫破裂发生率为3.7%(2/54)。对于大而深或多个肌瘤被剔除后的受孕妇女,应常规建议考虑剖宫产。子宫肌瘤剔除术后受孕选择适宜时机可减少发生子宫破裂的风险。有学者认为,行浆膜下肌瘤及肌壁间肌瘤切除术未进入宫腔者,避孕时间为6个月,肌壁间多发性子宫肌瘤及进入宫腔者,避孕时间为1年[12]。
综上所述,腹腔镜组较经腹组而言有术后疼痛轻、肠功能恢复快、术后病率低、腹壁不遗留瘢痕、住院时间短等优点,是值得提倡的术式;经腹组较腹腔镜组而言具有适应证广、手术时间短、剔除肌瘤个数多、体积大、费用低等优点,仍然具有不可替代的重要地位。腹腔镜下子宫肌瘤剔除术是安全可行的,但并不能完全替代经腹子宫肌瘤剔除术,应根据患者具体情况和术者的经验技术来选择正确的手术方式。
[1]AL-FADHLI R.TULANDI T.Treatment options for uterine myoma[J].Int Congress Series,2004,126(6):197-201.
[2]谢幸,苟文丽.妇产科学[M].8版.北京:人民卫生出版社,2013:313.
[3]TINELLI A,METTLER L,MALVASI A,etal.Impact of surgical approach on blood loss during intracapsular myomectomy[J].Minimally Invasive Therapy & Allied Technologies Mitat Official Journal of the Society for Minimally Invasive Therapy,2014,23(2):87-95.
[4]林金芳,冯冲,丁爱华.实用妇科内镜学[M].上海:复旦大学出版社,2011:263.
[5]姚志韬,蒋学禄,梁著笳,等.免打结双向锯齿缝线连续缝合在腹腔镜下子宫肌瘤挖除术中的应用效果分析[J].浙江中医药大学学报,2012,36(8):897-899.
[6]郎景和,冷金花.妇科腹腔镜的现状及展望[J].实用妇产科杂志,2002,18(2):67-68.
[7]KAVALLARIS A,ZYGOURIS D,CHALVATZAS N,etal.Laparoscopic myomectomy of a giant myoma[J].Clin Exp Obstet Gynecol,2013,40(1):178-180.
[8]CHI-CHANG CHANG.A comparison of the costs of laparoscopic myomectomy and open myomectomy at a teaching hospital in southern Taiwan[J].Taiwanese Journal of Obstetrics and Gynecology,2013,52(2):227-232.
[9]游艳琴,孟元光.腹腔镜下假包膜内子宫肌瘤剔除术患者的预后和生育结局[J].南方医科大学学报,2013,33(8):1185-1188.
[10] WU J,ZHANG ZF,XIE YL,etal.A novel modification of conventional laparoscopic myomectomy using manual assistance for multiple uterine myomas[J].Eur J Obstet Gynecol Reprod Biol,2012,164(1):74-78.
[11] KIM MS,UHM YK,KIM JY,etal.Obstetric outcomes after uterine myomectomy:Laparoscopic versus laparotomic approach[J].Obstet Gynecol Sci,2013,56(6):375-381.
[12] 郝敏,尉楠.关注腹腔镜下子宫肌瘤切除手术后子宫破裂的问题[J].中国妇产科临床杂志,2012,13(2):136-139.
1002-0217(2016)05-0481-04
2015-11-13
薛宏(1976-),女,主治医师,(电话)18805536186,(电子信箱)2195640415@qq.com.
.33
A
10.3969/j.issn.1002-0217.2016.05.023
