强化胰岛素治疗对急性脑卒中医院感染率影响的Meta分析
2016-08-29杨中良杨秀云黄飞华郭梅凤孙宝玲赵明珠
杨中良, 杨秀云, 黄飞华, 郭梅凤, 孙宝玲,赵明珠
(1 上海市浦东新区浦南医院,上海 200125; 2 海盐县中医院 浙江省立同德医院海盐分院,浙江 海盐 314300; 3 浙江省立同德医院,浙江 杭州 310012)
·论著·
强化胰岛素治疗对急性脑卒中医院感染率影响的Meta分析
杨中良1, 杨秀云2,3, 黄飞华2, 郭梅凤1, 孙宝玲1,赵明珠1
(1 上海市浦东新区浦南医院,上海200125; 2 海盐县中医院 浙江省立同德医院海盐分院,浙江 海盐314300; 3 浙江省立同德医院,浙江 杭州310012)
目的评价强化胰岛素治疗对急性脑卒中伴应激性高血糖患者医院感染率的影响。方法计算机检索PubMed、Embase、Cochrane Library、WanFang及CNKI Data数据库,同时手工检索相关专业杂志并追溯纳入文献的参考文献,按照统一的纳入和排除标准选择文献,系统评价强化胰岛素治疗急性脑卒中患者医院感染发生率与平均血糖。结果纳入 13 个随机对照试验(RCT),共1 032例患者。Meta分析结果显示,医院感染率比较最终纳入 10 个研究 832 例患者,强化组和常规组医院感染率分别为28.3%和56.1%,Z=4.50,两组差异有统计学意义[RR=0.53(95 %CI:0.40~0.70),P<0.001];血糖水平比较最终纳入5个研究 328 例患者,两组患者平均血糖差异有统计学意义[MD=-2.52(95%CI:-4.30~-0.74),P=0.006]。医院感染率漏斗图分析显示存在发表性偏倚。结论强化胰岛素治疗用于急性脑卒中伴应激性高血糖的调控,可降低医院感染率和患者血糖。
急性脑卒中; 应激性高血糖; 强化胰岛素治疗; 院内感染; 血糖; 医院感染; Meta分析
[Chin J Infect Control,2016,15(8):556-560]
脑卒中是一类致死率和致残率较高的疾病,往往需长期住院治疗和康复[1]。脑卒中包括脑梗死、脑出血及蛛网膜下腔出血等。脑卒中后因为严重的应激状态导致肾上腺糖皮质激素、儿茶酚胺、生长激素、胰高血糖素等分泌增多,外周组织葡萄糖摄取和利用减少,进而产生应激性高血糖。脑卒中合并应激性高血糖的发生率高达53.0%[2],入院时高血糖为脑卒中医院感染的独立危险因子[3]。本研究旨在应用Meta分析方法系统评价强化胰岛素治疗对急性脑卒中医院感染率的影响,为临床合理调控急性脑卒中伴发的应激性高血糖决策提供理论依据和指导。
1 资料与方法
1.1纳入标准(1)年龄≥18岁,性别、种族不限制。(2)急性脑卒中患者。(3)入住重症监护病房( ICU) 时连续2次随机血糖高于11.1 mmol/L,排除糖尿病史。(4)采用随机对照试验(RCT),文种限中文和英文。(5)强化组采用强化胰岛素治疗,目标血糖为3.9~8.3 mmol/L;常规组采用常规胰岛素治疗,目标血糖<12.2 mmol/L。(6)结局指标为医院感染率和平均血糖。
1.2排除标准(1)评价性文章、理论阐述、专家经验总结或综述;(2)无随机对照;(3)不良反应报道;(3)动物试验;(5)药理学或药代动力学研究。
1.3检索策略计算机检索PubMed、Embase、Cochrane Library、WanFang及CNKI Data,同时手工检索相关专业杂志并追溯纳入文献的参考文献。中文检索词包括缺血性中风、脑卒中、脑梗死、脑出血、蛛网膜下腔出血、应激性高血糖、强化胰岛素治疗、常规胰岛素治疗、院内感染和平均血糖;英文检索词包括ischemic stroke、apoplexy、cerebral infarction、cerebral hemorrhage、subarachnoid hemorrhage、stress hyperglycemia、intensive insulin treatment、conventional insulin treatment、nosocomial infection和mean blood glucose。检索时限均为建库至2015年9月。
1.4文献筛选及资料提取由 2 位研究员独立按纳入与排除标准筛选文献、提取资料,并交叉核对,缺乏的资料尽量与原作者联系予以补充。文献筛选首先阅读文题和摘要,在排除明显不符合纳入标准的文献后,进一步阅读全文进行复筛,根据是否符合纳入与排除标准决定最终是否纳入。资料提取的主要内容包括:纳入研究的基本情况、研究对象的基本特征、干预措施的具体细节、结局指标和结果数据等。
1.5纳入研究的偏倚风险评价由2名评价员按照Cochrane 手册针对RCT的偏倚风险评估工具[4]评价纳入研究的偏倚风险,包括随机序列产生、分配隐藏、参与者和工作人员双盲、结局指标盲法、结局数据不全、选择性报告及其他偏倚等7个方面,每个方面评价为不清楚、低风险、高风险。
1.6统计学分析应用RevMan 5.2 软件进行Meta分析。计数资料采用优势比(OR)或相对危险度(RR)及其 95%CI表示。连续性变量采用均数差(MD)及其95%CI表示。纳入研究结果间的异质性采用χ2检验进行分析[5],检验水准为α=0.1,并采用I2定量判断异质性的大小。若各研究结果之间无统计学同质性,则采用固定效应模型(fixed effect mode,FE)进行Meta分析;若各研究结果间存在统计学异质性,在排除明显临床异质性的影响后,采用随机效应模型(random effect mode,RE)进行合并分析。明显的临床异质性采用亚组分析方法进行处理,或行描述性分析。对文献≥10篇以漏斗图检验发表偏倚[6]。Meta分析的检验水准α=0.05。
2 结果
2.1文献检索结果初筛检出相关文献 349 篇,经逐层筛选后,最终纳入13 个研究[7-19]。文献筛选流程及结果见图 1。
2.2纳入研究基本特征与偏倚风险评价见表1。共1 032例急性脑卒中伴应激性高血糖患者,其中4个研究[7,10,17,19]明确指出采用随机分配的方法,1个研究[7]采用了分配隐藏,纳入研究的偏倚风险评价结果见图2。

图1 文献筛选流程及结果
2.3Meta医院感染率分析结果
2.3.1医院感染率最终纳入10 个研究[7-16],共 832 例患者。异质性检验,I2=65%,P=0.002,说明纳入的各个研究结果间存在异质性。采用 RE 进行 Meta 分析,结果显示:强化组和常规组医院感染率分别为28.3%和56.1%,Z=4.50,两组差异有统计学意义[RR=0.53(95%CI: 0.40~0.70),P<0.001]。见图3。
2.3.2平均血糖最终纳入 5 个研究[9,13,17-19],共 328 例患者。异质性检验,I2=93%,P<0.001,说明纳入的各个研究结果间存在异质性,故采用RE进行 Meta分析,结果显示:两组患者平均血糖差异有统计学意义[MD=-2.52(95%CI: -4.30~-0.74),P=0.006]。见图4。

表1 纳入研究的基本特征
T:强化组;C:常规组;-:未提及;NS:生理盐水;GS:葡萄糖注射液;ivvp:微泵静脉注射;ivgtt:静脉滴注;SC:皮下注射;①:医院感染率;②:平均血糖

图2 纳入研究的偏倚风险评价
2.4发表偏倚和敏感性分析对本研究医院感染率指标进行漏斗图分析,结果显示两侧分布不对称,说明存在发表性偏倚,见图5。关于敏感性分析方面,剔除RR最小和最大的研究[8,15]后,I2由65%降低至35%、28%,P值由0.002提高至0.14、0.20,各项研究结果间的异质性消失。剔除上述两个研究,采用FE进行Meta分析,结果显示:强化组和常规组医院感染率分别为为27.4%和51.8%,Z=6.22,两组差异有统计学意义[RR=0.54(95 %CI: 0.44~0.65),P<0.001]。说明个别研究结果未影响整个研究的效应分析。

图3 胰岛素治疗急性脑卒中患者医院感染率的Meta分析森林图
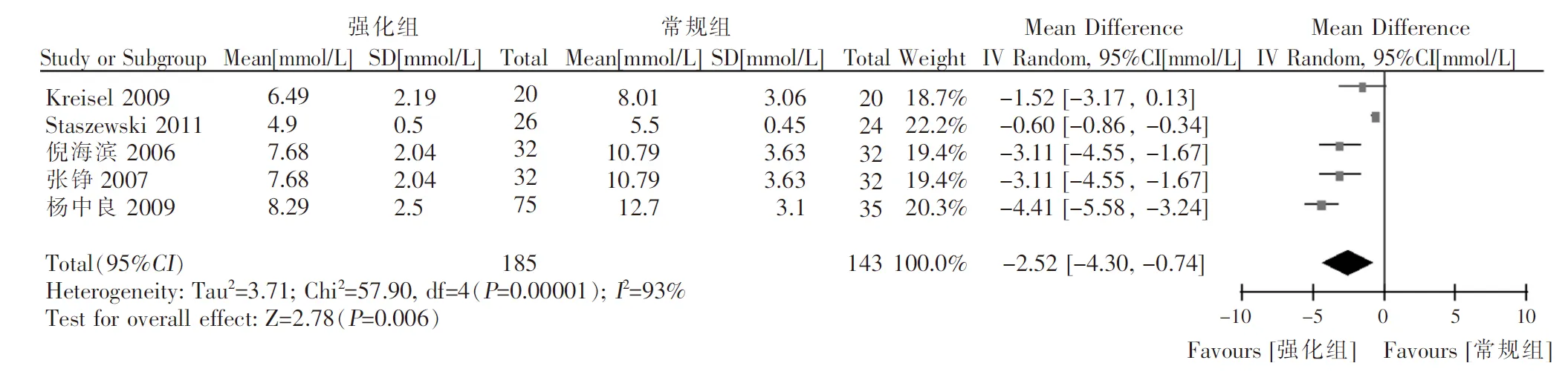
图4 胰岛素治疗急性脑卒中患者平均血糖的Meta分析森林图
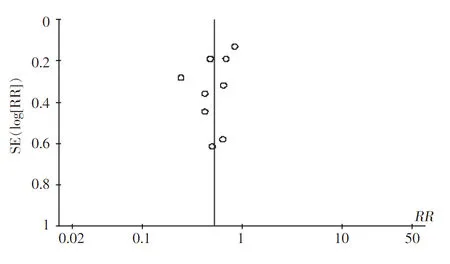
图5 基于医院感染率的Meta分析漏斗图
3 讨论
应激性高血糖是指急性疾病时新出现的血糖升高现象[20],即血糖>7.8 mmol/L,且糖化血红蛋白<6.5%[21]。高血糖可加重脑组织损害,使梗死面积扩大,脑水肿加重,导致神经元坏死,神经功能缺损程度加重,延缓康复过程。入院时高血糖为脑卒中医院感染的独立危险因子[3],与以下因素[1]有关:(1) 高血糖状态利于细菌生长繁殖;(2) 血液内中性粒细胞的杀菌功能降低,免疫球蛋白合成减少,使免疫球蛋白补体、抗体等生成减少。对伴有高血糖的脑卒中患者应早期积极监测血糖, 并利用胰岛素有效地控制血糖, 从而降低急性脑卒中发生后的脑损害,减少医院感染等并发症和降低死亡率[22]。
本项Meta分析共纳入 13 个 RCT 1 032例患者,其中3个来自国外,10个来自国内。研究结果显示,纳入的10个研究医院感染率间存在异质性,去掉RR最小和最大的研究[8,15]后,医院感染率异质性消失,说明此两项研究数据对本研究的同质性有明显的影响。在急性脑卒中伴发的应激性高血糖调控中,强化胰岛素治疗组平均血糖低于常规胰岛素治疗组,两组医院感染率分别为28.3%、56.1%,两组差异有统计学意义[RR=0.53(95%CI:0.40~0.70)],说明强化胰岛素治疗较常规胰岛素治疗可更好控制血糖,并可降低医院感染率。但通过院内感染这一结局指标的漏斗图分析显示,存在发表性偏倚风险。
本系统评价存在以下局限性:大部分纳入研究未详细说明随机方法,因此存在选择偏倚;检索文献限定为中、英文,存在发表偏倚;所有试验均未描述盲法设计,存在测量偏倚风险;在医院感染和平均血糖方面,各个纳入研究间具有明显异质性。这些局限性,均可能影响本研究结论的可靠性,因此本研究结论应谨慎看待。
综上所述,强化胰岛素治疗对急性脑卒中伴应激性高血糖患者可降低医院感染风险,稳定血糖。但需要进行随机双盲、描述分配隐藏的高质量大样本随机对照研究进一步证实。
[1]张淑琴,杨惠平. 脑卒中患者医院肺部感染危险因素分析[J]. 中国感染控制杂志, 2007, 6(6):393-394,392.
[2]Capes SE, Hunt D, Malmberg K, et al. Stress hyperglycemia and prognosis of stroke in nondiabetic and diabetic patients: a systematic overview[J]. Stroke, 2001, 32(10):2426-2432.
[3]Hinduja A, Dibu J, Achi E, et al. Nosocomial infections in patients with spontaneous intracerebral hemorrhage[J]. Am J Crit Care, 2015, 24(3): 227-231.
[4]刘鸣.系统评价、Meta-分析设计与实施方法[M].北京:人民卫生出版社, 2011: 69-71.
[5]Higgins JP, Thompson SG. Quantifying heterogeneity in a meta-analysis [J]. Stat Med, 2002, 21(11): 1539-1558.
[6]倪俊, 许献荣, 陈瑞彩. 国内耐甲氧西林金黄色葡萄球菌耐消毒剂基因特征Meta分析[J]. 中国感染控制杂志,2015,14(3):149-158,165.
[7]Bilotta F, Spinelli A, Giovannini F, et al. The effect of intensive insulin therapy on infection rate, vasospasm, neurologic outcome, and mortality in neurointensive care unit after intracranial aneurysm clipping in patients with acute subarachnoid hemorrhage: a randomized prospective pilot trial[J]. J Neurosurg Anesthesiol, 2007, 19(3): 156-160.
[8]伍德生, 吴晓飞. 胰岛素强化治疗急性脑卒中应激性高血糖疗效观察[J]. 蚌埠医学院学报, 2012, 37(9): 1027-1028.
[9]倪海滨,张铮,刘汉. 危重颅脑疾病患者胰岛素强化治疗后营养状况及感染发生率的变化[J]. 中国急救医学, 2006, 26(11): 806-808.
[10] 危宏晖, 邓施平. 短期胰岛素强化治疗对重型脑血管病患者预后的影响[J]. 江西医药, 2015, 50(5):442-444.
[11] 张光明,黄荣华. 胰岛素治疗高血压脑出血后应激性高血糖[J]. 现代医药卫生, 2009,25(3): 350-351.
[12] 张广龙, 霍阿兰, 赵新春, 等. 脑出血的胰岛素强化治疗疗效观察[J]. 中国医师杂志, 2004, 6(12): 1707-1708.
[13] 张铮, 刘汉, 倪海滨, 等. 危重颅脑疾病患者胰岛素强化治疗高血糖与预后相关性的研究[J]. 中国急救医学, 2007, 27(6): 527-529.
[14] 赵盼盼. 改良强化胰岛素治疗对神经内科危重症患者的影响[D]. 吉林: 吉林大学, 2014.
[15] 郭柳彩, 陈晶. 急性重症脑卒中患者胰岛素强化治疗的随机对照研究[J]. 中国现代医生, 2011, 49(5):21-22.
[16] 顾慧珍, 刘素芝, 林蓉海, 等. 胰岛素强化治疗伴高血糖的脑梗死病人64例疗效观察[J]. 中国急救医学, 2006, 26(3): 227-228.
[17] Kreisel SH, Berschin UM, Hammes HP. Pragmatic management of hyperglycemia in acute ischemic stroke: safety and feasibility of intensive intravenous insulin treatment[J]. Cerebrovasc Dis, 2009,27(2):167-175.
[18] Staszewski J, Brodacki B, Kotowicz J, et al. Intravenous insulin therapy in the maintenance of strict glycemic control in nondiabetic acute stroke patients with mild hyperglycemia[J]. J Stroke and Cerebrovasc Dis, 2011,20(2):150-154.
[19] 杨中良, 刘卫东, 丁勇, 等. 卒中昏迷患者高血糖实时胰岛素滴定模式的研究[J]. 中国脑血管病杂志, 2009, 6(3): 113-118.
[20] Dungan KM, Braithwaite SS, Preiser JC. Stress hyperglycemia [J]. Lancet, 2009, 373(9677): 1798-1807.
[21] American Diabetes Association. Standards of Medical Care in Diabetes-2014[J]. Diabetes Care, 2014, 37(Suppl 1): S14-S80.
[22] Krinsley JS. Is glycemic control of the critically ill cost-effective?[J]. Hosp Prat(1995), 2014, 42(4):53-58.
(本文编辑:左双燕)
Effect of intensive insulin treatment on healthcare-associated infection rate in acute stroke: A Meta-analysis
YANGZhong-liang1,YANGXiu-yun2,3,HUANGFei-hua2,GUOMei-feng1,SUNBao-ling1,ZHAOMing-zhu1
(1ShanghaiPunanHospitalinPudongNewDistrict,Shanghai200125,China; 2HaiyanHospitalofTraditionalChineseMedicine,HaiyanBranchofTongdeHospitalofZhejiangProvince,Haiyan314300,China; 3TongdeHospitalofZhejiangProvince,Hangzhou310012,China)
ObjectiveTo evaluate effect of intensive insulin treatment(IIT) on healthcare-associated infection (HAI) rate in patients with acute stroke and stress hyperglycemia.MethodsDatabases, including PubMed, Embase, Cochrane Library, WanFang, and China National Knowledge Infrastructure(CNKI) Data, were electronically searched, relevant journals and references of the included literatures were also searched manually, literatures were selected according to the uniform inclusion and exclusion criteria, incidence of HAI and mean blood glucose in patients who received IIT for acute stroke were assessed systematically.ResultsA total of 13 randomized controlled trials (RCT) involving 1 032 patients were included in this systematic review. Meta-analysis results showed that 10 studies involving 832 patients were finally enrolled for comparing HAI rate, HAI rates in IIT group and conventional insulin treatment group were 28.3% and 56.1%, respectively(Z=4.50), difference between two groups was statistically significant (RR=0.53 [95 %CI: 0.40 to 0.70],P<0.001); A total of 328 patients in 5 studies were finally included in the comparison of blood glucose, difference in mean blood glucose between two groups was statistically significant(MD=-2.52 [95%CI: -4.30 to -0.74],P=0.006). Funnel plot of HAI rate revealed that there was publication bias.ConclusionIIT is used for the regulation of stress hyperglycemia in acute stroke, it can reduce the incidence of HAI and blood glucose in patients.
acute stroke; stress hyperglycemia; intensive insulin treatment; healthcare-associated infection; blood glucose; Meta-analysis
2015-10-24
上海市卫生和计划生育委员会科研基金(201440472);浦东新区科技发展创新基金(PKJ2014-Y27)
杨中良(1964-),男(汉族),浙江省温岭人,主任医师,主要从事神经系统危重症应激性血糖的调控和人工胰脏的研究。
杨秀云E-mail:yangaxiu@tom.com
R181.3+2
A
1671-9638(2016)08-0556-05
DOI:10.3969/j.issn.1671-9638.2016.08.005
