瘢痕子宫再次妊娠并前置胎盘的结局分析
2016-06-24徐文丽
徐文丽
瘢痕子宫再次妊娠并前置胎盘的结局分析
徐文丽
【摘要】目的 探究分析瘢痕子宫产妇再次妊娠合并前置胎盘的结局。方法 选取2012年1月~2015年12月在我院进行治疗的产妇80例,将瘢痕子宫再次妊娠并前置胎盘的产妇作为观察组(40例),将无瘢痕子宫妊娠并前置胎盘的产妇作为对照组(40例),观察组产妇根据实际情况来给予剖宫产手术,对照组产妇给予常规剖宫产手术。观察并比较两组新生儿情况以及产妇术中出血量、产后2 h出血量、子宫切除情况。结果 观察组新生儿早产率(45.00%)、窒息率(30.00%)、窘迫率(27.50%)、死亡率(10.00%)以及产妇术中出血量(920.00±246.00)ml、产后2 h出血量(505.40±130.00)ml、子宫切除率(15.00%)均高于对照组新生儿早产率(20.00%)、窒息率(5.00%)、窘迫率(2.50%)、死亡率(0.00%)以及产妇术中出血量(442.00±113.00)ml、产后2 h出血量(347.20±100.00)ml、子宫切除率(2.50%),差异具有统计学意义(P<0.05)。结论 瘢痕子宫产妇再次妊娠合并前置胎盘的结局较差,产妇产后出血量、子宫切除率以及新生儿早产等情况均升高。
【关键词】前置胎盘;瘢痕子宫;再次妊娠
近年来,随着我国剖宫产率的不断提高,导致瘢痕子宫的发生率也在不断增加,且瘢痕子宫产妇的再次妊娠过程中,瘢痕子宫产妇易合并前置胎盘[1]。为了更好地分析瘢痕子宫产妇再次妊娠合并前置胎盘的结局,选取我院2012年1月~2015年12月瘢痕子宫再次妊娠产妇80例进行分析,现汇报如下。
1 资料与方法
1.1一般资料
选取2012年1月~2015年12月在我院治疗的80例产妇,将瘢痕子宫再次妊娠并前置胎盘的产妇作为观察组(40例),将无瘢痕子宫妊娠并前置胎盘的产妇作为对照组(40例)。观察组年龄26~37岁,平均年龄(29.10±7.80)岁,孕周28~41周,平均孕周(36.80±9.00)周,孕次在2次及其以下者10例,3次及其以上30例,前置胎盘类型:边缘型10例,中央型19例,部分型11例;对照组年龄26岁~36岁,平均年龄(29.00±8.00)岁,孕周28~40周,平均孕周为(37.00±9.30)周,孕次在2次及其以下12例,3次及其以上28例。两组产妇的年龄、妊娠间隔时间、孕次以及孕周等一般资料对比,差异无统计学意义(P>0.05)。
1.2方法
观察组产妇根据实际情况进行剖宫产手术,具体如下:根据相关辅助检查,确定产妇前置胎盘的位置,选择合适的手术切口,同时避开胎盘以及子宫壁的大血管处,切开子宫肌壁,破除胎盘胎膜,帮助胎儿迅速娩出[2-3];注射缩宫素20单位;根据子宫收缩情况及出血量给予宫体注射卡前列素氨丁三醇、子宫动静脉结扎及背带缝合,效果不佳者给予子宫次全切除术。
1.3评价指标
观察并比较两组产妇术中出血量、产后2 h出血量、子宫切除情况及新生儿情况。新生儿情况主要包括早产、窒息、窘迫以及死亡[4]。
1.4统计学处理
2 结果
2.1两组新生儿情况比较
观察组新生儿早产率、窒息率、窘迫率以及死亡率均高于对照组,差异具有统计学意义(P<0.05)。详情见表1。
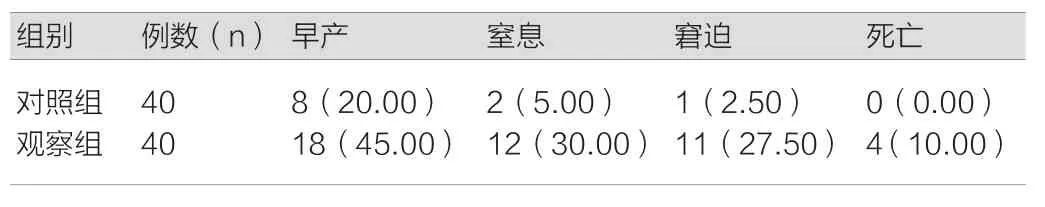
表1 两组新生儿情况比较[n(%)]
2.2两组产妇术中出血量、产后2 h出血量、子宫切除情况比较
观察组术中出血量、产后2 h出血量、子宫切除率均高于对照组,差异有统计学意义(P<0.05)。具体见表2。

表2 两组产妇术中出血量、产后2 h出血量、子宫切除情况比较(x-±s,ml)
3 讨论
前置胎盘产妇有反复阴道流血等临床表现,是妊娠期比较严重的合并症。瘢痕子宫产妇再次妊娠合并前置胎盘后,其产后出血量会显著升高,严重的还可能会导致产妇及其新生儿死亡。因此瘢痕子宫合并前置胎盘产妇在再次妊娠过程中,应充分休息,适当活动,同时医务人员选择安全有效的治疗措施,来改善产妇预后水平[5]。
本研究结果显示,观察组产妇术中出血量(920.00±246.00)ml、产后2 h出血量(505.40±130.00)ml、子宫切除率(15.00%)均高于对照组的,差异具有统计学意义(P<0.05)。说明瘢痕子宫再次妊娠并前置胎盘对产妇自身有严重的负面影响。瘢痕子宫再次妊娠并前置胎盘产妇由于子宫产生瘢痕,很可能会进一步诱发盆腔组织发生粘连,而前置胎盘又会导致胎盘组织发生粘连、开放的血窦无法正常关闭等情况的发生,再加上其胎盘主要位于宫颈口、子宫下段,甚至上一次子宫切口处,进而在产妇分娩时,明显牵拉伸长产妇子宫瘢痕处,导致产妇子宫肌层变薄,使产妇子宫收缩力严重降低,进而导致产妇产后出血量增加;而产妇此时出现的大出血,一般都很难得到控制[6],因此产妇往往需要切除子宫;本研究另一结果显示,观察组新生儿早产率(45.00%)、窒息率(30.00%)、窘迫率(27.50%)、死亡率(10.00%)均高于对照组的,差异具有统计学意义(P<0.05)。说明瘢痕子宫再次妊娠并前置胎盘对新生儿的健康也有严重的负面影响。瘢痕子宫合并前置胎盘产妇由于各种因素,导致其往往需要终止妊娠,从而使新生儿早产率大大提高了;同时在产妇分娩过程中,产妇出现的大出血很可能会导致新生儿发生窒息、胎儿窘迫等,而随着新生儿早产率、胎儿宫内窘迫以及新生儿窒息等情况的出现,新生儿的死亡率也随之升高,进而严重影响新生儿预后[7-8]。
综上所述,瘢痕子宫再次妊娠合并前置胎盘产妇的产后出血量、子宫切除率均显著升高,新生儿质量也严重下降,因此,临床应鼓励初产妇尽可能减少剖宫产,进而预防瘢痕子宫、前置胎盘等情况出现,从而改善产妇及其新生儿预后水平。
参考文献
[1]郭英花,韩素慧,郑郑,等. 瘢痕子宫再次剖宫产时前置胎盘风险的评估[J].中国综合临床,2011,27(3):321-323.
[2]徐华林,林红梅. 瘢痕子宫前置胎盘对孕产妇的危害[J]. 浙江预防医学,2011,23(1):71-72.
[3]高丽欣,刘群. 瘢痕子宫再次剖宫产的并发症分析[J].中国全科医学,2012,15(23):2709-2711.
[4]陈汉青,杨建波,邹粟花,等. 瘢痕子宫前置胎盘病例分析[J].中山大学学报(医学科学版),2013,34(5):772-776.
[5]龚翠萍. 瘢痕子宫再次妊娠542例并发症分析[J]. 齐齐哈尔医学院学报,2011,32(5):735-737.
[6]洪月英,金艳萍,周静,等. 二维超声及彩色多普勒诊断瘢痕子宫患者合并前置胎盘植入的准确性分析[J]. 现代中西医结合杂志,2013,22(36):4082-4084.
[7]吴佳,许倩,朱云龙,等. 剖宫产术后瘢痕子宫并发前置胎盘87例临床分析[J]. 山西医科大学学报,2013,44(11):889-891.
[8]韦淑芬. 瘢痕子宫患者再次妊娠剖宫产产后出血的相关因素分析[J]. 中国现代医生,2013,51(27):132-134.
Analysis the Result of Scarred Uterus Pregnancy Again Combine Placenta Previa
XU Wenli Department of Obstetrics and Gynecology, The Sixth People's Hospital of Anyang City, Anyang He'nan 455000, China
[Abstract]Objective To explore the Scar uterus pregnancy again And placenta previa. Methods Selected 80 cases of maternal, from January 2012 to December 2015 in our hospital, the scar uterus and placenta previa maternal pregnancy again as observation group (40 cases),no scar uterus and placenta previa maternal pregnancy as the control group (40 cases),observation group according to actual condition to give cesarean section surgery, women were treated normal cesarean delivery operation.Toobserve and compare the two groups of the condition and the peri-operative bleeding,2 hours postpartum haemorrhage amount and uterus resection. Results The observation group's neonatal preterm birth rate(45.00%),apnea rate (30.00%), distress rate (27.50%) and mortality (10.00%) and the peri-operative bleeding (920.00±246.00) ml, 2 hours postpartum haemorrhage amount (505.40±130.00) ml, uterus resection (15.00%) were higher than control group in neonatal premature birth rate (20.00%), apnea rate (5.00%), distress rate (2.50%) and mortality (0.00%) and the perioperative bleeding (442.00±113.00) ml, 2 hours postpartum haemorrhage amount (347.20±100.00)ml, uterus resection (2.50%), was difference had statistically significant (P<0.05). Conclusion The end of the scar uterus maternal pregnancy with placenta previa again is poorer, maternal postpartum haemorrhage amount, uterus resection rate and neonatal premature birth, and so on and so forth were signifcantly increased.
[Key words]Placenta previa, Scar uterus, Pregnancy again
【中图分类号】R714.2
【文献标识码】A
【文章编号】1674-9308(2016)13-0099-03
doi:10.3969/j.issn.1674-9308.2016.13.065
作者单位:安阳市第六人民医院妇产科,河南 安阳 455000
