甲状腺癌颈部中央区淋巴结转移对侧区的影响
2016-06-22刘松平赵铭王连臣柯延壮
刘松平,赵铭,王连臣,柯延壮
(1.海南省农垦三亚医院普外科,海南三亚572000;2.河南省肿瘤医院头颈外科,河南郑州450008)
甲状腺癌颈部中央区淋巴结转移对侧区的影响
刘松平1,赵铭2,王连臣1,柯延壮1
(1.海南省农垦三亚医院普外科,海南三亚572000;2.河南省肿瘤医院头颈外科,河南郑州450008)
摘要:目的探讨颈部中央区淋巴结转移对甲状腺乳头状癌手术患者颈部侧区淋巴结转移的影响。方法选取2012年4月-2015年2月该院收治的甲状腺乳头状癌患者90例,依据颈部中央区淋巴结转移情况分为转移组和无转移组。根据中央区淋巴结数量将转移组患者分为3组,A组(淋巴结转移数=1个)27例,B组(淋巴结转移数=2个)14例,C组(淋巴结转移数≥3个)24例。比较转移组和无转移组患者的临床资料,记录A、B、C 3组患者颈部侧区淋巴结转移情况,计算颈部中央区淋巴结转移在侧区淋巴结转移预测方面的敏感性和阳性预测值。结果转移组和无转移组患者的年龄、性别、颈部侧区淋巴结转移率比较,差异有统计学意义(P<0.05),其中转移组颈部侧区淋巴结转移率明显高于无转移组(P<0.05)。转移组患者65例,其中A组27例,B 组14例,C组24例,3组患者颈部侧区淋巴结转移率分别为51.85%、71.43%和83.33%。颈部中央区淋巴结转移65例,颈部侧区淋巴结转移51例,颈部中央区淋巴结转移在侧区淋巴结转移预测方面的敏感性为96.08%,阳性预测值为75.38%。结论甲状腺乳头状癌手术患者的颈部中央区淋巴结转移数越多,颈部侧区淋巴结转移风险越高,术中可根据中央区淋巴结转移情况选择侧区淋巴结清扫术,预防颈部侧区淋巴结转移。
关键词:甲状腺乳头状癌;中央区;淋巴结转移
甲状腺乳头状癌是一种常见的甲状腺癌,多见于<40岁的年轻女性[1]。由于甲状腺乳头状癌恶性程度较低,且生长缓慢,患者重视率普遍不高。颈深淋巴结位于锥前筋膜和包围筋膜之间,周围分布有大量颈动脉、神经组织等,乳头状癌病灶可经甲状腺内淋巴管扩散至颈部,发生颈部淋巴结转移[2]。颈部淋巴是全身淋巴的总汇区,对患者的预后具有重要影响,因此颈部淋巴结转移的预防成疾病治疗的重中之重。现有文献证明,甲状腺乳头状癌手术患者颈部侧区淋巴结转移受多方面因素影响,其中中央区淋巴结转移是测区淋巴结转移的独立危险因素[3]。但是,两者之间的确切关系尚不十分清楚。本研究对甲状腺乳头状癌患者的临床资料进行深入分析,旨在明确中央区淋巴结转移对颈部侧区淋巴结转移的影响,现报道如下。
1 资料与方法
1.1一般资料
选取2012年4月-2015年2月本院收治的甲状腺乳头状癌患者90例,依据颈部中央区淋巴结转移情况分为两组。转移组65例,其中男性10例,女性55例;年龄22~76岁,平均(49.06±11.43)岁。无转移组25例,其中男性9例,女性16例;年龄24~74岁,平均(41.23±9.65)岁。纳入标准:①符合甲状腺乳头状癌诊断标准[4];②所有患者接受甲状腺切除手术;③所有患者签署知情同意书。排除标准:①合并其他恶性肿瘤患者;②既往有甲状腺手术史。
1.2方法
多发肿瘤、肿瘤直径≥10 mm的患者接受双侧甲状腺全切术或甲状腺全切+对侧近全切术,术后进行中央区淋巴结清扫,术中病理样本送检。根据中央区淋巴结数量将转移组患者分为3组,A组(淋巴结=1个)27例,B组(淋巴结=2个)14例,C组(淋巴结≥3个)24例。
1.3观察指标
比较转移组和无转移组患者的临床资料,记录A、B、C 3组患者颈部侧区淋巴结转移情况,计算颈部中央区淋巴结转移在侧区淋巴结转移预测方面的敏感性和阳性预测值。敏感性=颈部中央区和侧区淋巴结均转移/颈部侧区淋巴结转移;阳性预测值=颈部中央区和侧区淋巴结均转移/颈部中央区淋巴结转移。
1.4统计学方法
采用SPSS 18.0统计软件进行数据分析,计量资料以均数±标准差(±s)表示,计数资料以百分比或率表示,多组间比较用整体+分割χ2检验,多组间比较用单因素方差分析+多重比较。检验水准为α=0.05,P<0.05为差异有统计学意义。
2 结果
2.1转移组和无转移组临床资料比较
转移组和无转移组患者的年龄、性别、颈部侧区淋巴结转移率比较,差异有统计学意义(P<0.05),其中转移组颈部侧区淋巴结转移率高于无转移组(P<0.05)。见表1。
2.2A、B、C 3组患者颈部侧区淋巴结转移情况比较
转移组患者65例,其中A组27例,B组14例,C组24例,3组患者颈部侧区淋巴结转移率分别为51.85%、71.43%和83.33%,经单因素方差分析,差异有统计学意义(F=3.896,P=0.048)。其中,A组与B组比较,经χ2检验,差异有统计学意义(χ2=5.179,P=0.023);A组与C组比较,经χ2检验,差异有统计学意义(χ2=7.982,P=0.007);A组与B组比较,经χ2检验,差异有统计学意义(χ2=4.278,P=0.039)。
2.3颈部中央区淋巴结转移与颈部侧区淋巴结转移的关系
颈部中央区淋巴结转移65例,颈部侧区淋巴结转移51例,颈部中央区淋巴结转移在侧区淋巴结转移预测方面的敏感性为96.08%,阳性预测值为75.38%。见表2。

表1 转移组和无转移组临床资料比较
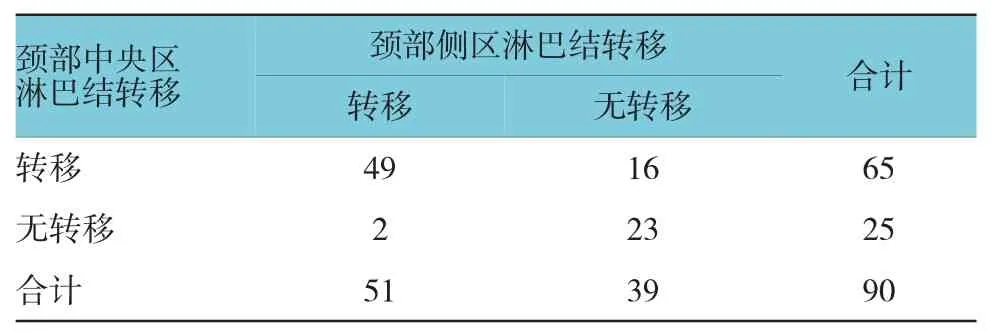
表2 颈部中央区淋巴结转移与颈部侧区淋巴结转移的关系例
3 讨论
甲状腺乳头状癌是一种常见的恶性肿瘤,患者主要表现为颈部肿块、吞咽困难等,部分患者出现甲状腺弥漫性肿大[5-6]。研究证明,该病的发生受多方面因素影响,包括遗传、致癌物、激素等。目前,甲状腺乳头状癌的诊断和鉴别技术已较为完善,患者可通过CT、MRI、超声检查等多种手段进行诊断,并根据诊断结果选择合适的治疗方案。甲状腺切除是该病最常用、最有效的治疗方法,包括甲状腺全切、甲状腺近全切等[7]。但是,即使进行甲状腺全切手术,患者仍有可能出现淋巴结转移,导致疾病复发。颈部中央区包括甲状腺、喉返神经及气管周围淋巴结,是甲状腺乳头状癌最先转移的区域,出现中央区淋巴结转移的患者极有可能出现侧区淋巴结受累[8-9]。本研究对甲状腺乳头状癌患者进行对比性分析,旨在明确颈部中央区淋巴结转移对侧区淋巴结转移的影响,为侧区淋巴结清扫术的实施提供科学的参考依据。
本研究结果显示,转移组颈部侧区淋巴结转移率高于无转移组(P<0.05),可见中央区淋巴结转移对侧区淋巴结具有一定影响。为进一步明确两者之间的关系,笔者根据中央淋巴结转移数将转移组分为A、B、C 3组,其中央区淋巴结转移数依次增加,其颈部侧区淋巴结转移率分别为51.85%、71.43%和83.33%。李宇等[10]的研究显示,甲状腺乳头状癌患者中央区淋巴结阳性数为1、2和≥3个时,颈部侧区淋巴受累率分别为47.5%、81.8%和88.9%,与本研究结果相似,提示中央区淋巴结转移对颈部侧区淋巴结转移具有一定的预测作用。从甲状腺淋巴引流的特性来看,多数患者仅需进行颈部中央区淋巴结清扫术。中央区淋巴结转移癌如未得到及时有效的切除,极有可能导致淋巴结转移范围进一步扩大,累及颈部侧区及周围气管。超声检查是公认的检查淋巴结转移的工具,但是实践表明,即使超声检查显示淋巴结正常,仍有50%左右患者的病理结果显示颈部出现淋巴结转移[11-12]。本组病例显示,颈部中央区淋巴结转移65例,颈部侧区淋巴结转移51例,颈部中央区淋巴结转移在侧区淋巴结转移预测方面的敏感性为96.08%,阳性预测值为75.38%。表明颈部中央区淋巴结转移可作为预测侧区淋巴结转移的重要指标。
综上所述,甲状腺乳头状癌手术患者的颈部中央区淋巴结转移数越多,颈部侧区淋巴结转移风险越高。但是,除中央区淋巴结转移外,侧区淋巴结转移还受病灶大小、位置等多方面因素影响,单纯的中央区淋巴结转移尚无法完全预测侧区淋巴结转移趋势。笔者认为,临床医师可根据患者中央区淋巴结转移情况,并结合超声、活检等诊断方式考虑实施颈部侧区淋巴结清扫,降低淋巴结转移风险。
参考文献:
[1]Gweon HM,Son EJ,Youk JH,et al. Preoperative assessment of extrathyroidal extension of papillary thyroid carcinoma comparison of 2- and 3-dimensional sonography[J]. Journal of Ultrasound in Medicine: Official Journal of the American Institute of Ultrasound in Medicine,2014,33(5): 819-825.
[2]武新宇,高永举,尤伟,等.131I治疗甲状腺乳头状癌颈部淋巴结转移的疗效观察及影响因素分析[J].中华核医学与分子影像杂志,2015,35(2): 112-115.
[3]蔡业丰,陈恩东,倪纯珏,等.甲状腺乳头状癌颈部中央区淋巴结转移数目对颈侧区淋巴结转移的预测价值[J].中华肿瘤杂志,2015,37(8): 628-631.
[4]Lee CY,Kim SJ,Ko KR,et al. Predictive factors for extrathyroidal extension of papillary thyroid carcinoma based on preoper-ative sonography[J]. Journal of Ultrasound in Medicine: Official Journal of the American Institute of Ultrasound in Medicine,2014,33(2): 231-238.
[5]许文琼,梅金红,汤佳珍,等. Galectin-3、HBME-1和VEGF在甲状腺乳头状癌的表达及诊断意义[J].中国现代医学杂志,2015,25(18): 26-30.
[6]吴文艺,张丽婷,傅德强,等.甲状腺乳头状癌与肿瘤高甲基化基因1异常表达及甲基化的关系[J].中华实验外科杂志,2015,32(5): 1140-1143.
[7]赵强,姜世平,冯树森,等.两种以甲状腺全切为基础治疗方案用于cNO甲状腺乳头状癌患者临床对比研究[J].中国现代医学杂志,2015,25(7): 96-99.
[8]俞甲子,王雅平,贝一冰,等. cN0甲状腺乳头状癌中央区淋巴结转移的危险因素分析[J].中华普通外科杂志,2014,29(3): 195-198.
[9]胡金华,孙文海,孙彦,等.中央区淋巴结清扫术在治疗甲状腺乳头状癌的意义[J].中华临床医师杂志:电子版,2015,9(9):1558-1561.
[10]李宇,滕长胜,屈翔,等. cN0甲状腺乳头状癌中央区淋巴结阳性与侧区淋巴结转移的关系[J].中华内分泌外科杂志,2014,8(3): 223-226.
[11]王文涵,詹维伟,徐上妍,等.甲状腺微小乳头状癌的超声特征与颈部淋巴结转移的关系[J].中华超声影像学杂志,2014,23(3): 231-234.
[12]李红文,谢新晖,刘斌,等.超声、增强CT诊断甲状腺癌颈部淋巴结转移比较的Meta分析[J].中华解剖与临床杂志,2014,19(5): 399-405.
(童颖丹 编辑)
Value of cervical central lymph node metastasis of thyroid cancer in prediction of contralateral region lymph node metastasis
Song-ping Liu1,Ming Zhao2,Lian-chen Wang1,Yan-zhuang Ke1
(1. Department of General Surgery,Hainan Nongken Sanya Hospital,Sanya,Hainan 572000,China;2. Department of Head and Neck Surgery,Henan Cancer Hospital,Zhengzhou,Henan 450008,China)
Abstract:Objective To investigate the effect of central neck lymph node metastasis of papillary thyroid carcinoma patients on lateral neck region lymph node metastasis. Methods Ninety cases with papillary thyroid cancer in our hospital from April 2012 to February 2015 were divided into metastasis group(65 cases)and non-metastasis group(25 cases)according to the central neck lymph node metastasis. According to the number of cervical central metastatic lymph nodes,the metastasis group was further divided into 3 groups,i.e. group A(n= 1,27 cases),group B(n= 2,14 cases)and group C(n≥3,24 cases). The clinical data of metastasis group and non-metastasis group were compared. Lateral neck lymph node metastasis was recorded in the groups A,B and C. The sensitivity of central neck lymph node metastasis in prediction of lateral lymph node metastasis and the positive predictive value were calculated. Results The age,gender and metastasis rate of the patients in the metastasis group were significantly different from those of the non-metastasis group(P<0.05),and the metastasis rate of the lateral lymph nodes in the metastasis group was significantly higher than that in the non-metastasis group(P<0.05). In the 65 patients with central lymph node metastasis,51 cases had lateral lymph node metastasis. The rate of lateral lymph node metastasis in the groups A. Bbook=109,ebook=114and C was 51.85%,71.43%and 83.33%respectively. The sensitivity of central neck lymph node metastasis in prediction of lateral lymph node metastasis was 96.08%,the positive predictive value was 75.38%. Conclusions In thyroid papillary carcinoma patients,the larger the number of central neck metastatic lymph node,the higher the risk of lateral neck lymph node metastasis. Operation of lateral lymph node dissection can be made according to central neck lymph node metastasis to prevent the lateral neck lymph node metastasis.
Keywords:papillary thyroid carcinoma;central;lymph node metastasis
中图分类号:R736.1
文献标识码:B
DOI:10.3969/j.issn.1005-8982.2016.07.025
文章编号:1005-8982(2016)07-0108-04
收稿日期:2015-11-30
[通信作者]赵铭,E-mail:ae5100602ab@163.com
