产妇活跃期停滞不同分娩方式的妊娠结局相关研究
2016-06-15诸吾梅余海敏廖衰英
诸吾梅 余海敏 廖衰英
产妇活跃期停滞不同分娩方式的妊娠结局相关研究
诸吾梅 余海敏 廖衰英
目的 探讨产妇活跃期停滞不同分娩方式的妊娠结局相关性进行研究。方法 将300例产妇作为研究对象,按照不同的分娩方式将其分为阴道分娩组(152例)与剖宫产组(148例),对比分析2组产妇的年龄、分娩孕周、活跃期时间、分娩方式、新生儿和母亲结局等相关资料,然后通过上述指标对孕妇活跃期停滞、分娩方式与母婴结局之间的临床关系进行探讨。结果 阴道分娩组产妇的BMI与新生儿出生体质量明显低于剖宫产组(P<0.001);阴道分娩组产妇产褥感染、绒毛膜羊膜炎、产后出血以及严重产后出血等并发症率明显低于剖宫产组(P<0.05);产妇并发症和剖宫产分娩之间存在紧密相关性(P<0.001)。结论 在产妇活跃期停滞时尝试阴道分娩,可降低分娩并发症率、新生儿不良事件发生率与剖宫产率,值得推广。
活动期停滞;妊娠结局;分娩方式;宫缩;新生儿
目前,我国剖宫产率在不断提高。流行病学调查研究[1]结果显示,美国1970年剖宫产率为5%,到2007年升高至31%。近年流行病学研究显示亚洲9个国家剖宫产率达到27.3%,我国剖宫产率达到46.2%[2]。根据新产程管理标准及处理,以宫口扩张6cm作为活跃期的标志,活动期停滞的诊断标准:当破膜且宫口扩张≥6cm后,如宫缩正常,则宫口停止扩张≥4h可诊断,如宫缩欠佳,则宫口停止扩张≥6h可诊断,本次研究主要探讨产妇活跃期停滞不同分娩方式的妊娠结局相关性,汇报如下。
1 资料与方法
1.1 一般资料 将江西省上饶市广丰区人民医院2015年5月~2015年7月收治的300例足月、单胎、头位初产妇作为研究对象,按照不同的分娩方式将其分为阴道分娩组(152例)与剖宫产组(148例),阴道分娩组年龄19~39岁,平均年龄(29.1±2.6)岁;剖宫产组年龄20~40岁,平均年龄(28.5±3.5)岁;2组临床资料比较差异无统计学意义,可比较。
1.2 诊断标准[3-4]产褥感染:产后产妇持续发热、恶露异常、伤口局部红肿压痛,经病原学检查结果为阳性;绒毛膜羊膜炎:经胎盘病理检查,在绒毛膜蜕膜、绒毛膜板、脐血管以及羊膜中,每高倍视野均会看到5~10个中性粒细胞浸润;酸中毒:患者脐动脉血pH值<7.2或者BE<-3;产后出血:产妇娩出胎儿后,2h内出血量>400mL或者24h内>500mL;严重产后出血:产妇剖宫产分娩后,产后出血量>1500mL;产妇阴道分娩后,产后出血量>1000mL。
1.3 方法 从本院电子病历资料库中搜集产妇与新生儿的病历记录,观察内容主要包括产妇年龄、孕周、活跃期时间、分娩方式、产程处理、产后出血量、新生儿出生体质量以及母婴结局等指标。以上病历资料均于产妇入院、分娩后完成,保证数据的真实性和准确性。
1.4 统计学方法 所有统计数据均使用SPSS20.0版的统计学软件进行处理,计量资料主要采用“x±s”表示,单因素分析,则采取独立样本t进行检验与方差分析;多因素分析,则应用多元线性回归进行分析;计数资料以率(%)表示,采用χ2检验;P<0.05为差异有统计学意义。
2 结果
2.1 2组产妇临床特征对比 阴道分娩组产妇的BMI与新生儿出生体质量明显低于剖宫产组(P<0.001)。见表1。
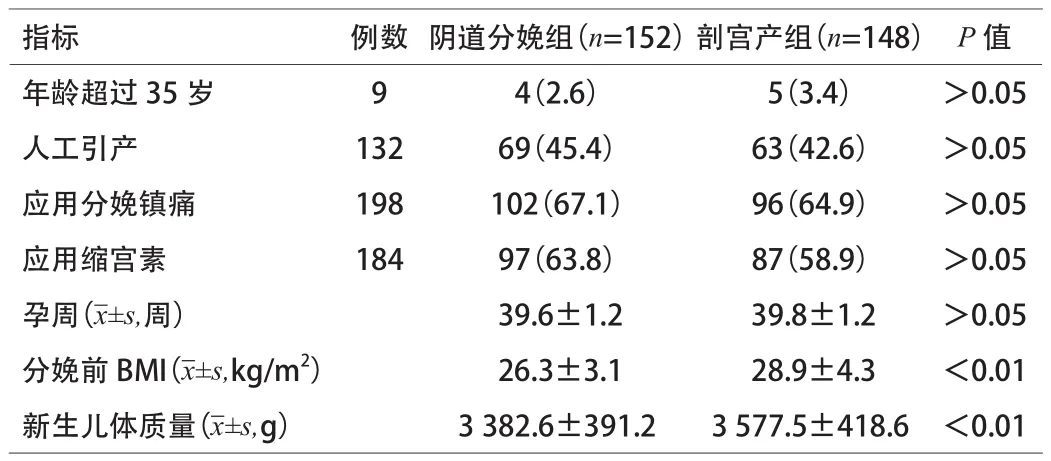
表1 2组产妇临床特征对比[n(%)]
2.2 2组产妇母婴结局对比 阴道分娩组产妇产褥感染、绒毛膜羊膜炎、产后出血以及严重产后出血等并发症率明显低于剖宫产组(P<0.05);2组新生儿感染率、NOCU入院率、新生儿酸中毒率以及5minApgar<7等新生儿并发症率比较差异无统计学意义。见表2。
2.3 与剖宫产分娩相关的母婴并发症风险分析 为有效控制对母婴结局产生影响的混淆因素,通过采用单因素与多因素回归分析法对与剖宫产分娩相关的母婴并发症发生风险进行探讨。结果显示,绒毛膜羊膜炎(OR=0.779,95%CI区间为0.697~0.871)、产后出血(OR=0.939,95%CI区间为0.893~0.986)、产褥感染(OR=0.462,95%CI区间为0.344~0.621)、严重产后出血(OR=0.944,95%CI区间为0.898~0.988)。说明,产妇并发症与剖宫产分娩之间存在紧密相关性(P<0.001)。

表2 2组产妇母婴结局对比[n(%)]
3 讨论
3.1 活跃期时限对产妇分娩方式产生的影响分析 多年来国内一直沿用1955年Friedman制定的产程图作为产程管理的金标准,但目前已不再适用于现代产科人群。2014年7月中华医学会妇产科分会产科学组专家修订了新产程管理标准及处理,以宫口扩张6cm作为活跃期的标志,活动期停滞的诊断标准:当破膜且宫口扩张≥6cm后,如宫缩正常,则宫口停止扩张≥4h可诊断,如宫缩欠佳,则宫口停止扩张≥6h可诊断。活跃期易出现异常,初产妇发生率达到25%[5]。本组通过对阴道分娩组和剖宫产组产妇的临床特征进行分析,结果显示,阴道分娩组产妇的BMI与新生儿出生体质量明显低于剖宫产组(P<0.001)。究其原因,可能受到产妇年龄大、体质量指数大、孕期体质量增加多以及新生儿平均出生体质量增加等因素影响,可能为对产程进展产生影响以及提高剖宫产率的主要因素。因此,为降低剖宫产率,保障产程进展顺利,需要加强孕妇妊娠期营养指导,保持膳食平衡,确保妊娠期体质量处于正常范围;另外,通过应用临床检测手法可提高胎儿体质量预测准确性,改善胎儿体质量增加过快的情况,进而提高阴道分娩成功率。
3.2 活跃期时限对母儿结局产生的影响分析 通过对2组产妇母婴结局对比,结果显示,阴道分娩组产妇产褥感染、绒毛膜羊膜炎、产后出血以及严重产后出血等并发症率明显低于剖宫产组(P<0.05);但2组新生儿感染率、NOCU入院率、新生儿酸中毒率以及5min Apgar<7等新生儿并发症率比较差异无统计学意义。且经过多因素分析,结果显示产妇并发症和剖宫产分娩之间存在相关性。说明,在活跃期停滞期间,对产妇进行严密的监护,母儿情况良好,可适当延长产程观察时限,尝试阴道分娩与避免过早干预等可降低母儿风险,且和剖宫产相比,采取阴道分娩法可降低产妇并发症率,应用阴道分娩法会降低新生儿不良事件发生率[6]。虽然应用剖宫产法可解决难产问题,但会提高产妇并发症率。选择剖宫产,不能从本质上降低产后出血、感染等并发症率,相反,受到该开腹手术影响,还会提高并发症发生率。
为保障剖宫产的顺利,需要掌握剖宫产手术适应证。如产妇活跃期停滞伴有胎儿窘迫或者宫内感染,则新生儿并发症率较高[7]。因此,在对产妇生产过程进行观察和处理时,要防止发生胎儿窘迫和宫内感染。如产妇产程进展受阻,则要及时查找原因,并加强宫内感染预防与胎儿窘迫处理。
综上所述,在产妇活跃期停滞时尝试阴道分娩,可降低分娩并发症率与新生儿不良事件发生率,对降低剖宫产率有重要意义。
[1] 林果为,沈福民.现代临床流行病学[M].上海:上海医科大学出版社,2000:6-8.
[2] 高丽贞.间苯三酚与地西泮在加速产程进展及其对母婴结局影响的对比研究[J].医学研究杂志,2014,43(6):159-161.
[3] 章小维,马珂,董悦.活跃期时限对分娩方式和妊娠结局的影响[J].中华围产医学杂志,2013,16(3):148-152.
[4] 朱劲松,毕学汉,赵勤丽.初产妇巨大儿分娩方式合理性探讨[J].国际妇产科学杂志,2013,40(2):169-170.
[5] 苏涛,刘亚非,靳国荣.瘢痕子宫再次妊娠自然临产分娩方式的探讨[J].医学研究杂志,2014,43(7):161-164.
[6] 李秀满.瑞芬太尼静脉镇痛与椎管内镇痛用于分娩镇痛的对比研究[J].当代医学,2015,21(32):9-11.
[7] 蓝华春.拉玛泽减痛分娩法对高龄产妇负性情况及母婴结局的影响分析[J].当代医学,2015,21(31):11-22.
10.3969/j.issn.1009-4393.2016.22.012
上饶市2015社会发展领域第三批科技指导计划项目(20153CZD13)
江西 334600 江西省上饶市广丰区人民医院 (诸吾梅 余海敏 廖衰英)
