神经内镜下经单鼻孔—蝶窦入路切除垂体瘤疗效与安全性分析
2015-12-02袁雪松卞晓星陈红春魏文锋包卿
袁雪松 卞晓星 陈红春 魏文锋 包卿
[摘 要] 目的:探讨神经内镜下经单鼻孔-蝶窦入路切除垂体瘤的临床疗效与安全性。方法:我院2012年4月至2015年5月收治的垂体瘤患者47例行神经内镜下经单鼻孔-蝶窦入路切除,对手术前后47例患者内分泌激素水平进行观察对比,随访3个月,观察其并发症发生情况。结果:47例患者临床症状均得到缓解。22例泌乳素瘤患者手术后泌乳素水平显著下降,与手术前相比具有统计学意义(P<0.05),10例生长激素瘤患者手术后生长激素水平显著下降,与手术前相比具有统计学意义(P<0.05)。手术后7例患者表现有多饮多尿的并发症,对症治疗后缓解。1例患者有脑脊液鼻漏的症状,去枕平卧1周后愈合。结论:神经内镜下经单鼻孔-蝶窦入路切除垂体瘤可有效改善患者的内分泌症状,调节激素水平,手术创伤小,时间短,并发症少。
[关键词] 神经内镜;单鼻孔-蝶窦入路;垂体瘤;临床疗效;安全性
中图分类号:R739.41 文献标识码:B 文章编号:2095-5200(2015)06-094-03
DOI:10.11876/mimt201506037
垂体瘤又称垂体腺瘤,是从垂体前叶、后叶和颅咽管上皮残余细胞发生的肿瘤,是颅内最常见的鞍区良性肿瘤[1]。根据WHO资料显示,垂体瘤发病率仅次于胶质瘤和脑膜瘤,占各类颅内肿瘤疾病10%以上[2]。外科手术切除是主要治疗方式,包括传统经额下或翼点入路切除垂体瘤和目前常用经单鼻孔-蝶窦入路切除垂体瘤手术方法,其中神经内镜辅助下经单鼻孔-蝶窦入路切除术以其安全、方便、手术创伤小正逐渐成为切除垂体瘤首选治疗方式[3]。该研究选取我院2012年4月至2015年5月收治47例垂体瘤患者行经单鼻孔-蝶窦入路切除,对其临床疗效和安全性进行分析如下。
1 一般资料
我院2012年4月至2015年5月收治垂体瘤患者按下述标准选择:1)垂体微腺瘤和局限于鞍内较大垂体肿瘤;2)肿瘤直径<50mm;3)肿瘤未向两侧侵袭海绵窦;4)肿瘤质地较软,边缘光滑整齐,无分叶;5)无意识障碍和心理应激障碍。排除标准:1)肿瘤呈哑铃状生长,向鞍上、鞍背后方生长明显;2)肿瘤长向鞍旁和海绵窦;3)肿瘤直径>50mm,质地坚韧者;4)鼻孔较小,鼻内解剖结构异常,蝶窦气化不良,或者患有鼻腔炎、鼻窦炎者;5)视力、视野损害较重,下视丘症状明显者;6)有凝血机制障碍或其他严重疾病而不能耐受手术者。入选患者47例,男20例,女27例,年龄20~75岁,病程(4~120)个月,平均(33.6±20.4)个月。4例男性患者临床表现为性功能下降,21例女性患者临床表现为月经不规律或停经。24例患者表现为头痛、头晕,2例患者表现为恶心、呕吐,7例患者表现为肢端肥大,6例患者表现为多饮多尿,12例患者表现有视力改变,14例患者有视野缺损症状,1例患者合并有糖尿病。视力改变患者中,左眼视力平均为(0.4±0.1),右眼视力平均为(0.5±0.2)。视野缺损患者中,2例患者为1/4象限盲,12例患者为双颞侧偏盲。
32例患者内分泌激素水平增高,其中22例患者泌乳素水平增高,10例患者生长激素水平增高,其余15例患者激素水平正常。MRI检查肿瘤直径8~37 mm,平均直径(20.5±5.6)mm。根据Hardy垂体瘤分级标准[4],47例患者中2例Ⅰ级(直径<10 mm),17例Ⅱ级(直径10~20 mm),27例Ⅲ级(直径为20~40 mm),1例Ⅳ级(直径>40 mm)。
2 方法
2.1 手术方法
术前作鞍区三维骨窗CT成像,以确定鼻中隔情况、蝶窦气化程度和分割状态,以便于手术中入路定位和操作。
手术前3d常规使用呋麻滴鼻液滴鼻4次/d,术前1天修剪鼻毛,清洁消毒鼻腔。一般选取右侧鼻孔入路,如术前观测鼻中隔偏曲明显,可选取左侧入路。患者仰卧于手术台,采用气管插管全麻,头后仰15°,视野及双侧鼻腔以0.05%碘伏充分消毒,无菌巾包头,铺巾。0.1%肾上腺素生理盐水浸润面条润湿鼻腔粘膜,以收缩血管,减少出血。在0°内镜引导下沿鼻中隔和中鼻甲间入路,双极电凝充分止血后,使用冲洗装置保持视野清晰,在中上鼻甲间蝶筛隐窝内找到蝶窦开口作为蝶窦解剖标记,在蝶窦前壁使用微型磨钻清理窦粘膜,充分暴露鞍底,并磨除鞍底。十字形切开鞍底硬膜,沿中线使用垂体瘤钳、刮匙和细吸引器小心切除肿瘤,瘤腔内探查,直视下切除残余肿瘤组织后,更换30°镜探查瘤腔视野死角,观察有无肿瘤组织残留,可用止血纱布或明胶海绵充分止血,观察有无瘤腔出血。如果发生脑脊液渗漏,可用细碎脂肪并生物胶充填鞍底。术中常规使用氢化可松100mg静滴一次,视术中正常垂体组织受牵扰情况及术后复查内分泌水平结果,可继续使用1~2d。
2.2 观察指标
手术前后检测泌乳素(PRL)、生长激素(GH)、促甲状腺激素(TSH)、促肾上腺皮质激素(ACTH)。随访3个月,观察其术后并发症发生情况。
2.3 统计学方法
对收集到数据使用SPSS 19.0软件进行统计学分析,计量资料使用(mean±SD)表示,组件比较进行配对t检验,检验水平α=0.05,以P<0.05表示差异具有统计学意义。
3 结果
3.1 一般情况
术后3个月头颅MRI复查,42例(89.36%)全切除,5例(10.64%)次全切除。26例临床症状如头痛、头晕和恶心呕吐均得到缓解,12例视力受损患者手术后左眼视力恢复为(0.6±0.3),右眼视力恢复为(0.6±0.2)。14例视野缺损均得到改善。1例血糖恢复正常。
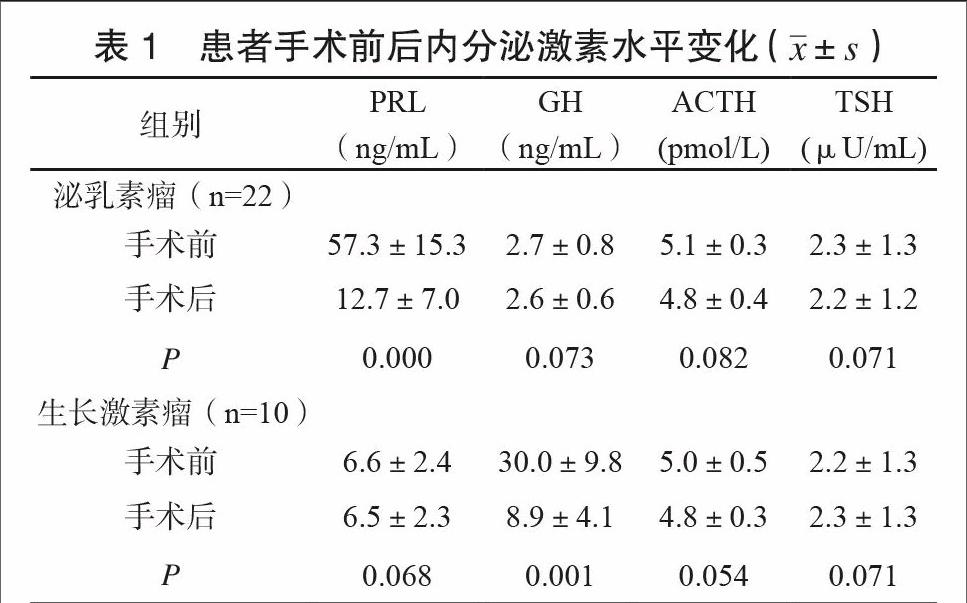
3.2 手术前后内分泌激素水平变化情况
22例泌乳素瘤患者术后泌乳素水平显著下降,与术前相比差异具有统计学意义(P<0.05)。10例生长激素瘤患者手术后生长激素水平为(8.9±4.1)ng/mL,显著低于手术前水平(30.0±9.8)ng/mL,差异具有统计学意义(P<0.05)。其它内分泌激素变化在手术前后不具有统计学意义(P>0.05)。具体如表1所示。
表1 患者手术前后内分
3.3 患者手术后并发症发生情况
7例出现多饮多尿并发症,使用垂体后叶素后症状消失,2周后恢复正常尿量。1例脑脊液鼻漏,去枕平卧1周后愈合。
4 讨论
垂体瘤是颅内常见鞍区良性肿瘤,发病率约为1/10万,根据其分泌状况分为泌乳素型、生长激素型、促甲状腺素型等[5]。垂体瘤临床表现包括内分泌紊乱和垂体瘤对神经组织压迫引起神经功能障碍,其治疗目的可总结为消除内分泌症状,保护正常垂体功能,并解除对神经组织压迫[6]。
显微镜下经单鼻孔蝶窦入路切除术作为较早期微创手术,操作者无需特殊培训,使用扩鼻器掰断鼻中隔,可达到蝶窦前壁,无需修补鞍底,较为方便[7],
但是实际操作中也存在鼻中隔根部骨折导致鼻梁塌陷,盲区存在容易造成脑脊液漏和肿瘤残留可能[8]。应用神经内镜则不需要破坏鼻中隔骨性结构,不影响鼻腔生理结构,减少了术后并发症,神经内镜不同角度镜头可观察瘤腔内各个角落,减小手术盲区,便于准确切除肿瘤,提高手术切除率[9]。照明系统也有利于观察细微结构,可减少脑脊液漏发生[10]。
经单鼻孔-蝶窦入路切除垂体瘤最早于1907年开展,最初仅适用于肿瘤无明显鞍上扩展患者。常见垂体瘤生长方式为向鞍上发展而压迫视交叉,适合鼻蝶入路手术切除[11]。随着垂体瘤瘤体生长,在蝶鞍内可以突破鞍底向下生长,且可能向两侧侵及重要血管。术前应分析MRI结果,对鼻腔大小和鼻中隔偏曲程度加以研究,以选择合适鼻孔入路[12]。该研究对47例垂体瘤患者进行手术结果表明,神经内镜下经单鼻孔-蝶窦入路切除垂体瘤可有效改善患者内分泌症状,调节激素水平,促进垂体功能恢复。
该研究中有7例患者出现多饮多尿症状,术后尿崩症是最常见并发症,一般均为暂时性。尿崩症是由于手术过程中对垂体柄和神经垂体损伤所致,患者一般症状较轻,给以垂体后叶素治疗即可恢复,因此在手术中注意对垂体柄保留,是减少尿崩症关键措施[13]。
脑脊液鼻漏是该手术方法另一常见并发症,一般由于鞍上蛛网膜落入鞍内而致,手术中注意避免撕裂鞍隔和蛛网膜是避免术后脑脊液漏关键[14]。若手术过程中发现有脑脊液漏,使用明胶海绵填塞瘤腔,以避免脑脊液鼻漏。术后发现有脑脊液鼻漏,一般患者去枕平卧休息即可自愈;严重者需要给以腰大池置管引流脑脊液,以降低颅内压。该研究中1例患者脑脊液鼻漏,去枕平卧1周后自愈。
神经内镜辅助下经单鼻孔-蝶窦入路切除术手术视野清晰,便于操作者直观切除病变,肿瘤切除方便;手术损伤小,可最大限度地保留鼻腔正常结构,且减少了由于盲视操作下引起损伤,减少了并发症发生。但是该方式也存在操作空间有限问题,只能提供二维图像,缺乏立体层次感;内镜镜头易被遮挡,止血不方便[15];且对手术器械和设备要求较高,需要操作者对内镜解剖知识具有扎实基础,同时具备娴熟手术技巧。
神经内镜下经单鼻孔-蝶窦入路切除垂体瘤可有效改善患者内分泌症状,调节激素水平,促进垂体功能恢复,手术创伤小,时间短,并发症少,手术操作者在具有丰富手术经验和熟练操作技术基础上,可进一步在临床上推广使用。
参 考 文 献
[1] Bajwa SS, Bajwa SK. Anesthesia and Intensive care implications for pituitary surgery: Recent trends and advancements[J].Indian J Endocrinol Metab,2011, 15(3): S224-232.
[2] Vaphiades MS, Spencer SA, Riley K, et al. Radiation-induced ocular motor cranial nerve palsies in patients with pituitary tumor[J]. J Neurophthalmol,2011,31(3): 210-213.
[3] 董韬.神经内镜与显微镜经单鼻孔蝶窦入路垂体瘤切除术的临床效果对比分析[D].大连:大连医科大学,2011.
[4] 周良辅.现代神经外科学[M].上海:复旦大学出版社,2001,523-525.
[5] Atte Karppinen, Leena Kivipelto, Sato Vehkavaara, et al. Transition from microscopic to endoscopic transsphenoidal surgery for nonfunctional pituitary adenomas[J].World Neurosurgery,2015,84(1):48-57.
[6] 徐凤科,包金锁,陈伟,等.神经内镜下经鼻蝶入路垂体瘤切除术[J].中国微侵袭神经外科杂志,2011,16(2):55-56.
[7] 吴在德.外科学[M]. 北京: 人民卫生出版社,2008:307.
[8] Win HR,Burchicl KJ,Bakay RAE. 尤曼斯神经外科学[M]. 王任直,译.北京: 人民卫生出版社, 2009:921-922.
[9] 刘希光,李爱民,李宁,等.经单鼻孔蝶窦入路切除垂体瘤:神经内镜和显微镜下比较研究[J].中国肿瘤临床与康复,2010,17(3):262-264.
[10] 孙宝山,刘四新,潘亮,等.神经内镜与显微镜治疗垂体瘤对比分析[J].哈尔滨医药,2014,34(3):181-182.
[11] 刘国防.经单鼻孔-蝶窦入路显微切除垂体瘤临床疗效评价[J].中国肿瘤外科杂志,2012,4(1):24-25.
[12] 王玉玉,李刚,李毅,等.神经内镜下经单鼻孔蝶窦入路垂体瘤切除术临床效果分析[J].第三军医大学学报,2013,35(12):1317-1318.
[13] Koutorousiou M, Gardner P A, Fernandez-Miranda J C, et al. Endoscopic endonasal surgery for giant pituitary adenomas: advantages and limitations[J]. J Neurosurg, 2013, 118(3): 621-631.
[14] 李俊,王雷,王俊文,等.经鼻蝶入路显微手术切除垂体腺瘤63例[J].中国临床神经外科杂志,2010,15(12):726-728.
[15] 王松,苏菲,高海晓,等.神经内镜与显微镜下经鼻-蝶入路手术切除垂体大腺瘤对比观察[J].山东医药, 2015, 55(19):58-60.