肺癌左全肺切除术后心肺并发症的发生与术前低肺功能的相关性
2015-11-23王丹丹陈情毕平
王丹丹陈情毕平
·临床研究与应用·
肺癌左全肺切除术后心肺并发症的发生与术前低肺功能的相关性
王丹丹①②陈情①毕平②
目的:探讨肺癌患者术前轻度低肺功能对左全肺切除术后心肺并发症(postoperative cardiopulmonary complication,PCC)的预测能力,以期作为指导临床手术参考。方法:回顾性分析我院200例施行左全肺切除手术的肺癌患者的临床资料,根据患者术后1个月内有无发生心肺并发症分为PCC组和无PCC组,探讨术前轻度或中重度低肺功能与患者术后并发症发生的相关性,并进一步探讨肺通气功能指标(FEV1%、MVV%)轻度减低与术后PCC的关系。结果:200例患者中正常、轻度及中重度肺功能减低各35、45、120例,术后1个月内PCC发生率分别为28.6%,53.3%,62.5%,差异具有统计学意义(χ2=12.611,P=0.002);术前FEV1%轻度减低(70%≤FEV1<80%)或MVV%轻度减低(70%≤MVV%<80%)与左全切术后PCC的发生相关(P=0.028及0.014)。进一步分析显示,FEV1%或MVV%单独轻度减低时,患者术后PCC的发生差异无统计学意义(P>0.05),而FEV1和MVV同时轻度减低时,PCC的发生差异有统计学意义(χ2=6.598,P=0.010)。结论:术前FEV1%或MVV%轻度减低是影响肺癌左全肺切除后PCC的危险因素。FEV1%或MVV%单独轻度减低不能影响肺癌左全肺切除后PCC的发生,同时满足FEV1%及MVV%轻度减低是肺癌左全切术后PCC发生的危险因素,应加强围手术期管理,降低PCC的发生。
肺癌 全肺切除 低肺功能 术后并发症
肺癌是最常见的恶性肿瘤,手术切除是目前最常见的治疗方法之一[1]。近年来,随着麻醉技术、胸部外科手术、围手术期处理及护理技术的不断提高,肺癌手术切除的适应症也不断扩大。但肺切除术后所引起的呼吸生理紊乱、肺组织容量减少、膈肌运动障碍及手术创伤等必然导致患者术后肺功能损坏,诱发许多术后并发症,特别是心肺并发症,是患者围手术期死亡的重要原因[2]。
影响肺切除术后并发症的因素较多,其中肺功能是影响患者术后并发症的重要因素之一。Miller[3]提出能耐受肺切除术标准:1)一侧全肺切除:FEV 1%>2.0 L,MVV%实测值>50%;2)肺叶切除:FEV1>1.0 L,MVV%实测值>40%;3)肺段切除与肺楔形切除:FEV 1%>0.6 L,MVV%实测值>35%。已有研究表明,中重度肺功能减低的肺切除术后并发症高、风险大,术后死亡率高[4-5],但有关轻度肺功能减低对患者术后并发症的影响至今报道甚少。本研究旨在探讨术前肺功能轻度减低对左全肺切除术后并发症的预测价值,为临床指导围手术期治疗提供参考。
1 材料与方法
1.1研究对象
收集2008年1月至2012年12月天津医科大学肿瘤医院胸部肿瘤科行肺癌左全肺切除术患者200例,所有患者术前均经病理证实,术前无低氧血症,其中男性168例,女性32例,中位年龄60(39~78)岁,肺癌患者病理类型、性别、年龄、体质量等方面差异无统计学意义(P>0.05)。患者按术后有无发生心肺并发症(PCC)分为无PCC组91例和PCC组109例。
1.2肺通气功能检测
所有患者均于术前常规测定肺通气功能和进行动脉血气分析,术前肺通气功能检查采用德国耶格肺功能测定仪按常规方法测定。为消除患者性别、年龄、身高、体质量对肺功能的影响,检测指标用实测值占预计值百分比表示。以第1秒用力呼气容积占预计值百分比(FEV1%pred),最大分钟通气量占预计值百分比(MVV%pred)作为评估指标。根据实测值占预测值的百分比,参考我国“肺功能检查指南”[6],分为轻、中、重度功能减低进行重新分组。轻度通气功能减低FEV1%70%~80%或MVV%70%~80%;中度通气功能减低FEV1%50%~69%或MVV% 50%~69%;重度通气功能减低FEV1.0<50%或MVV<50%。本组患者通气功能正常35例,轻度通气功能障碍45例,中、重度通气功能障碍120例。
1.3治疗方法
所有患者具备完善的术前体格检查、肺功能检查,围手术期监测血气分析。术前根据检查结果积极治疗合并症,加强呼吸道准备,训练排痰及营养支持;手术前1 d使用抗生素。所有患者均采用静脉复合麻醉,双腔气管插管。
1.4术后PCC入组标准
观察患者术后有无发热、咳嗽、咳痰、呼吸困难等症状及肺部体征,通过心电监护仪观察患者的心律,根据临床资料、胸片及血常规等检查结果进行分组。PCC包括术后发生的心律失常(室上性心动过速、心房纤颤、房性早搏、室性早搏)或心肌梗塞和肺部并发症。术后肺部并发症入组条件[7-8]:长期氧疗(需要氧疗>2 d或重新氧疗);肺炎(诊断需影像学检查有浸润现象加以下条件中任意两条:T>37.7℃,白细胞计数>10 500/mm3,应用抗生素治疗);长期机械通气(术后机械通气时间>48 h);二次气管插管;肺不张;支气管胸膜瘘;乳糜胸;长期漏气(需胸腔引流管引流超过7 d);支气管哮喘;积脓。
1.5统计学分析
采用SPSS 17.0统计软件包进行统计学处理,计数资料采用χ2检验,以P<0.05为差异有统计学意义。
2 结果
2.1术前肺功能情况与术后并发症发生的关系
本研究中200例肺癌患者行左全肺切除术后1个月内出现PCC为109例(54.5%),心律失常75例,肺部并发症分别是肺感染47例,呼吸衰竭7例,肺不张11例。正常肺功能组患者术后PCC发生率为28.6%(10/35),轻度肺功能减低组患者术后PCC发生率为53.3%(24/45),中、重度肺功能减低组患者术后PCC发生率为62.5%(75/120),差异具有统计学意义(χ2=12.611,P=0.002,表1)。
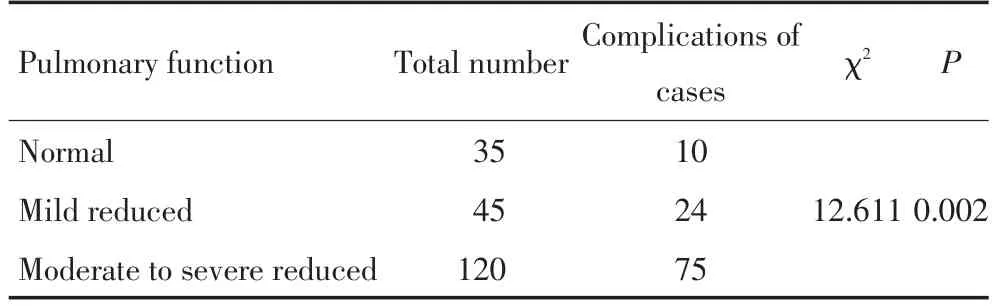
表1 肺癌患者术前肺功能状态与术后并发症发生的关系Table 1Relationship between preoperative pulmonary function and postoperative complications
2.2术前肺功能轻度减低与术后PCC发生的关系
为进一步探讨术前肺功能指标轻度减低与患者术后PCC发生的关系,选取肺功能正常与轻度减低组患者进行研究,其中术后有PCC组34例,无PCC组46例。相关分析研究显示,患者性别、年龄与术后PCC的发生无关,而术前肺通气功能指标FEV1%和MVV%轻度减低与患者术后PCC的发生密切相关,差异均具有统计学意义(P=0.028及P=0.014,表2)。

表2 正常与轻度低肺功能组患者临床资料比较Table 2Comparison of clinical data between normal and mild reduced pulmonary function
2.3术前FEV1%和MVV%与术后PCC发生关系的亚组分析
根据患者术前FEV1%和MVV%的情况分为4组:第1组:FEV1%≥80%且MVV%≥80%;第2组:70%≤FEV1%<80%且MVV%≥80%;第3组为:FEV1%>80%且70%≤MVV%<80%;第4组为:70%≤FEV1%<80%且70%≤MVV%<80%,分别比较仅FEV1%或MVV%轻度减低、FEV1%与MVV%均轻度减低对患者术后并发症的关系。结果显示:仅FEV1%轻度减低或仅MVV%轻度减低时,患者术后并发症的发生并未明显增加(χ2=0.425、0.852;P= 0.514、0.356);当患者FEV1%与MVV%均轻度减低时,患者术后并发症的发生明显增加,差异具有统计学意义(χ2=6.598,P=0.010,表3)。

表3 FEV1%和MVV%轻度减低对肺癌左全肺切除术后并发症的影响Table 3The effect of FEV1%and MVV%slight decline on the incidence of postoperative cardiopulmonary complication
3 讨论
手术切除是治疗肺癌的重要手段,然而肺癌发病年龄较高,患者常因为合并慢性肺部疾病以及肺部肿瘤侵犯肺实质而导致低肺功能,直接影响到根治性术式的实施及围手术期的安全[9]。文献显示开胸术后心肺部并发症的发生率可高达50%~60%,是胸部手术围手术期的死亡原因之一,本研究患者术后心肺并发症的发生率高达55%,与文献报道一致[10-11]。
研究证实,肺癌患者术前肺功能指标的改变与患者术后并发症的发生及患者的总生存具有明显的关系[12],因此通过术前肺功能状态来评估患者能否耐受手术,明确低肺功能对肺癌围手术期并发症的影响,并找到相应的干预措施有望提高低肺功能患者围手术期的安全,最终提高患者的总体生存[13]。近年来国内外学者研究认为FEV1和MVV是预测患者术后并发症的敏感指标[14]。一般认为MVV%<50%,FEV1<1.0 L,FEV1%<50%时,剖胸行肺实质切除的危险性很大,所以选择手术治疗时应慎重。
本研究中术后并发症主要包括肺感染、肺不张、呼吸衰竭及心律失常等,原因可能是肺切除术后肺功能受损,肺顺应性降低,小气道阻力增加,支气管黏膜清除能力减退,术后易发生气道内分泌物滞留,导致余肺扩张不全或缓慢,引起呼吸道继发感染或急性肺水肿,最终引起急性呼吸功能衰竭,可致患者死亡[15]。另外,全肺切除术后由于创伤大、肺功能丧失多、肺血管床显著减少,肺循环阻力增大,导致右心后负荷加重;此外,全肺切除术后残存肺的功能下降导致患者低氧血症,两者从而诱发术后心律失常[16]。
近年来国内外很多学者开展了术前肺功能与术后并发症关系的研究,多数研究认为,FEV1%是术后
并发症的敏感指标,FEV1%>80%预测正常值的患者可行全肺切除,不需要进一步评估[5,17]。也有人以MVV%作为通气障碍的指标来判断手术的危险性,认为MVV%>70%时无手术禁忌,可行全肺切除[14]。本研究发现,术前中、重度肺功能减低是影响患者术后并发症的危险因素,与文献报道相一致[5]。关于轻度肺功能减低对患者术后并发症的影响,目前研究较少,本研究发现,术前轻度肺功能减低亦是影响患者术后并发症的危险因素,为了进一步明确通气功能指标如何影响患者术后并发症,行FEV1%、MVV%指标轻度改变的对比研究,发现当仅有FEV1%或MVV%<80%轻度减低时,患者术后并发症的发生率与正常患者相比并无显著性差异,或者可以认为这两种情况不能单独构成左全肺切除术后心肺并发症的危险因素。但当FEV1%及MVV%两者同时轻度减低时,与正常组相比,并发症的发生率显著增加,差异具有统计学意义,提示在分析肺功能报告时,对于FEV1%或MVV%单独轻度减低时,可适当放松手术指征,而当两者同时轻度减低时,患者术后并发症的发生将会明显得增加,对于此类患者亦应加强围手术期处理,密切关注患者病情变化,及时发现并处理并发症。
综上所述,术前肺功能检查对于评估患者手术风险及术后生存质量具有重要的临床意义,肺功能减低是导致肺癌患者左全肺切除术后并发症的重要危险因素,即使对于轻度肺功能减低患者,如果FEV1%与MVV%均轻度减低,也应加强围手术期管理,特别是术后密切监护各种并发症苗头并给予及时干预。
1Chermiti Ben Abdallah F,Ben Ali G,Sadok Boudaya M,et al. Treatment and prognosis of advanced stage non-small-cell lung cancer[J].Rev Mal Respir,2014,31(3):214-220.
2Pezzella AT,Adebonojo SA,Hooker SG,et al.Complications of general thoracic surgery[J].Curr Probl Surg,2000,37(11):733-858.
3Miller JJ.Physiologic evaluation of pulmonary function in the candidate for lung resection[J].J Thorac Cardiovasc Surg,1993,105(2):347-352.
4Wei M,Xu JR,Liao Y.Analysis of destroyed lung resection for moderate-to-severe pulmonary dysfunction:a report of 47 cases. Guangxi Medical Journal,2010,32(10):1175-1177.[韦鸣,许建荣,廖勇,等.中重度肺功能障碍的毁损肺切除47例分析[J].广西医学,2010,32(10):1175-1177.]
5Sawabata N,Nagayasu T,Kadota Y,et al.Risk assessment of lung resection for lung cancer according to pulmonary function:republication of systematic review and proposals by guideline committee of the Japanese Association for Chest Surgery 2014[J].Gen Thorac Cardiovasc Surg,2015,63(1):14-21.
6Respiratory mealicine professional group branch of Chinese Medical Association of pulmonany function.Cheek the guide fuction of lung[J].Chinese Journal of truberculosis and respiratory dieases,2002,37(7):481-486.[中华医学会呼吸病学分会肺功能专业组.肺功能检查指南[J].中华结核和呼吸杂志,2002,37(7):481-486.]
7Lee JY,Jin SM,Lee CH,et al.Risk factors of postoperative pneumonia after lung cancer surgery[J].J Korean Med Sci,2011,26(8):979-984.
8Matsuo M,Hashimoto N,Usami N,et al.Inspiratory capacity as a preoperative assessment of patients undergoing thoracic surgery[J]. Interact Cardiovasc Thorac Surg,2012,14(5):560-564.
9Colice GL,Shafazand S,Griffin JP,et al.Physiologic evaluation of the patient with lung cancer being considered for resectional surgery:ACCP evidenced-based clinical practice guidelines(2nd edition)[J].Chest,2007,132(3 Suppl):161S-177S.
10 Galetta D,Solli P,Borri A,et al.Bilobectomy for lung cancer:analysis of indications,postoperative results,and long-term outcomes[J].Ann Thorac Surg,2012,93(1):251-258.
11 Chen Y,Lei Y,Huang Y,et al.Postoperative complications of bilobectomy compared with lobectomy in the right lung of nonsmall cell lung cancer patients[J].Zhongguo Fei Ai Za Zhi,2014,17(8):596-600.[陈颖,雷玉洁,黄云超,等.右侧非小细胞肺癌患者双肺叶切除与单肺叶切除术后并发症的比较[J]中国肺癌杂志,2014,17(8):596-600.]
12 Rancic M,Ristic L,Rancic S,et al.Pulmonary function parameters as prognostic factors in advanced non-small cell lung cancer[J]. Med Glas(Zenica),2014,11(1):58-65.
13 Rueth NM,Parsons HM,Habermann EB,et al.The long-term impact of surgical complications after resection of stage I nonsmall cell lung cancer:a population-based survival analysis[J].Ann Surg,2011,254(2):368-374.
14 Iizasa T,Suzuki M,Yasufuku K,et al.Preoperative pulmonary function as a prognostic factor for stage I non-small cell lung carcinoma[J].Ann Thorac Surg,2004,77(6):1896-1902,1902-1903.
15 Andalib A,Ramana-Kumar AV,Bartlett G,et al.Influence of postoperative infectious complications on long-term survival of lung cancer patients:a population-based cohort study[J].J Thorac Oncol,2013,8(5):554-561.
16 Zhao J,Chu X,Xue Z,et al.Retrospective analysis on risk factors of postoperative cardiac arrhythmia in 352 cases lung cancer with senile patients[J].Zhongguo Fei Ai Za Zhi,2011,14(3):251-255.[赵嘉华,初向阳,薛志强,等.352例高龄肺癌术后心律失常的危险因素分析[J].中国肺癌杂志,2011,14(3):251-255.]
17 Zhou D,Miao CH.Preoperative evaluation in pulmonary dysfunctional patients receiving lung cancer resection[J].Int J Anesth Resus,2007,28(5):453-456.[周荻,缪长虹.肺功能不全患者肺癌切除术的术前评估[J].国际麻醉学与复苏杂志,2007,28(5):453-456.]
(2014-11-19收稿)
(2015-01-08修回)
(编辑:杨红欣)
Correlation analysis of preoperative reduced pulmonary function and postoperative cardiopulmonary complication after left pneumonectomy for lung cancer
Dandan WANG,Qing CHEN,Ping BI
Qing CHEN;E-mail:chopinliu2006@icloud.com
Objective:To investigate the value of preoperative slight decline of the pulmonary function in predicting postoperative cardiopulmonary complications(PCC)after left total pneumonectomy of lung cancer patients to guide the clinical surgery of lung cancer.Methods:Clinical data of 200 lung cancer patients after left total pneumonectomy were retrospectively analyzed.These patients were divided into two groups(PCC and non-PCC)based on the incidence of postoperative cardiopulmonary complications within 1 month after the cancer resection.The relationship between the preoperative slight or moderate to severe reduction of pulmonary function and postoperative complications was explored.The correlation between the preoperative slight decline of the pulmonary function index and PCC was also analyzed.Results:Among the 200 patients,35,45,and 120 demonstrated normal,slightly,and moderately to severely reduced pulmonary functions,and 28.6%,53.3%,and 62.5%showed PCC within 1 month after the surgical resection(χ2= 12.611,P=0.002).Significant differences in the slightly reduced pulmonary function parameters MVV%(70%≤MVV<80%)and FEV1%(70%≤FEV 1%<80%)were observed between those without and with complications(P=0.028 and 0.014).Further analysis indicated no significant difference between the patients with preoperative slight reduction of FEV1%only or of MVV%only(P>0.05). However,statistically significant differences were observed when both FEV1%and MVV%were slightly reduced(χ2=6.598,P=0.010). Conclusion:The preoperative slight reduction values of FEV1%and MVV%were the risk factors in predicting PCC after left pneumonectomy in lung cancer patients.The slightly reduced FEV1%or MVV%alone cannot influence PCC.Both slightly reduced FEV1% and MVV%were the risk factors of PCC.Perioperative management should be strengthened for these patients to lower the incidence of PCC.
lung neoplasm,pneumonectomy,low pulmonary function,postoperative complications

10.3969/j.issn.1000-8179.20141952
①天津医科大学附属肿瘤医院心肺功能室,国家肿瘤临床医学研究中心,天津市肿瘤防治重点实验室(天津市300060);②天津医科大学生物医学工程学院
陈情chopinliu2006@icloud.com
Cardiopulmonary Function Laboratory,Tianjin Medical University Cancer Institute and Hospital,the National Clinical Research
Center of Cancer,and Key Laboratory of Cancer Prevention and Therapy,Tianjin 300060,China
王丹丹专业方向为肿瘤患者术前、术后心肺功能检查、评估工作。
E-mail:grace_wang850524@126.com
