胎盘早剥的早期临床识别
2015-11-06赖幼琳于威威张雪芹许培群
赖幼琳,于威威,张雪芹,周 莲,许培群
(厦门市妇幼保健院产科,福建厦门361000)
胎盘早剥的早期临床识别
赖幼琳,于威威,张雪芹,周 莲,许培群
(厦门市妇幼保健院产科,福建厦门361000)
目的探讨胎盘早剥发生的高危因素、临床表现、诊断、母婴结局及临床漏诊的原因,如何提高胎盘早剥的早期诊断率,并分析临床处理要点。方法2014年1—12月收治的14 588例孕产妇中48例发生胎盘早剥(发生率为0.33%),将其临床资料进行回顾性分析。结果48例患者中,35例同时有一种或一种以上并发症,包括:4例合并妊娠高血压疾病(8.33%)、9例合并妊娠期糖尿病(18.75%)、20例合并胎膜早破(41.67%),13例没有任何胎盘早剥的高危因素(27.08%);临床表现为:不规则下腹痛29例(60.42%),子宫持续紧张有压痛15例(31.25%),胎心音异常14例(29.17%),子宫硬如板状5例(10.42%),血压高4例(8.33%),阴道超经量活动性出血3例(6.25%),血性羊水3例(6.25%),持续性下腹剧痛1例(2.08%),DIC/休克1例(2.08%)。11例除临产外无其他临床表现。B超对Ⅱ度、Ⅲ度胎盘早剥的识别率明显高于Ⅰ度胎盘早剥(100%比60.61%,P<0.05)。阴道顺产14例,胎吸助产1例,剖宫产30例,晚期流产4例;新生儿平均出生体质量2 180 g(260~3 820 g),小于胎龄儿4例,新生儿轻度窒息5例,重度窒息1例。结论识别胎盘早剥的高危因素,根据病史、临床症状和体征,结合B超、胎心监护及实验室检查进行综合分析判断是提高胎盘早剥早期临床识别及改善母婴预后的有效手段。
胎盘早剥;高危因素;临床表现;早期识别;漏诊
胎盘早剥是指妊娠20周后或分娩期,正常位置的胎盘在胎儿娩出前,部分或全部从子宫壁剥离[1],是产科的危急重症之一。然而,对于预计胎盘早剥的发生仍缺乏客观的指标,早期诊断早期治疗成为改善母儿预后的最有效手段。本文对48例胎盘早剥的临床资料进行回顾性分析,以探求胎盘早剥的早期综合诊断方法。
1 临床资料
1.1 一般资料
2014年1—12月在厦门市妇幼保健院产科分娩总产妇14 588例,其中胎盘早剥48例,发生率为0.33%。孕妇平均年龄为28.62岁(18~42岁)。初产妇33例,经产妇15例。分娩平均孕周35.7(20+6~41+4)周,其中,4例发生在28周前,早产14例,足月产30例。单胎妊娠46例,双胎妊娠2例。Ⅰ度胎盘早剥占79.17%(38/48),Ⅱ度胎盘早剥占18.75%(9/48),Ⅲ度胎盘早剥占2.08%(1/48)。
1.2 诊断方法和分型
胎盘早剥分型及子宫胎盘卒中的诊断标准参照全国高等学校教材五年制《妇产科学》第8版[1]。根据病情严重程度分为3度。Ⅰ度:以外出血为主,多见于分娩期,胎盘剥离面积小,常无腹痛或腹痛轻微,贫血体征不明显。Ⅱ度:胎盘剥离面1/3左右,常有突然发生的持续性腹痛、腰酸或腰背痛,疼痛的程度与胎盘后积血积血多少成正比。Ⅲ度:胎盘剥离面积超过1/2,临床表现较Ⅱ度加重。胎心监护图形判断参考《胎儿电子监护学》[2]。
1.3 观察指标
胎盘早剥的诱因及并发症、临床表现及体征、诊断、母婴结局等。
1.4 统计学方法
运用SPSS18.0软件四格表精确概率法对数据进行统计。以P<0.05为差异有统计学意义。
2 结果
2.1 胎盘早剥的诱因及并发症
48例中有35例有1种或1种以上并发症,包括妊娠高血压疾病4例,其中含重度子痫前期伴HELLP综合征1例,妊娠期糖尿病9例,胎膜早破20例(早产胎膜早破6例,晚期流产胎膜早破1例),羊水过多1例,羊水过少3例,绒毛膜羊膜炎4例,双胎妊娠2例,不全纵隔子宫2例,明确外伤史3例,胎儿宫内窘迫12例,13例(27.08%)患者没有任何产科并发症和诱因,其中2例因先兆早产入院。见表1。
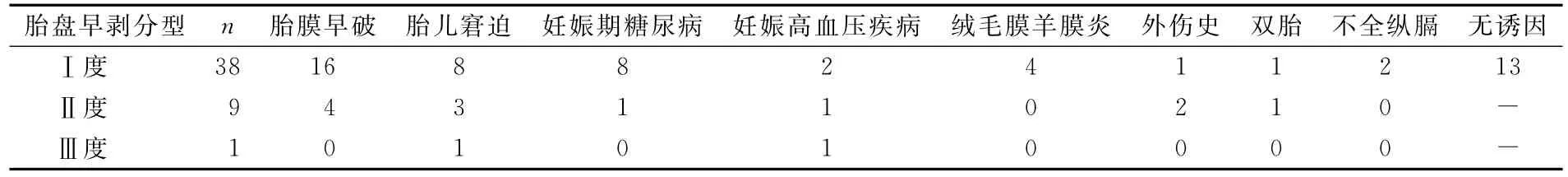
表1 48例胎盘早剥的产科并发症及诱因 例
2.2 临床表现及体征
临床表现和体征主要为持续或不规则腹痛、伴或不伴阴道流血,阴道超经量活动性出血,高血压,胎膜早破或临产破膜后发现血性羊水,子宫敏感,子宫持续紧张有压痛,子宫硬如板状,胎心音异常。同一孕妇可有一种以上临床症状或体征,11例除临产外无其他临床表现。见表2。
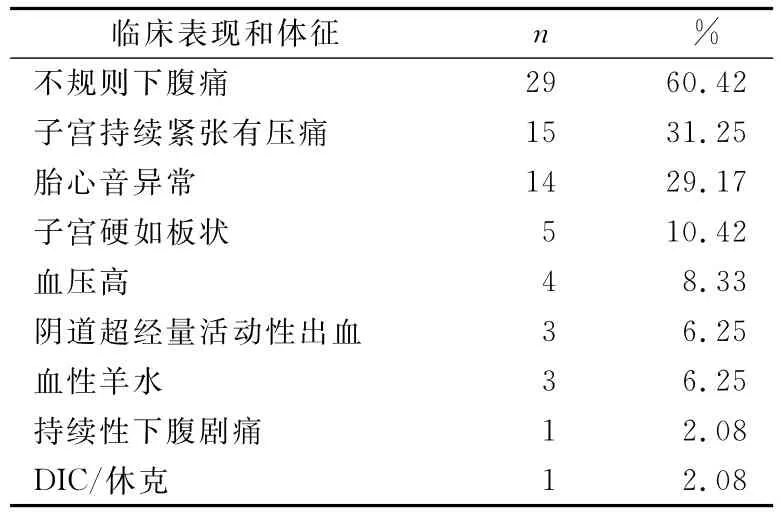
表2 48例胎盘早剥的临床特征
2.3 辅助检查
48例中7例未行产前B超检查,41例产前行B超检查,28例(68.29%)提示异常,主要表现为:胎盘边缘血肿、胎盘增厚伴回声紊乱、胎盘后血肿、胎膜与肌壁间血肿、羊水中絮状回声、脐血流S/D异常增高、胎心音过速、胎心音减慢(表3)。
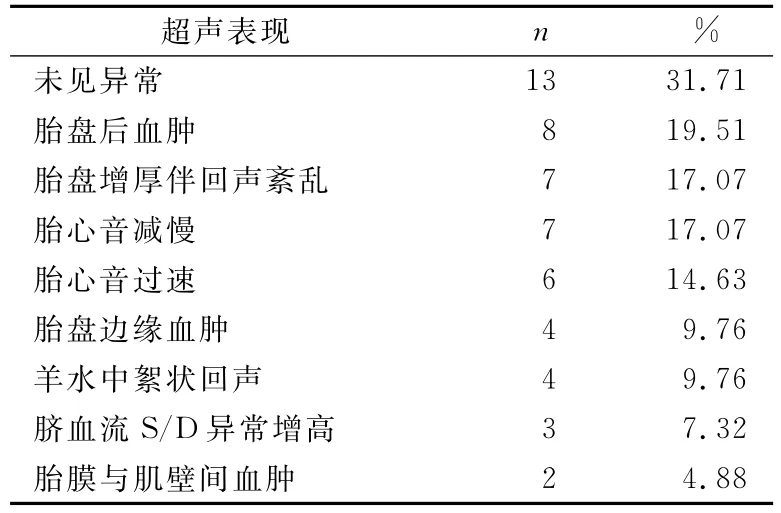
表3 41例胎盘早剥超声表现
48例中16例因临产或先兆早产,行胎心监护发现频发晚期减速、重度变异减速或延长减速,以胎儿窘迫为指征行剖宫产或阴道助产术后确诊。另有13例无典型异常超声表现,仅在产后检查胎盘而获得诊断。Ⅰ度、Ⅱ度及Ⅲ度胎盘早剥的B超诊断率分别为60.61%(20/33)、100%(7/7)及100%(1/1),可见,B超对Ⅲ、Ⅱ度胎盘早剥的识别率高于Ⅰ度胎盘早剥(P<0.05)。
48例患者均行胎心监护,36例胎心监护出现异常表现:胎心基线静止型、反复多次中重度变异减速、晚期减速、延长减速,经吸氧及改变体位后仍无法缓解。12例胎心监护无明显异常。48例患者入院后均动态检查血常规及凝血功能,与妊娠晚期的检查相对照,有10例出现明显血色素下降,12例出现不同程度的D-二聚体升高。
2.4 母婴结局
晚期流产4例,阴道顺产14例,胎吸助产1例,剖宫产30例。平均失血量392 mL(330~1 404 mL),产后出血率6.25%(3/48),1例重度子痫前期伴HELLP综合征出现Ⅲ度胎盘早剥及DIC。48例均保留子宫。新生儿平均出生体质量2 180 g(260~3 820 g),小于胎龄儿4例,新生儿轻度窒息5例,重度窒息1例。
3 讨论
3.1 胎盘早剥的高危因素
胎盘早剥是妊娠晚期的严重并发症,具有起病急,进展快的特点,其剖宫产率、产后出血率、DIC发生率均升高,早产率、晚期流产率、新生儿窒息率也明显升高。Ⅱ、Ⅲ度胎盘早剥一旦确诊,应及时终止妊娠,故早期识别胎盘早剥具有重要意义。本组资料中,剖宫产率为62.50%,产后出血率为6.25%,DIC发生率为2.08%,早产率为29.17%,晚期流产率为8.33%,新生儿窒息率为12.50%。为了能全面评估胎盘早剥发生的风险,国外有学者将胎盘早剥的常见危险因素归纳为:胎盘早剥病史、吸烟、创伤、使用可卡因、多胎妊娠、高血压、子痫前期、血栓性疾病、高龄、胎膜早破、宫内感染和羊水过多[3]。本组资料中,胎膜早破20例,4例有不同程度的高血压,9例为糖尿病,其他妊娠合并症有双胎妊娠、羊水过多、羊水过少、绒毛膜羊膜炎、纵隔子宫及明确外伤史。说明能造成孕妇血管病变、宫腔压力骤减、机械性因素等影响胎盘灌注的疾病均可能导致胎盘早剥,可见胎盘早剥是子宫胎盘血管的急、慢性病变的最终结果。值得注意的是,48例病例中,有13例无任何产科并发症和诱因,2例因先兆早产入院,在保胎治疗过程中出现症状和体征,分析原因考虑为这些孕妇因各种因素长期卧床引发仰卧位低血压子宫静脉淤血有关。由此可见对于没有明确高危因素的孕妇,也应警惕胎盘早剥的发生,孕妇应尽量避免长时间仰卧,并应以左侧卧位为主。
3.2 胎盘早剥的早期临床诊断及漏诊原因分析
胎盘早剥的临床诊断看似简单,但在实际工作中能早期诊断的病例并不多。在本院的病例资料中,Ⅰ度胎盘早剥的产前漏诊率为39.39%。分析造成这一结果的原因如下:1)Ⅰ度胎盘早剥患者临床症状多不典型,“三联征”(腹痛、阴道流血、子宫张力高)在临床并不多见,部分孕妇因阴道流血或腹痛就诊,缺乏特异性,有时往往仅表现为下腹不规则痛而以先兆早产或临产收入院;本研究48例中有11例除临产外无其他临床表现;13例患者没有任何产科并发症和诱因,均易忽略对胎盘早剥的鉴别,部分漏诊的患者病情可能随时加重且进展迅速。2)过分依赖B超检查。超声检查由于其简便易行、价格低廉及可重复性强,目前是诊断胎盘早剥的首选辅助检查手段。但在实际的临床工作中,超声对于Ⅲ度、Ⅱ度胎盘早剥诊断率较高,而对于Ⅰ度胎盘早剥的诊断率并不高。超声检查诊断胎盘早剥的准确率在25%左右[4],本组资料显示,B超检查胎盘有异常超声表现的有21例(43.75%),与文献报道接近。分析其原因为超声检查的准确性受到胎盘位置、羊水多少、胎盘剥离大小和剥离时间长短等等的限制,因此,B超对于胎盘早剥的诊断存有一定的局限性[5],不能作为判断胎盘早剥的唯一手段。即使超声检查结果阴性,也不能完全排除胎盘早剥的可能。3)胎心监护异常时未考虑到胎盘早剥存在的可能性。电子胎心监护由于其操作简便、无创、结果实时确切,是目前产科临床应用最广泛的胎儿宫内监护技术。当出现FHR基线变异较小的情况下,需要排除一些潜在原因,如孕妇用药的影响(镇静剂、硫酸镁等的应用),一般被认为是胎儿宫内心血管储备能力下降,存在酸中毒状态的重要指标[6]。当监护图形出现周期性变异减速、晚期减速同时缺乏加速且胎心基线变异消失,往往反应了一过性或慢性的胎儿-母体胎盘界面氧气交换的障碍。本组资料显示,48名孕妇中36例胎心监护出现异常表现:胎心基线静止型、反复多次中重度变异减速、晚期减速、延长减速,经吸氧及改变体位后仍无法缓解,行剖宫产或阴道助产术后确诊胎盘早剥。提示在临床工作中,当发现不能解释的胎心监护异常时,特别是合并宫压持续增高或宫缩过频时,要考虑胎盘早剥的可能性。此外,B超提示胎盘增厚,实验室动态检查出现原因不明的血红蛋白下降、凝血酶原时间及纤维蛋白原消耗及D-二聚体升高时应警惕胎盘早剥的可能。有资料[7]显示,D-二聚体阳性是胎盘早剥发生的一个较早而可靠的指标,其升高意味着患者体内血栓形成和继发纤溶亢进,D-二聚体升高较血小板异常发生更早且更敏感。
3.3 胎盘早剥的临床处理要点
胎盘早剥严重危及母儿生命,母儿的预后取决于处理是否及时与恰当[1]。因其临床表现变化多端,诊断有时很困难。Ⅲ度、Ⅱ度胎盘早剥因症状典型诊断较易,但母儿预后往往较差,而Ⅰ度度胎盘早剥母婴结局尚好,但临床症状常常不典型,又较难识别。所以,临床工作中,能否根据孕妇的异常症状、体征及辅助检查、实验室检查进行综合判断,早期识别胎盘早剥并及时处理,尽量缩短临床决策至处理的时限至关重要。本院近2年仅出现1例Ⅲ度胎盘早剥,与规范产前的检查、临床及超声医生对胎盘早剥的早期识别、处理的能力提高不无关系。笔者的经验是:Ⅰ度胎盘早剥终止妊娠的时机应根据不同情况个体化处理,主要取决于胎龄及继续妊娠对于母亲和胎儿的危险性。可行期待治疗,治疗过程中,必须评价判断病情进展情况,需动态严密监测母儿生命体征和凝血功能指标,同时做好随时手术的准备。对于近足月的Ⅰ度胎盘早剥患者,病情可能随时加重,应考虑终止妊娠并剖宫产术为宜[4]。对于孕32周以上,胎儿存活,胎盘早剥Ⅱ度以上,应尽快、果断地行剖宫产术,以降低围产儿病死率[4]。Ⅲ度胎盘早剥患者,应在积极纠正失血性休克和凝血功能障碍的同时,积极剖宫产终止妊娠。
综上所述,临床医生对于具有胎盘早剥高危因素的孕妇应加强孕期监护,积极治疗各种可能导致胎盘早剥的产科并发症,以孕妇的临床异常表现为导向,参考多项辅助检查指标,早期、正确识别和处理胎盘早剥,全面评估病情并制定出个体化的诊疗方案,以期获得最佳母婴结局。
[1] 谢幸,苟文丽.妇产科学[M].8版.北京:人民卫生出版社,2013:129-132.
[2] 程志厚,宋树良.胎儿电子监护学[M].5版.北京:人民卫生出版社,2001:45-46.
[3] Oyelese Y,Ananth C V.Placental abruption[J].Obstet Gynecol,2006,108(4):1005-1016.
[4] 中华医学会妇产科学分会产科组.胎盘早剥的临床诊断与处理规范[J].中华妇产科杂志,2012,47(12):957-958.
[5] 卢丹,陈欣林,陈常佩.彩色多普勒超声诊断胎盘早剥的临床价值[J].中华医学超声杂志,2006,3(2):123-124.
[6] Macones G A,Hankins G D V,Spong C Y,et al.The 2008 national institute of child health and human development workshop report on electronic fetal monitoring[J].Obstet Gynecol,2008,12(3):661-666.
[7] 周毛婴.D-二聚体检测对妊娠高血压综合征患者胎盘早剥及产后出血的诊断及预测价值[J].中国医师进修杂志,2009,32(9):59-60.
(责任编辑:罗芳)
R719.2
A
1009-8194(2015)11-0056-03
10.13764/j.cnki.lcsy.2015.11.024
2015-07-03
张雪芹,主任医师,E-mail:wind459@126.com。
