腹腔镜下保留盆腔神经的根治性子宫切除术与传统广泛性全子宫切除术的疗效比较
2015-08-25陈瑶
陈 瑶
(盘锦市中心医院 辽河分院,辽宁 盘锦 124000)
腹腔镜下保留盆腔神经的根治性子宫切除术与传统广泛性全子宫切除术的疗效比较
陈 瑶
(盘锦市中心医院 辽河分院,辽宁 盘锦 124000)
目的 比较腹腔镜下保留盆腔神经的根治性子宫切除术(NSRH)与传统广泛性全子宫切除术(RH)对术后膀胱、直肠功能恢复的影响及其远期生存状态,以期为宫颈癌的临床治疗提供依据。方法 选取2010年1月—2014年6月宫颈癌患者137例,随机分为NSRH组(n=67)和RH组(n=70)进行手术,记录两组患者的术中情况、术后膀胱及直肠功能并进行随访,计算其3年生存率。结果 NSRH组与RH组在手术时间、术中出血量、主韧带切除长度、宫骶韧带切除长度、前壁切除长度、后壁切除长度及盆腔淋巴清扫个数等方面的差异均无显著性意义(P<0.05)。术后膀胱功能方面,NSRH组导尿管拔除时间短于RH组10日后残余尿量少于RH组,两组差异经检验均有显著性意义(P<0.05)。术后直肠功能方面,NSRH组术后排气时间及排便时间均短于RH组,两组差异经检验均有显著性意义(P<0.05)。NSRH组患者的3年总生存率为93.9%, RH组患者的3年总生存率为95.2%,两组生存率差异无显著性意义(P>0.05)。 结论 NSRH手术安全可靠,对改善患者并发症尤其是膀胱障碍和直肠功能障碍、提高生存质量、加速术后恢复具有积极作用,但其远期疗效仍需进一步研究。
保留盆腔神经的根治性子宫切除术;广泛性全子宫切除术;疗效比较;生存分析
宫颈癌是全球发病率排名第二的妇科恶性肿瘤,近年来其发病率逐年上升,发病年龄逐渐年轻化,已成为发展中国家女性因癌致死的首要因素,严重影响着女性的身体健康[1]。传统广泛性全子宫切除术(radical hysterectomy,RH)和盆腔淋巴结清扫是治疗早期宫颈癌的标准术式。但由于其手术范围大、损伤面积广,术后常引起一系列的并发症,如膀胱功能障碍、结直肠蠕动紊乱、性功能障碍等,研究发现这些并发症与术中盆腔神经丛损伤密切相关[2-3]。目前,腹腔镜下保留盆腔神经的根治性子宫切除术(nerve sparing radical hysterectomy,NSRH)已成为妇科专家研究的焦点。本文采用随机对照的研究方法,比较腹腔镜下保留盆腔神经的根治性子宫切除术与传统广泛性全子宫切除术对术后膀胱、直肠功能恢复的影响及其远期生存状态,以期为宫颈癌的临床治疗提供依据。
1 资料与方法
1.1 研究对象
选取2010年1月—2014年6月经盘锦市中心医院确诊的宫颈癌患者137例,随机分为腹腔镜下保留盆腔神经的根治性子宫切除术组(NSRH组,n=67)和传统根治性子宫切除术组(RH组,n=70)。所有患者应满足以下标准:(1)有明确的病理诊断为宫颈癌;(2)FIGO手术病理分期为Ⅰb~Ⅱa期;(3)术前未接受放疗或化疗;(4)无膀胱功能障碍。
NSRH组和RH组的基本情况如表1所示,两组患者的年龄、体重指数、教育程度、有无其他慢性病、婚姻状况及平均产次等一般情况差异均无显著性意义(P>0.05)。两组患者的FIGO分期、病理类型、肿瘤浸润深度和阴道受侵程度等临床特征的差异均无显著性意义(P>0.05)。
1.2 手术方法
RH组的手术方法按常规方法进行全子宫切除术。LNSRH组要求在不影响手术范围的基础上,尽可能多的保留盆腔神经,其关键步骤如下:(1)完成腹主动脉周围和盆腔淋巴结清扫后,分离出膀胱侧窝和直肠侧窝,暴露主、骶韧带。(2)分离位于骶韧带外侧、输尿管下方的腹下神经,切断位于子宫与直肠间的骶韧带,保留腹下神经及盆腔内脏神经交汇的神经丛。(3)向上牵拉子宫深静脉及膀胱静脉的断端,分离出子宫深静脉和膀胱宫颈前层韧带。(4)分离膀胱下静脉,辨认出盆丛及其发出的子宫支和膀胱支,切断子宫支,保留膀胱支。(5)避开由腹下神经、盆腔内脏神经、下腹下神经及下腹下神经的膀胱支形成T字形的神经丛,钳夹切除宫颈韧带及阴道组织。
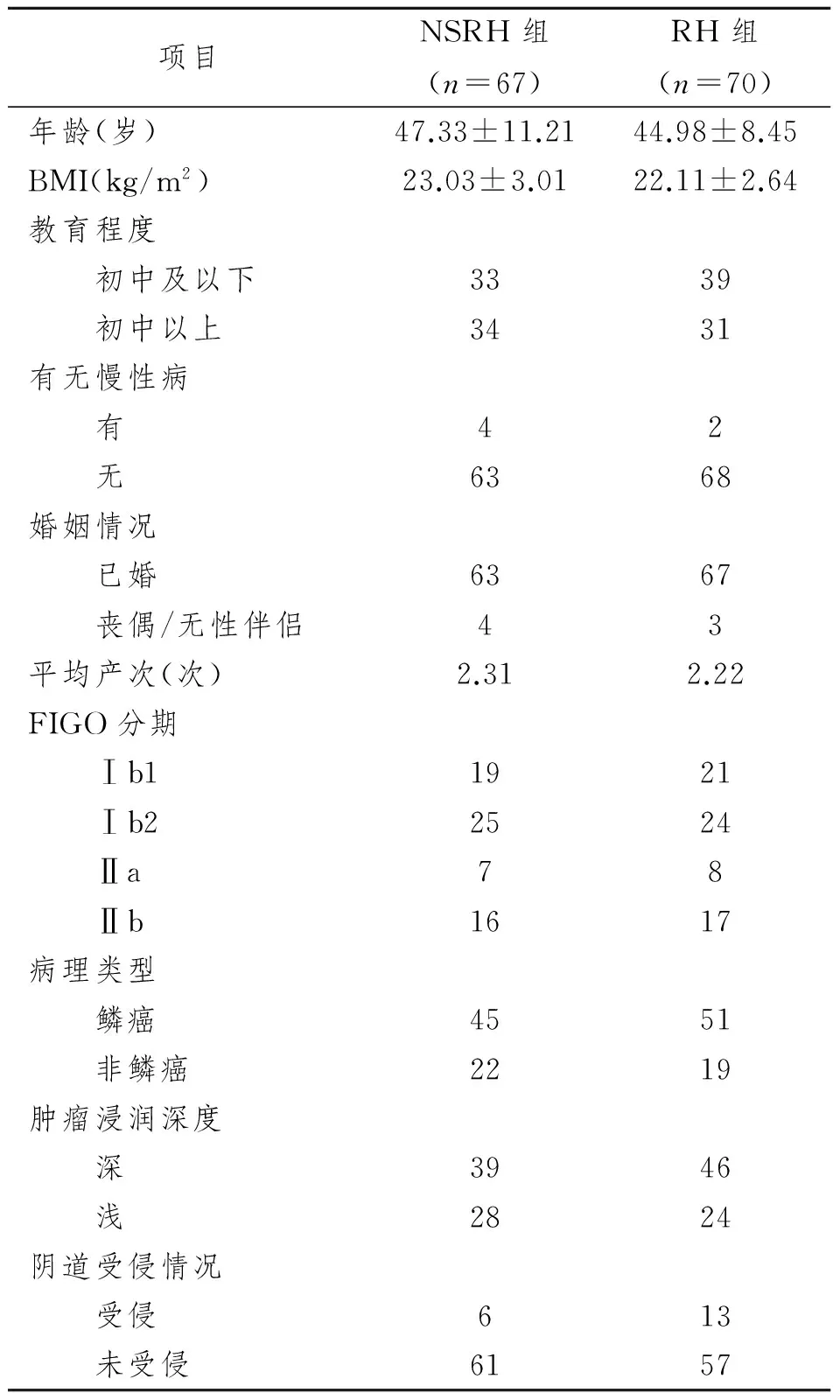
表1 两组患者的基本情况比较Tab 1 Clinical features of NSRH and RH groups (n)
两组患者基本情况比较,P均>0.05
1.3 观察指标
观察两组患者的手术情况和手术后膀胱、直肠功能指标。手术情况包括手术时间、术中出血量、主韧带切除长度、宫骶韧带切除长度、切除的阴道前后壁长度和盆腔淋巴结清扫个数。膀胱功能指标包括导尿管拔除时间和术后第10日的残余尿量。直肠功能指标包括术后排气时间和术后排便时间。
1.4 随 访
采用问卷调查的方式,对两组患者进行门诊随访和电话随访,随访时间从初次治疗开始,截止时间为2014年6月,随访时间6~41个月,所有调查者均接受系统的培训,被调查者无认知障碍。
1.5 统计学方法
2 结 果
2.1 两组患者术中情况比较
NSRH组与RH组在手术时间、术中出血量、主韧带切除长度、宫骶韧带切除长度、前壁切除长度、后壁切除长度及盆腔淋巴清扫个数等方面的差异经检验均无显著性意义(P>0.05),见表2。
2.2 两组患者术后膀胱及直肠功能比较
术后膀胱功能方面,NSRH组导尿管拔除时间短于RH组10日后残余尿量少于RH组,两组差异经检验均有显著性意义(P<0.05)。术后直肠功能方面,术后NSRH组术后排气时间及排便时间均短于RH组,两组差异经检验均有显著性意义(P<0.05)。见表3。
2.3 两组患者生存分析
NSRH组患者的3年总生存率为93.9%, RH组患者的3年总生存率为95.2%,两组生存率经检验无显著性意义(P>0.05),见图1。随访期间NSRH组患者死亡4例,RH组患者死亡3例,均死于肿瘤。

表2 两组患者的术中情况比较Tab 2 Basic situations of NSRH and RH groups in operation

表3 两组患者术后膀胱及直肠功能比较Tab 3 Comparison of Bladder, rectum function before and after treatment for NSRH and RH groups
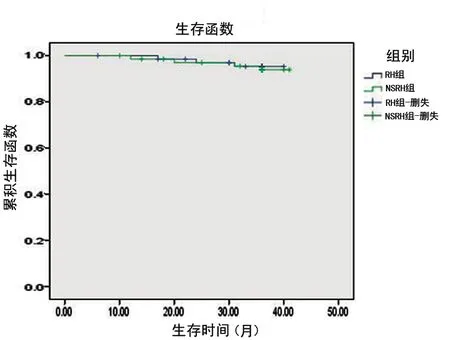
图1 两组患者的生存曲线Fig 1 Survival curve of NSRH and RH groups
3 讨 论
近年来,保留盆腔神经的根治性子宫切除术被逐渐应用于临床,该手术在保证“无瘤原则”的前提下,最大化保留盆腔自主神经,以减少并发症、改善患者生存质量。本研究采用随机对照的研究方法,比较了传统RH术和NSRH术的术中情况、术后膀胱及直肠功能以及远期生存情况,以期为NSRH在临床上的应用提供依据。
本研究结果显示,NSRH组与RH组在手术时间、术中出血量、主韧带切除长度、宫骶韧带切除长度、前壁切除长度、后壁切除长度及盆腔淋巴清扫个数等方面的差异均无显著性意义,提示两种术式的患者术中情况并无明显差异。
传统RH手术中对盆腔自主神经的损伤,是导致术后出现膀胱功能障碍的最主要原因。盆腔自主神经包括交感神经和副交感神经,交感神经的作用是控制膀胱逼尿肌松弛,内括约肌收缩,抑制排尿;副交感神经的作用为控制逼尿肌收缩,促进排尿。而传统RH手术易损伤交感神经及副交感神经,从而导致膀胱和充盈收缩功能障碍,敏感性下降,产生尿潴留和尿失禁等并发症。Ceccaroni等[4]的一项多中心对照研究结果显示,传统RH组患者尿潴留和尿失禁的发生率均高于NSRH组。Chen等[5]的一项针对37例患者的研究也显示,NSRH组的导尿管拔出时间为(10.6±2.7)d,短于RH组的为(17.2±4.2)d,两组差异有显著性意义(P=0.02);导尿管拔出后,NSRH有86%的患者可自行排尿,而RH组只有76%可自行排尿。本研究结果与上述结果一致,均显示了NSRH术较传统RH术膀胱功能障碍发生率较低,术后膀胱功能恢复较好。
为保证手术的根治性,传统RH手术在离断主、骶韧带时,容易损伤盆腔内脏神经及腹下神经,继而影响支配直肠的自主神经,导致便秘、腹泻、血便和大便习惯改变等直肠功能紊乱。一项随机对照研究显示,NSRH组的术后首次排便时间(79.25±17.67)h早于RH组(99.15±23.33)h,P=0.026,NSRH组的术后排气时间(50.53±14.21)h也较RH组(62.46±18.17)h短,但差异并无显著性意义(P=0.083)[6]。但也有非随机试验的结果显示,NSRH组的术后排气时间(62.99±11.99)h短于RH组(79.32±13.22)h,且差异有显著性意义(P<0.001),同时NSRH组的术后首次排便时间也早于RH组,为(95.42±12.56) h vs. (120.04±21.00) h,P<0.001[7]。Cibula等[8]观察了接受NSRH和传统RH患者术后6个月的并发症, 结果显示在排便用力、排便规律、排便频率及是否需要使用泻药等多个方面,NSRH组均好于传统RH组,说明保留盆腔神经对改善术后肛门直肠功能具有重要意义。
吴义勋等[9]的研究发现,NSRH组患者术后的5年生存率为94.0%,10年生存率为77.3%,均高于传统RH组(5年86.35%,10年71.7%),但其差异无显著性意义。一项随访了124例NSRH手术患者和122例传统RH患者的队列研究结果显示,NSRH组的2年平均无瘤生存时间与传统RH组相比并无差别(22.7 d vs. 22.0 d,P>0.05)[10]。本研究显示不同术式并未对患者的远期生存情况产生影响,与多项研究一致。
相较于传统RH手术,NSRH手术对改善患者并发症尤其是膀胱障碍和直肠功能障碍、提高生存质量、加速术后恢复具有积极作用。但NSRH手术是否会影响宫颈癌的远期疗效、如何评价其对远期盆腔自主神经功能的影响,尚需开展进一步的前瞻性、大样本、多中心的临床随机试验。
[1] Imesch P, Fink D. Cervical cancer[J]. Ther Umsch,2011,68(10):545-552.
[2] 胡意,吴宜林. 早期宫颈癌术式选择的比较研究[J].医学与哲学:临床决策论坛版,2010,31(7):38-39.
[3] Kucukmetin A, Biliatis I, Naik R,et al. Laparoscopically assisted radical vaginal hysterectomy versus radical abdominal hysterectomy for the treatment of early cervical cancer[J]. Cochrane Database Syst Rev,2013,1:10 CD006651.
[4] Ceccaroni M, Roviglione G, Spagnolo E,et al. Pelvic dysfunctions and quality of life after nerve-sparing radical hysterectomy: a multicenter comparative study[J]. Anticancer Res,2012,32(2):581-588.
[5] Chen Y, Li Y, Xu HC,et al. Laparoscopic anatomical nerve sparing radical hysterectomy for cervical cancer: a clinical analysis of 37 cases[J]. Zhong hua Fu Chan Ke Za Zhi, 2009,44(5):359-363.
[6] Chen C, Li W, Li F,et al. Classical and nerve-sparing radical hysterectomy: an evaluation of the nerve trauma in cardinal ligament[J]. Gynecol Oncol, 2012,125(1):245-251.
[7] Long Y, Yao DS, Gao K, et al. Preliminary study on clinical effect of nerve sparing radical hysterectomy for cervical cancer[J].Chin Clinl Oncol,2010, 15:1083-1090.
[8] Cibula D,Velechovska P,Sláma J,et al.Late morbidity following nerve-sparing radical hysterectomy[J].Gynecol Oncol,2010,116(3):506-511.
[9] 吴义勋,邱实,董长江,等.保留盆丛神经的子宫颈癌根治术排尿功能恢复效果的研究[J].中华妇产科杂志,1991,26(6):368-371.
[10] van den Tillaart SA, Kenter GG, Peters AA,et al. Nerve-sparing radical hysterectomy: local recurrence rate, feasibility, and safety in cervical cancer patients stage IA to IIA[J]. Int J Gynecol Cancer,2009,19(1):39-45.
Comparison of clinical effects and survival analysis between nerve sparing radical hysterectomy and radical hysterectomy
CHEN Yao
(LiaoheBranch,PanjinMunicipalCentralHospital,Panjin124000,China)
Objective To investigate the postoperative recovery of bladder and anorectal functions, and future surviving after nerve sparing radical hysterectomy (NSRH) and radical hysterectomy (RH). Methods 137 cervical cancer patients from January 2010 to June 2014 were randomized into 2 groups: NSRH group (n=67) and RH group (n=70). Intraoperative conditions and postoperative recovery of bladder and anorectal functions were analyzed. Follow-up was performed 6~41 months after the operation and three year survival rates were calculated. Results Between NSRH group and RH group, there were no statistical significances in the operation time, blood loss, ligament resection length, the length of vagina to be removed and lymph nodes (P>0.05). For the postoperative recovery of bladder function, NSRH group had shorter time for extraction of catheter and less residual urine after 10 days than RH group (P<0.05). For the postoperative recovery of anorectal function, NSRH group had shorter time for exhaust and defecation after operation than RH group (P<0.05). The three year survival rates were 93.9% in NSRH group and 95.2% in RH group, respectively. There was no statistical significance between the groups (P>0.05). Conclusion NSRH is a safe and practicable approach, and has a positive effect on improving the postoperative recovery of bladder and anorectal functions. But its long-term effect needs more study.
nerve sparing radical hysterectomy; radical hysterectomy; comparison of clinical effects; survival analysis
论 著
10.11724/jdmu.2015.01.12
陈 瑶(1977-),女,辽宁盘锦人,主治医师。E-mail:lnchenyao@163.com
R737.33
A
1671-7295(2015)01-0049-04
陈瑶. 腹腔镜下保留盆腔神经的根治性子宫切除术与传统广泛性全子宫切除术的疗效比较[J].大连医科大学学报,2015,37(1):49-52.
2014-10-27;
2014-12-25)
