十二指肠少见原发性肿瘤的影像诊断及病理分析
2015-07-22福建医科大学省立临床学院福建福州350001福建省立金山医院放射科福建福州350008
1.福建医科大学省立临床学院(福建 福州 350001) 2.福建省立金山医院放射科(福建 福州 350008)
张惠娟1,2杜瑞宾2
十二指肠少见原发性肿瘤的影像诊断及病理分析
1.福建医科大学省立临床学院(福建 福州 350001) 2.福建省立金山医院放射科(福建 福州 350008)
张惠娟1,2杜瑞宾2
目的 探讨十二指肠少见原发性肿瘤MDCT(及MRI)的影像学特征。方法 回顾性分析29例经临床及病理证实的十二指肠少见原发性肿瘤的MDCT(或MRI)特征,并与手术后病理结果对照。结果 十二指肠少见原发性肿瘤26例。其中间质瘤13例;原发性淋巴瘤7例,包括弥漫大B细胞淋巴瘤2例,B细胞淋巴瘤2例,黏膜相关淋巴瘤1例,外周T细胞淋巴瘤1例,非霍奇淋巴瘤1例;神经内分泌肿瘤3例;腺瘤2例;神经鞘瘤1例。结论 十二指肠少见原发肿瘤具有不同的DSCT及MR影像特征,MDCT(或MRI)具有重要诊断和鉴别诊断价值。
十二指肠原发性肿瘤;体层摄影术;X线计算机
十二指肠原发性肿瘤较少见,原发性恶性肿瘤约占胃肠道恶性肿瘤的0.35%[1],发病率低,以十二指肠癌较常见,其余原发性肿瘤更为少见。由于十二指肠在腹部位置既深且固定,降部有胆总管和胰管汇入,胰头被十二指肠肠曲包绕,其邻近解剖结构复杂,而临床表现及体征缺乏特征性,往往导致肿瘤难以早期发现及诊断,延误了治疗。本研究回顾性分析资料完整的26例十二指肠原发肿瘤,除最为常见的十二指肠腺癌未纳入研究外,其他十二指肠原发肿瘤纳入研究,以提高对十二指肠少见原发肿瘤的认识和MDCT诊断。
1 资料与方法
1.1 一般资料收集2009年12月~2014年12月于福建省立医院放射科就诊并经病理证实的28例十二指肠肿瘤患者的病例资料,其中男14例,女8例,年龄25~70岁,平均58岁,患者多以腹痛、体重减轻或消化道出血等消化道症状就诊,病程3周~5月。对全部患者均行MDCT或MRI平扫及增强扫描。
1.2 仪器与方法MDCT采用SIMENSE 64排CT,病例行平扫及三期增强扫描。扫描范围从膈顶至脐周水平,检查前空腹4~6小时,扫描前1小时口服500~800 ML复方泛影葡胺,使结肠和远端小肠显影;扫描前15分钟再服300ml,充盈胃及十二指肠,特别是十二指肠C曲和近端空肠。采用层厚/层距3mm,250~350mA,120KV,螺距为1。增强扫描采用非离子型造影剂(碘必乐)80~100ML(2.5ml/s),采用高压注射器从肘静脉注射,流率为3-4ML/s,三期扫描时间窗为:动脉期25秒,门脉期或实质期65~70秒,平衡期或延迟期150秒。扫描数据以1mm层厚重建传至工作站进行分析。MRI采用SIMENSE 3.0T磁共振机,扫描序列:FSE T2WI、DWI、ADC、in-out phase、Vibe,同相位:TE2.3ms,反相位TR3.6ms,FOV:34~38mm,矩阵256×175,NEX:1,SL 5mm,间隔1mm;增强扫描经前臂静脉注射GD-DTPA造影剂0.1mmol/kg,注药后15S、40S、5min或10min进行多次快速扫描。
1.3 影像资料分析由两位副主任医师独立分析图像,如有不同,达成一致。分析肿块所在部位、大小、形态、生长方式、密度(或信号)、境界、三期增强方式及特征。
2 结 果
2.1 一般情况本组患者女14例,男12例,年龄在25~73岁,平均年龄50.5岁。
2.2 肿瘤类型及病灶部位、数目、大小、形态及MSCT所见本组26例少见十二指肠原发肿瘤中,包括间质瘤14例,其中良性6例,交界性3例,恶性4例;圆形或类圆形8例,肠壁不规则增厚5例。其中>4cm 7例,<4cm 7例,各占50%。其中高危险度4例,中等危险度3例,低危险度6例。13例均为膨胀性肿块,平均长径约5.78+2.35cm,富血供,向腔外生长,密度均匀或不均匀,增强扫描表现为中度以上不均匀强化,4例伴有溃疡,3例肿瘤坏死灶与肠腔相通。其中1例间质瘤中1例合并异位胰腺。
淋巴瘤7例,包括B细胞淋巴瘤4例,黏膜相关淋巴瘤1例,外周T细胞淋巴瘤1例,非霍奇淋巴瘤1例。男5例,女2例,年龄34~75岁,其中球部4例,降部4例。病变肠壁增厚显著,均为浸润性生长,部分合并膨胀性肿块。增强扫描肿瘤均表现为轻中度强化。上游肠管未见梗阻性扩张。
神经内分泌肿瘤(gastroenteropancreatic neuroendocrine neoplasm,GEPNENs)3例,女2例,男1例,年龄37~61岁,其中2例高分化NEN均位于球部,类圆形结节,密度均匀。增强扫描动脉期既显著强化(平均CT增加60HU以上),静脉期和平衡期造影剂减退;1例低分化GEP-NEN位于降部肿块,呈诊断为类癌,为多发结节,病变肠管长径>4cm,不均匀,富血供,增强扫描明显不均匀强化。
腺瘤2例,均发生在降部,类圆形结节。其中管状腺瘤1例,大小约3.9cm×3.4×3.5cm,密度均匀,界清,部分包绕十二指肠乳头。Brunner 腺瘤1例,大小约4.2cm×2.5cm×2.9cm,密度不均匀。
神经鞘瘤1例,女,64岁,发生于球部,类圆形肿块,界清,肿块长径>4cm。增强扫描为渐进性轻中度强化,见图1-12。
2.3 MR表现其中有两例行上腹部MR检查。MR显示十二指肠乳头为中心的浸润生长肿块,范围约5cm×10.1cm×10.3cm侵犯胆总管下段伴低位胆管梗阻。肿块呈稍长T1混杂T2,DWI明显高信号,ADC低信号,增强扫描肿块明显不均匀强化。
3 讨 论
小肠肿瘤很少见,仅占所有消化道肿瘤的3%,发生在小肠第一段的十二指肠原发性肿瘤就更少见。十二指肠发生于胚胎第4周到第8周,由前肠尾端和中肠头段共同形成,伴随胃的旋转,十二指肠也由腹腔正中转到腹腔右侧,并大部分固定于腹膜后位。小肠肿瘤可来自小肠各种组织,如上皮、结缔组织、血管组织、淋巴组织、平滑肌、神经组织、脂肪等,因此小肠肿瘤可以是各种类型。腺癌是最常见的小肠肿瘤,其它原发肿瘤如类癌、淋巴瘤和胃肠道间质瘤等等都属于少见原发肿瘤。小肠肿瘤患者常因非特异性症状就诊,如梗阻、出血、体重减轻、穿孔或黄疸等等,许多小肠肿瘤常常到出现并发症时才就诊,因而肿瘤范围常常较大,近年来随着MDCT及重建技术的应用,担当了极为重要的小肠肿瘤的影像技术手段。多层螺旋CT扫描小肠肿瘤主要表现为软组织肿块,呈不均匀强化,梗阻近端肠管扩张,可伴有液平、肠壁增厚、官腔偏心或不规则狭窄,小肠及邻近组织之间的脂肪层消失,局部淋巴结肿大或远处转移[13]。
3.1 间质瘤特征胃肠道间质瘤(GIST)是一种起源于固有肌层的间质性肿瘤,最常发生于胃(60%~70%),其次是小肠(30%)[2,3]。病理上常呈良性、交界性或具有高度、或低度潜在恶性。患者通常为50~60岁。肿块通常圆形或类圆形,界清,不均匀强化及向腔内外生长。良性病变通常边界光滑,局限于粘膜下层,粘膜线完整。直径大于6cm,常为恶性,更易发生出血和囊变、中央坏死[4,5]。本组良性6例,交界性3例,恶性4例,其中6例良性均变现为原形或类圆形肿块,密度均匀,粘膜线完整,增强扫描明显强化,4例高危险度间质瘤中,其中4例粘膜面不完整,3例浆膜面境界不清,2例伴有粘膜溃疡,1例肿块与肠腔相通。其中一例间质瘤中有合并异位胰腺,于肿块影像中密度混杂不易分辨,这与十二指肠在胚胎生发过程中,与胰腺关系密切有关联。
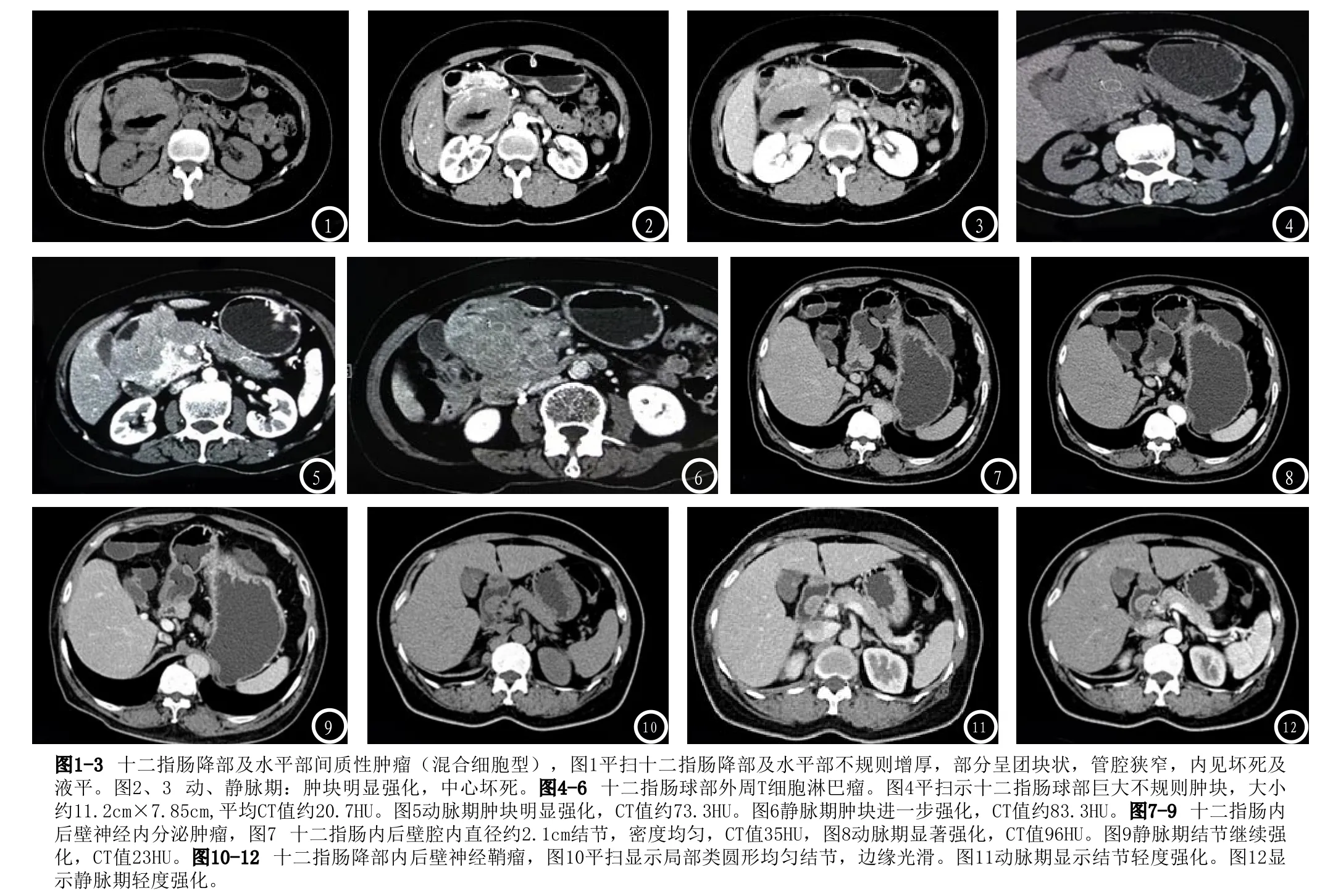
3.2 淋巴瘤原发性小肠淋巴瘤源于肠壁粘膜下淋巴组织,最常见病例类型是非霍奇金淋巴瘤,其组织学类型以弥漫大B细胞淋巴瘤及滤泡为最常见[6]。本组淋巴瘤MDCT特征为肠壁不对称性增厚,肿块呈浸润性生长方式,病变肠管较长,3例病例同时伴有膨胀性肿块,有1例病例表现为沿十二指肠乳头肿块,同时继发有低位胆管梗阻。邻近组织结构较少受到累及,增强扫描肿块病变呈轻中度强化。较大肿块内可见小斑片坏死灶;部分伴淋巴结肿大。受累肠管多无明显狭窄,很少引起肠梗阻。可能由于淋巴瘤浸润肠壁肌间神经丛,病变管腔呈动脉瘤样扩张改变[7]。
3.3 神经内分泌肿瘤2011年《中国胃肠胰神经内分泌肿瘤诊断共识专家组》发表,(GEPNENs)所有的GEP-NENs,统称为神经内分泌肿瘤,都具有恶性潜能[8],根据分化程度分为高分化和低分化两种,前者称为神经内分泌瘤,或者称为神经内分泌癌[9]。动脉期显著强化,且平均CT值增加60HU以上,静脉期和平衡期造影剂减退,即“快进快出”为神经内分泌瘤较典型特征;而低分化的神经类分泌癌,2011年以前病理诊断为“类癌”。本组有1例,CT变现为多个结节状隆起,属于多灶性肿块,病例肿块伴有多个周围淋巴结转移。影像上生长方式及表现不同于高分化的神经内分泌肿瘤。
3.4 神经鞘瘤胃肠道神经鞘瘤是一种极为少见的肿瘤,它起源于肌壁肌间Auerbach,S神经丛神经鞘的Schwann细胞,占整个神经鞘瘤的0.2%[10],高倍显微镜下主要由梭形细胞构成,肿瘤细胞周围可见淋巴细胞套状浸润;免疫组化显示:梭形细胞胞浆S-100蛋白和NSE呈强阳性反应。神经鞘瘤的病理诊断有赖于免疫组化。本组神经鞘瘤表现为类圆形肿块,密度较均匀,与间质瘤相似,CT平扫与间质瘤类似,但增强扫描本例神经鞘瘤轻中度强化,不同于本组病例中间质瘤的明显强化,是否可据此鉴别,有待更多的病例研究分析。
3.5 腺瘤本组两例腺瘤,其一管状腺瘤,继发轻度低位胆管梗阻,增强扫描肿块明显强化,呈“快进快出”;另一例Brunner 腺瘤,见脂肪密度混杂,增强扫描呈轻中度不均匀强化。
3.6 MDCT技术优势及鉴别诊断已经成为胃肠道肿瘤的常规检查,尤其是粘膜下肿瘤及腔外肿瘤的首选检查,不仅能准确显示肿瘤部位、形态、大小、表面、有无坏死、囊变等,强化特点,三期增强扫描对肿瘤的强化特点更有助于胃肠肿瘤的鉴别诊断。有助于整个胃肠道全景观及评估邻近腹部脏器,结合MDCT冠状位及矢状位重建技术能良好显示肿瘤范围及周围结构情况[11,12]。MDCT上,间质瘤常显示为向肠外生长的带蒂肿块,伴动脉期及静脉期上富血供强化,可见粘膜线完整,强烈提示低危险度间质瘤;而向肠管壁明显增厚或浸润性肿块,伴有管腔外周围淋巴结肿大常倾向淋巴瘤,多不伴有肠梗阻。而肠腔内息肉样病变或充盈缺损伴动脉期富血供强化,静脉期减退,单发则提示神经内分泌肿瘤,结节或伴周围淋巴结肿大强烈提示神经内分泌癌。
总之,MDCT在原发性十二指肠肿瘤的诊断和鉴别诊断中具有重要价值,不仅能对病变准确定位,良好观察肿瘤本身的大小、形态、密度和边缘情况、有无坏死或钙化,有无合并溃疡,有无肠道粘膜面和浆膜面的侵犯,并对肿块的来源、生长方式进行判定,还能通过肿瘤的强化方式及特点,有无邻近侵犯及有无周围淋巴结侵犯,对部分肿瘤进行富血供或少血供判断及良、恶性鉴别,从而对部分特征性征象做出肿瘤病理推测,有助于肿瘤的评价及分期,对临床提供术前指导意义。
[1]Good CA,Tumours of the small intestine.AM J Roentgenol Radium Ther Nucl Med 89:685-705.
[2]U l u s a n S,K a y a s e l c u k F Gastrointestinal stromal tumours:CT findings.Br J Radiol 81:618-623.
[3]Horton KM,Juluru K,Montogomery E et al Computed tomography imaging of gastrointestinal stromal tumal with pathology correlation.J Comput Assist Tomogr 28:811-817.
[4]Ba-Ssalamah A,Prokop M,Uffmann M et al Dedicated multidetector CT of the stomach:spectrum of diseases,Radiographics 23:625-644.
[5]Nishida T,Kumano S, Sugiura T et al Multidetector CT of high-risk patients with occult gastrointestinal strmal tumors. Am J Roentgenol 180:185-189.
[6]LI B,shi YK,HE XH,kidd M.Primary n o n-H o l d g i n l y m p h o m a s in the small and large intestine:clinicopathologic characteristics and management o f p a t i e n t s[J].I n t J Hematol,2008,87(4):375-381.
[7]张晓鹏,唐磊.原发性十二指肠恶性肿瘤的影像学评价[J].中国实用外科杂志,2008,28(11):933-936.
[8]Hamilton SR,Bosman FT,Boffetta P.et al.Carcinoma of the colon and rectum [M]//Bosman FT,Carneiro ,Hruban RH,et al.WHO Classfication of Tumurs of the Digestive System. Lyon:IARC Pres.gs,2010.
[9]中国胃肠胰神经内分泌肿瘤病理专家组.中国胃肠胰神经内分泌肿瘤病理学诊断共识意见[J].中华病理学杂志,2011,40(4):257-262.
[10]Khan AA,Schizas AM,Cresswell A B,e t a l.D i g e s t i v e t r a c t s c h w a n n o m a.D i g Surg,2006,23:265.
[11]罗敏,江紫龙,范建中,马明平,杜瑞宾等.胃部少见原发性肿瘤的MDCT诊断[J]临床放射学杂志2013年,32(5):664-667.
[12]李胜华,孙庚喜.多层螺旋CT在原发性小肠淋巴瘤诊断中的价值[J].中国CT和MRI杂志.2014;12(1):65-67,93.
[13]石磊.多层螺旋CT诊断及鉴别诊断小肠疾病的临床价值探讨[J].中国CT和MRI杂志.2015;13(2):54-57.
(本文编辑: 张嘉瑜)
Diagnostic Imaging and Pathological Analysis of Uncommon Primary Tumor of Duodenum
ZHANG Hui-juan1,2, DU Rui-bing2. 1 Fujian Provincial College of Fujian Medical University, Fuzhou 350001, Fujian Province, China; 2 Department of Radiology, Fujian Provincial Jinshan Hospital, Fuzhou 350008,Fujian Province, China
Objective To investigate the MDCT (and MRI) imaging features of uncommon primary tumors of Duodenum.Methods A retrospective analysis of MDCT (or MRI) features of 29 patients with clinically and pathologically confirmed uncommon primary duodenal tumor, and their pathological findings after surgery.Results Uncommon primary duodenal tumors are diagnosed in 26 cases, wherein 13 cases are stromal tumor; 7 cases are primary lymphoma including 2 cases of diffuse large B-cell lymphoma, 2 cases of B-cell lymphoma, 1 case of mucosa-associated lymphoma, 1 case of peripheral T-cell lymphoma and 1 case of non-Hodgkin lymphoma; 3 cases of neuroendocrine tumors; 2 cases of adenoma; and 1 case of schwannoma.Conclusion Uncommon primary duodenal tumor has different imaging features in DSCT and MR. MDCT (or MRI) has important diagnostic and differential diagnostic value.
Uncommon Primary Tumor of Duodenum; MDCT; X-ray
R814.42;R735.3+1
A
10.3969/j.issn.1672-5131.2015.11.027
张惠娟
2015-10-07
