艾滋病并发红皮病型药疹10例临床分析
2015-05-20崔文颖高艳青宋映雪
崔文颖,高艳青,宋映雪,孙 欣
艾滋病并发红皮病型药疹10例临床分析
崔文颖,高艳青,宋映雪,孙 欣

崔文颖
目的 探讨获得性免疫缺陷综合征 (acquired immune deficiency syndrome,AIDS,简称艾滋病)并发红皮病型药疹住院患者的临床特征及诊治方法。方法 回顾性分析我院10例艾滋病并发红皮病型药疹住院患者的临床资料,对其一般资料、致敏药物、并发症、实验室检查、病程、疾病转归进行分析。结果 住院的艾滋病并发红皮病型药疹10例患者多由抗病毒药、抗生素、抗结核药物引起,临床情况复杂,多伴有实验室检查异常和感染,病程较长,病死率较高,继发感染是主要的死因。结论 艾滋病并发红皮病型药疹住院患者的临床情况复杂,病死率较高,合理使用糖皮质激素治疗,防治继发感染可降低病死率。
艾滋病;药疹,红皮病型;临床分析
[J Pract Dermatol, 2015, 8(6):432-434]
红皮病型药疹为重症药疹, 是一种严重的全身性炎症性皮肤病,进展迅速, 治疗周期长,除皮肤病变外还可累及全身其他系统,如不及时治疗,严重者因继发感染或全身衰竭而危及生命,病死率最高可达10%~20%[1]。本文对我院2005—2014年艾滋病并发红皮病型药疹住院患者的临床资料进行回顾性分析和总结,现报告如下。
1 临床资料
1.1 一般资料
2005—2014年我院艾滋病并发红皮病型药疹住院患者10例,均为男性,平均年龄42.1岁(33~55岁),其中7例经同性恋途径感染、1例经输血感染、2例传播途径不详。所有患者人免疫缺陷病毒(HIV)抗体阳性,且符合艾滋病诊断标准[2]。患者均无原发性皮肤病,且发病后符合红皮病型药疹的诊断。
1.2 致敏药物
致敏药物中依非韦伦4例,奈韦拉平1例,不明成分中药1例,2例致敏药物不详,另2例存在对药物的多元过敏。对多元药物过敏的2例患者,1例对复方磺胺新诺明、比阿培南、美洛培南多元过敏,1例先对克林霉素、左氧氟沙星过敏,停用药物后病情迁延不愈达1年余,一直应用抗结核药物,考虑可能对抗结核药(异烟肼、利福平、乙胺丁醇)过敏。1.3 临床表现
所有患者均表现为全身弥漫性潮红,呈红色或暗红色, 炎性浸润不明显,表皮有片状或糠秕状脱屑。3例呈急性经过,全身皮肤潮红肿胀明显,有浆液性渗出,并伴有明显的全身症状,余呈亚急性或慢性经过, 以皮肤弥漫性红斑浸润、糠秕状脱屑为主。5例有不同程度的口唇黏膜损害,9例伴有发热,体温37. 5~39. 8 ℃。
1.4 并发症
10例患者发病前6例并发感染(60%),其中肺孢子虫肺炎5例(肺结核3例,细菌性肺炎2例),这5例患者同时出现2 种或2 种以上感染并发症,并发丙型肝炎1例,糖尿病1例。在治疗红皮病型药疹过程中5例出现新发感染,包括右下肢蜂窝织炎、败血症、脑脓肿、菌血症、巨细胞病毒感染等(表1)。
1.5 实验室检查
CD4+T淋巴细胞<200个/μl者9例,>200个/μl 1例,但随着病情进展CD4+T淋巴细胞急剧降低至130个/μl。白细胞升高(>10.0×109/L)1例,降低(<4.0×109/L)5 例(50%);血红蛋白降低(<110 g/L)5 例(50%)。低蛋白血症(<35 g/L)7例(70%),电解质紊乱5例(50%),肝功能异常7例(70%),肾功能异常1例(10%)。5例患者外周血嗜酸粒细胞升高(50%)。组织病理检查:3例患者行皮肤红斑处组织病理检查,2例表现为表皮轻度增生,轻度细胞间水肿,真皮淋巴细胞浸润,有少量嗜酸粒细胞;1例表现为基底细胞灶状液化变性,真皮淋巴细胞浸润。
1.6 治疗
3例患者给予抗过敏治疗,8例给予糖皮质激素治疗。糖皮质激素治疗的疗程为12~392 d,剂量30~120 mg,平均使用时间90.2 d,平均住院时间为96.8 d。1例患者予糖皮质激素联合环孢素治疗。同时加强支持疗法和皮肤护理, 并辅以外用药物。
1.7 转归
痊愈(皮损全部消退, 一般情况恢复)4 例,好转(皮损大部分消退,病情明显减轻)2例,死亡4例(表1)。
2 讨论
红皮病型药疹是重症药疹的一种,临床表现为全身90%以上皮肤弥漫性潮红、肿胀,大量脱屑,常伴有高热、淋巴结增大、 肝肾功能损害、低蛋白血症等系统表现[3]。平均发病年龄(42.1+20.6)岁[1],本组患者平均发病年龄为42.1岁,与既往资料相符。
艾滋病并发红皮病型药疹较少见, 两者间关系尚不明了。HIV阴性人群引起红皮病最常见的原因为原有皮肤病加重所致,药物性红皮病为第二大原因,常见药物有卡马西平等抗癫痫类药物、磺胺类抗生素、青霉素、头孢类等[3]。而本文患者引起红皮病的原因均为药物,依次为依非韦伦(40%),抗生素与抗结核药(复方磺胺新诺明、比阿培南、美罗培南、克林霉素、左氧氟沙星、抗结核药)(20%)、药物不详(20%),奈韦拉平(10%),不明成分中药(10%),可能与艾滋病患者免疫功能低下,为防止病毒复制和机会性感染,更多地使用抗病毒、抗感染类药物有关。在抗病毒治疗中, 非核苷类逆转录酶抑制剂奈韦拉平、依非韦伦均可导致严重皮损,曾有引起Stevens-Johnson综合征、中毒性表皮松解、红皮病的报道[4]。另外,抗结核药物和磺胺类药物也可引起红皮病型药疹。本文提示艾滋病患者应用药物复杂,应警惕抗病毒药、抗生素、抗结核药引起红皮病型药疹的可能。在高效抗逆转录病毒治疗(HARRT)中对于依非韦伦、奈韦拉平有关的轻型药疹,治疗原则为不停用抗病毒药,同时给与抗过敏治疗[5]。然而在此过程中一些患者病情加重,未及时调整用药,推测本文红皮病型药疹的发生增多与此相关。对于轻型药疹出现病情变化时应及时调整用药,可以避免一部分红皮病型药疹的发生。
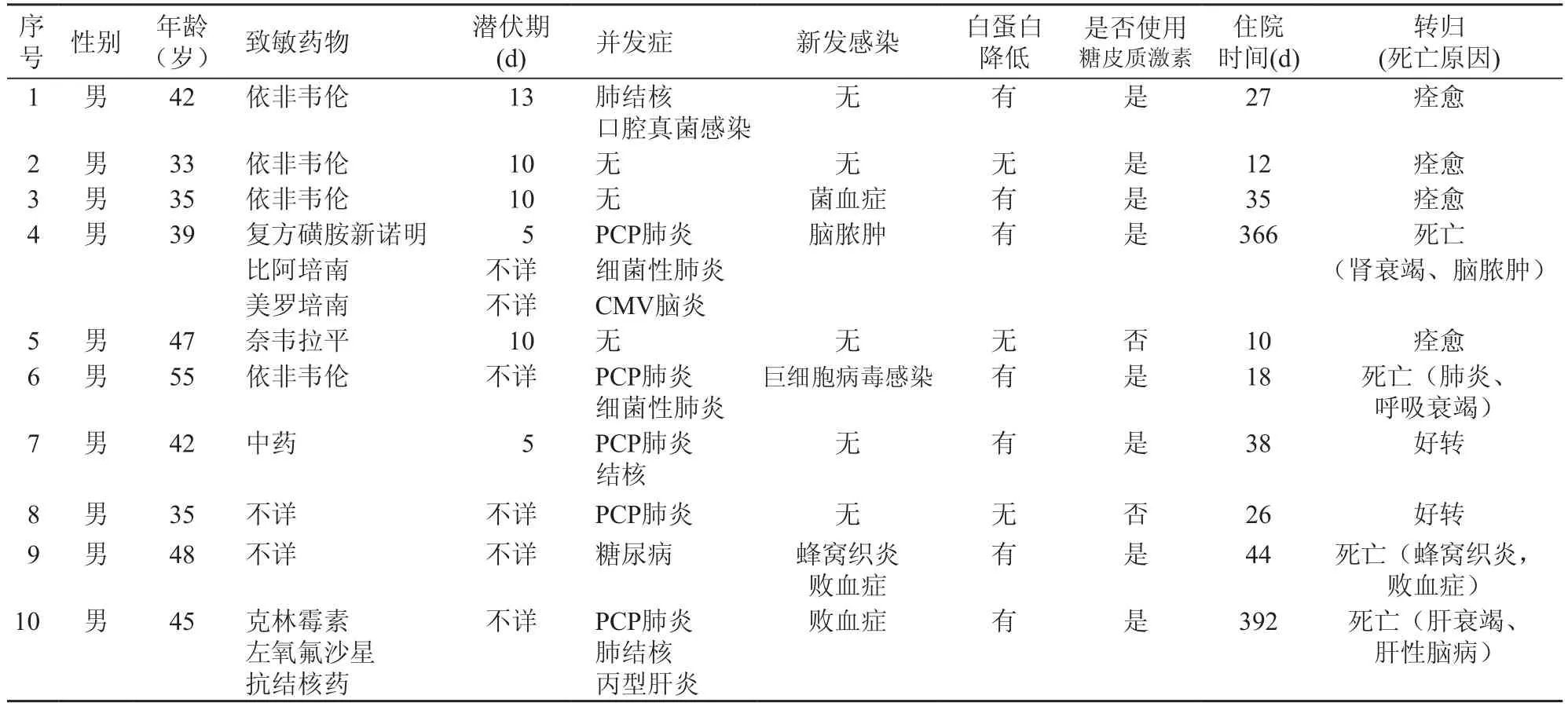
表1 10例艾滋病并发红皮病型药疹患者临床资料
本文中艾滋病并发红皮病药疹的患者多有系统累及,低蛋白血症和肝功能异常的发生率均很高(70%),电解质紊乱、血红蛋白降低发生率为50%,发生红皮病型药疹后5例发生新发感染。有学者发现,血浆白蛋白降低在红皮病患者发生感染的因素中具有显著意义,而电解质紊乱、肝功能异常、贫血与否对红皮病患者并发感染的影响无统计学意义,随着血浆白蛋白的降低,红皮病患者的感染率增加[6]。本文患者低蛋白血症发生率很高(80%),提示白蛋白降低可能增加了患者的感染率,提示红皮病型药疹患者更应注意低蛋白血症,应及时补充白蛋白。需要注意的是药物超敏反应综合征也可有系统累及,与此相鉴别的是药物超敏反应综合征多在用药3周后出现皮损,高热、皮损可在停用药物后迁延2周以上[7],皮损可为面部水肿,全身斑丘疹,通常累及<90%全身面积。本文患者停药后临床症状有所好转,皮损面积累及全身皮肤90%以上,临床特征为全身出现潮红、肿胀、脱屑,且药物超敏反应综合征皮损严重者可考虑为红皮病型药疹,故诊断首先考虑为红皮病型药疹。
既往资料认为,红皮病的预后与所致疾病密切相关,红皮病型药疹具有发病急、治愈率高、复发率低、预后好之特点[8],然而本文艾滋病并发红皮病型药疹的患者中,多有系统累及,并发感染率高,平均住院时间较长,治疗棘手。有研究显示HIV阴性人群60例红皮病型药疹患者平均住院时间为22.5 d[9],而本文患者平均住院时间为96.8 d,使用糖皮质激素时间为90.2 d,远远高于HIV阴性人群。笔者考虑与患者存在系统累及、伴发感染、药物多元敏感、皮损消退时间长有关,而其中2例患者存在糖皮质激素减量较快导致皮损复发的情况,提示艾滋病并发红皮病型药疹的患者,因糖皮质激素使用时间较长,减量不宜过快。
有研究称红皮病型药疹的病死率最高可达10%~20%,经统计240例红皮病型药疹患者病死率为6.25%[1]。本文10例患者的病死率为40%,远远高于普通人群(HIV阴性人群)。患者均因发生继发感染而死亡。1例患者使用克林霉素、左氧氟沙星引起红皮病型药疹,停用后给予抗结核药物(异烟肼、乙胺丁醇、利福喷汀)治疗,病程迁延不愈,考虑存在抗结核药物过敏;患者长期大量使用糖皮质激素,加之免疫功能低下,原有丙肝病毒复制增多,导致肝衰竭、肝性脑病发作而死亡。1例患者因先后使用磺胺类药物、比阿培南、美洛培南过敏,长期大量应用糖皮质激素达1年余,后联合环孢素治疗3个月余,患者出现脑脓肿和肾功能衰竭而死亡。1例患者死于肺孢子虫肺炎、细菌性肺炎导致的严重肺部感染。1例患者患有糖尿病,血糖控制不佳,免疫功能低下,下肢继发坏死性蜂窝织炎而死亡。值得一提的是,对艾滋病并发红皮病型药疹的患者,应注意其高敏状态,慎用其他可引起过敏的药物,避免长期大量使用糖皮质激素,同时警惕发生复杂、严重感染,及时给予有效的抗感染治疗,可能可以降低病死率。随着免疫抑制剂在临床上的广泛应用,由其引发的并发症,也是红皮病型药疹死亡的一个原因。
本文10例患者,临床用药复杂,多并发感染及实验室检查异常,平均住院时间较长,病死率较高,继发感染是其主要死因。提示对于艾滋病并发红皮病型药疹的患者,应及时停用可疑致敏药物,防止药物的多元敏感,补充白蛋白、合理使用糖皮质激素,早期给予对症治疗,积极防治继发感染,降低病死率。
[1] 叶玲梅, 徐翔. 240例药源性剥脱性皮炎文献分析 [J]. 中国药房, 2009, 20,(8):614-616.
[2] 中华医学会感染病学会艾滋病学组. 艾滋病诊疗指南(2011版) [J].中华传染病学杂志, 2011, 20(10):629-640.
[3] 赵辨. 中国临床皮肤病学 [M]. 南京: 江苏科学技术出版社, 2010:1004.
[4] 陶鹏飞, 杨欣平, 宋晓燕, 等. HAART 治疗艾滋病致全身剥脱性皮炎6 例的护理 [J]. 中国误诊学杂志, 2010, 10 (11):2689-2690.
[5] 张福杰. 国家免费艾滋病抗病毒药物治疗手册 [M]. 3版. 北京: 人民卫生出版社, 2012:109-117.
[6] 孙怡, 赵克宁, 王玉坤. 红皮病120 例病因分析 [J]. 临床皮肤科杂志, 2007, 36 (2):74-76.
[7] 包振宇, 邹先彪. 重症药疹的研究进展 [J]. 实用皮肤病学杂志, 2015, 8(2):112-118.
[8] 弓娟琴, 滕传远, 陈志强, 等. 红皮病128 例临床分析 [J]. 中华皮肤科杂志, 1999, 32(2):112-116.
[9] 王珍, 张凤月, 邵方飞, 等. 药物性剥脱性皮炎60例临床护理 [J]. 齐鲁护理杂志, 2011, 36 (17):27-28.
A clinical analysis of 10 cases of AIDS inpatient complicated with erythrodermic drug eruption
CUI Wen-ying,GAO Yan-qing,SONG Ying-xue,et al
Department of Dermatology, Beijing Youan Hospital, Capital Medical University, Beijing 100069, China
Objective To investigate the clinical features and therapy of the AIDS inpatient with erythrodermic drug eruption. Methods Ten cases of AIDS inpatient with erythrodermic drug eruption were collected, the demographic data, allergenic drugs, complications, laboratory examination, therapy and prognosis were analyzed. Results Erythrodermic drug eruption were usually caused by antiviral agents, antibiotics, antitubercular agents, and always accompanied with laboratory examination abnormality and infection, the average length of the course was long, the fatality rate was also high and secondary infection was the main cause of death. Conclusion The clinical condition of AIDS inpatient with erythrodermic drug eruption was complicated, the fatality rate was high, the reasonable use of glucocorticoid and preventing secondary infection may reduce the fatality rate.
AIDS;Drug eruption,erythrodermic;Clinical analysis
R593.32;R758.25
A
1674-1293(2015)06-0432-03
2015-08-18
2015-10-08)
(本文编辑 耿建丽)
10.11786/sypfbxzz.1674-1293.20150609
100069 北京,首都医科大学附属北京佑安医院皮肤性病科,艾滋病研究北京市重点实验室(崔文颖,高艳青,宋映雪,孙欣)
崔文颖,硕士研究生,住院医师,研究方向:重症药疹、感染性皮肤病,E-mail: cwy714@sina.com
高艳青,E-mail: gyqing2001bj@sina.com
