血压动态监测对原发性高血压病人服药时间指导价值
2015-05-11张波向常清杨维华周敬群
张波,向常清,杨维华,周敬群
(三峡大学仁和医院心内科,湖北 宜昌 443001)
血压动态监测对原发性高血压病人服药时间指导价值
张波,向常清,杨维华,周敬群
(三峡大学仁和医院心内科,湖北 宜昌 443001)
目的 探讨血压动态监测对轻中度原发性高血压病人服药时间的指导价值。方法 将48例病人随机分为3组,分别为晨起服药、睡前服药或时辰服药组,4周后随机换组,8周后换为剩下一组。分别在调整用药前及治疗后4、8、12周对病人血压进行监测。结果 与服药前比较,3组病人24 h平均收缩压、24 h平均舒张压、24 h平均动脉压均能够显著改善(F=6.37~8.65,P<0.05)。时辰服药组和晨起服药组病人夜间平均收缩压、夜间平均动脉压、夜间平均收缩压相比差异有显著性(t=1.92~8.63,P<0.05)。晨起服药组和时辰服药组高危时段平均收缩压、高危时段平均舒张压、高危时段平均动脉压比较差异无显著性(P>0.05),但时辰服药组血压控制更优于晨起服药组。与服药前动态血压参数相比,3组均能显著增高病人夜间血压下降率(t=1.98~7.34,P<0.05),降低24 h收缩压负荷、24 h舒张压负荷、谷峰比值(t=9.26~28.15,P<0.01)。时辰服药组病人谷峰比值、夜间血压下降率与晨起服药或睡前服药组相比,差异有显著性(t=2.86~6.48,P<0.05)。不同服药方式及不同服药时间之间病人剩余药片计数比较差异均无显著性(P>0.05)。结论 对轻中度高血压病人,睡前服药、晨起服药和时辰治疗均能显著改善病人血压水平。较睡前服药,时辰服药及晨起服药均能够显著改善病人夜间平均收缩压、夜间平均动脉压、高危时段的平均收缩压、高危时段的平均舒张压、夜间平均舒张压,时辰服药比其他两种方式能更好地控制谷峰比值,提高夜间血压下降率。本研究显示12周内病人依从性与服药方式及服药时间均无关。
血压监测;高血压;服药法;治疗结果
原发性高血压是临床常见的心血管疾病,国内外多项调查表明,高血压治疗中存在知晓率不高、治疗不规范、降压达标率不高等问题[1-3]。高血压药物何时服药更好,目前也没有一致的意见[4-5]。动态血压监测(ABPM)可进行24 h以上的连续定时血压监测,可以客观地反映病人血压水平,并能提供病人血压变化特点,已广泛地应用于临床[6]。2011年12月—2013年3月,对我院慢性病门诊和高血压门诊部分轻中度原发性高血压病人进行了动态血压监测,以指导病人合理服药。现将结果报告如下。
1 对象与方法
1.1研究对象
轻中度高血压病人48例,男34例,女14例;年龄26~58岁;根据病人的夜间血压下降率,分为杓型34例,非杓型11例,反杓型1例,深杓型2例。入选条件:《2010年修订版中国高血压指南》[6]所定义的原发性高血压2级病人,使用安慰剂2周以上,收缩压21.28~23.94 kPa,舒张压<14.63 kPa。排除标准:①合并心房纤颤等不适合动态血压监测的病人;②存在严重并发症,如严重心力衰竭、冠心病、慢性肾脏病(CKD)3期以上、严重脑卒中病人;③继发性高血压病人;④妊娠期高血压病人;⑤不能定期随访的病人;⑥试验期间服用其他影响血压药物的病人;⑦存在其他不适合长期随访的病人。退出标准:①中断规律随访的病人;②改变降压药方案的病人;③在随访期间不规律随访、住院、死亡、长期出差或退出研究的病人。
1.2方法
采用双盲、随机、自身对照的方法,行首次动态血压监测后,对入选者按性别、年龄(10岁为一组)、血压下降率进行分层,采用随机数字表法将所有对象分组。病人被随机分配到时辰服药组、晨起服药组或睡前服药组,选用盐酸贝那普利片10 mg(北京诺华公司生产)为降压药物,晨起服药组7:00服药,睡前服药组21:00服药,时辰服药组结合动态血压结果以及贝那普利药代动力学特点调整服药时间,使病人血压峰值与血药浓度达峰时间一致。4周后随机换组,8周后换为剩下一组。
1.3血压监测
在病人用药前、治疗4、8、12周后分别进行动态血压监测。使用北京迪姆美高仪医疗设备公司生产的24 h动态血压系统(DMMGY-ABP1型)。设定白天时间为6:00~21:59,夜间时间为22:00~5:59。白天0.5 h测1次血压,夜间1.0 h测1次血压。检测指标包括:24 h平均收缩压(ASBP)、24 h平均舒张压(ADBP)、24 h平均动脉压(AABP)、白天ASBP(dASBP)、白天ADBP(dADBP)、白天AABP(dAABP)、夜间ASBP(nASBP)、夜间ADBP(nADBP)、夜间AABP(nAABP)、高危时段(4:00~8:00)ASBP、高危时段ADBP、高危时段AABP、夜间血压下降率、24 h收缩压负荷(SBPL)、24 h舒张压负荷(DBPL)、降压谷峰比值及剩余药片计数。
1.4统计学分析
2 结 果
2.1不同服药方式对病人血压的影响
与服药前比较,3组病人24 h的ASBP、ADBP、AABP均能够显著改善(F=6.37~8.65,P<0.05)。时辰服药组和晨起服药组病人的nASBP、nAABP、nADBP和睡前服药组比较差异均有显著意义(t=2.03~8.63,P<0.05)。见表1。
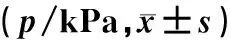
表1 不同服药方式动态血压参数比较
2.2不同服药方式对高血压病人高危时段血压水平的影响
时辰服药组和晨起服药组病人高危时段ASBP、ADBP、AABP与睡前服药组相比差异均有显著意义(t=1.92~2.74,P<0.05)。晨起服药组和时辰服药组高危时段ASBP、ADBP、AABP比较差异无显著性(P>0.05),但时辰服药组血压控制更优于晨起服药组。见表2。
2.3不同服药方式对轻中度高血压病人夜间血压下降率、血压负荷以及谷峰比值的影响
分别统计不同服药方式结束时病人动态血压参数,与服药前比较,3种服药方式均能显著增高病人夜间血压下降率(t=1.98~7.34,P<0.05),降低24 h收缩压负荷、24 h舒张压负荷、谷峰比值(t=9.26~28.15,P<0.01)。时辰服药组病人谷峰比值、夜间血压下降率与晨起服药或睡前服药相比,差异有显著性(t=2.86~6.48,P<0.05)。见表3。
2.4不同服药方式对高血压病人依从性影响
从剩余药物计数来看,12周实验中,共有12人次漏服药物;从服药方式看,3组之间差异无显著性(P>0.05)。见表4。每4周末对剩余药片计数,随服药时间延长,其剩余药片数呈逐渐增加的趋势,但组间差异无显著性(P>0.05)。见表5。
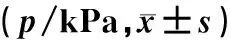
表2 不同服药方式高危时段血压变化情况
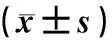
表3 不同服药方式对夜间血压下降率、血压负荷、谷峰比值的影响

表4 不同服药方式剩余药物计数情况(例)
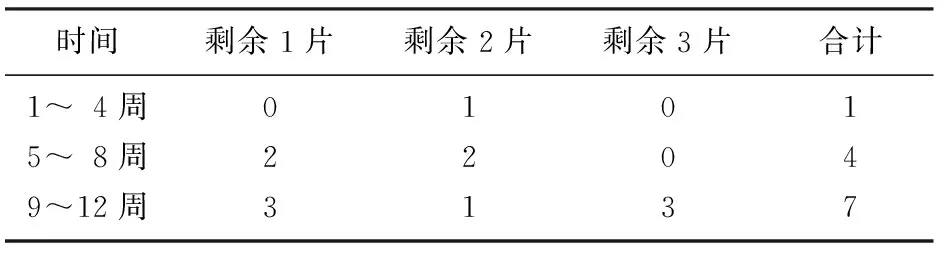
表5 不同治疗时间剩余药片计数情况(例)
3 讨 论
高血压治疗时,降压达标是高血压治疗的首要目标,但如何选用降压药物,何时服用降压药物,是影响高血压治疗达标的重要因素。高血压治疗的服药时间目前还没有统一的意见,有部分研究认为钙离子拮抗剂(CCB)睡前服药优于晨起服药,可以降低晨峰现象及夜间高血压[4]。也有一些研究证实,晚上口服CCB,早上口服ACEI制剂有利于降压,但都缺乏大规模循证医学证据[5]。
时间治疗学是在时间药理学、时间病理学、临床治疗学和时间生物学基础上发展起来的新兴学科,以往主要在肿瘤治疗方面研究较多,近10年国外学者对高血压时辰治疗主要集中在早晚服药的比较以及时辰药剂(控释片、缓释片)的研究上[6-11]。2004年“西班牙高血压学会血压动态监测登记研究”比较了诊室测量血压与24 h血压动态监测,结果显示,如果只是采用诊室测量的血压进行高血压治疗效果的评估,既可能低估也可能高估血压控制情况[9]。魏豫东等[5]报道,对30例非杓型高血压病人早上口服CCB类药物,晚上口服ACEI制剂类药物,比全部早上给药能更好地控制舒张压。赵萍等[12]运用时间治疗学对高血压治疗进行研究,认为ABPM指导抗高血压治疗较诊室血压更科学合理。
本研究结果显示,对轻中度高血压病人,睡前服药、晨起服药和时辰治疗均能显著改善病人血压水平。较睡前服药,时辰服药及晨起服药均能够显著改善病人nASBP、nAABP、nADBP及高危时段的ASBP、ADBP、AABP,时辰服药比其他两种方式能更好地控制谷峰比值、夜间血压下降率。病人依从性与服药方式无关,随时间延长,病人依从性呈下降趋势,但组间比较差异无显著性。
本研究尚存在一定的局限,贝那普利的半衰期为10~11 h,其作用持续时间短于培哚普利或雷米普利(半衰期更长),部分病人两次服药效果更好,作为每天1次服用实验药物,不是最佳选择。大多数高血压病人不主张睡前服药(因其可能导致夜间血压过低),应在7:00前服药。本研究所有病人均为使用单药给药,在临床实践中,相当多的病人往往需要2种以上的降压药物控制血压,且往往会采用不同起效时间的药物组合,在这种情况下如何使用甚至能否使用血压动态监测指导降压药服药时间,尚需更复杂设计的研究证实。本实验研究样本数偏少,特别是反杓型及深杓型病人,这些病人是否适合时辰治疗,尚需进一步大规模临床试验证实。本研究中随时间延长,病人用药依从性呈下降趋势,但组间比较差异无显著性,不排除研究时间过短的情况,需更长时间研究进行观察。
[1] JAMES P A, OPARIL S, CARTER B L, et al. 2014 evidence-based guideline for the management of high blood pressure in adults: report from the panel membersappointed to the Eighth Joint National Committee (JNC 8)[J]. JAMA, 2014,311(5):507-520.
[2] MANCIA G, FAGARD R, NARKIEWICZ K, et al. 2013 ESH/ESC guidelines for the management of aterial hypertention[J]. European Heart Journal, 2013,34(28):2159-2219.
[3] 中国高血压指南防治指南修订委员会. 中国高血压防治指南2010[J]. 中华高血压杂志, 2011,19(8):701-743.
[4] BLACK H R, ELLIOTT W J, GRANDITS G, et al. Principal results of the controlled onset verapamil investigation of car-diovascular end points(CONVNICE)trial[J]. JAMA: the Journal of the American Medical Association, 2003,289(16):2073-2082.
[5] 魏豫东,童素梅,于桂香,等. 不同给药时间对非杓型高血压病患者血压影响的探讨[J]. 护士进修杂志, 2010,23(22):2021-2023.
[6] 中国血压测量工作组. 中国血压测量指南[J]. 中华高血压杂志, 2011,19(12):1101-1115.
[7] 李洁,田小草,吴伟风,等. 胶南农村居民高血压患病情况及其危险因素[J]. 齐鲁医学杂志, 2010,25(6):501-503.
[8] KURODA T, KARIO K, HOSHIDE S, et al. Effects of bedtime vs. mor-ning medication of the long-acting lipophilic angiotensin coverting enzyme inhibitor trandolapril on morning blood pressure in hypertensive patients[J]. Hypertension Research, 2004,27(1):15-20.
[9] SIERRA A, REDON J, BANEGAS J R, et al. Spanish society of hypertension ambulatory blood pressure monitoring registry investigators[J]. Hypertension, 2009,53(3):466-472.
[10]HEUSSER K, TANK J, ENGELI S, et al. Carotid baroreceptor stimulation, sympathetic activity, baroreflex function, and blood pressure in hypertensive patients[J]. Hypertension, 2010,55(3):619-626.
[11]LAURENT S, SCHLAICH M, ESLER M. New drugs, procedures, and devices for hypertension[J]. Lancet, 2012,380(9841):591-600.
[12]赵萍,徐平,李秉严,等. 时间治疗学的计量研究[J]. 生物医学工程学杂志, 2005,21(1):120-124.
(本文编辑 厉建强)
THE VALUE OF AMBULATORY BLOOD PRESSURE MONITORING IN GUIDING TIME OF TAKING MEDICINE FOR PATIENTS WITH ESSENTIAL HYPERTENSION
ZHANGBo,XIANGChangqing,YANGWeihua,ZHOUJingqun
(Department of Cardiology of Renhe Hospital of Chinese Three Gorges University, Yichang 443001, China)
ObjectiveTo assess the value of ambulatory blood pressure monitoring in guiding time of taking medicine for patients with mild to moderate essential hypertension.MethodsThe 48 patients in this study were evenly randomized to three groups as chronos medication, bedtime medication, and morning medication. A mutual exchange among the three groups was made in random after 4 weeks, and 8 weeks later, combined into one group. The blood pressure (BP) in the patients was monitored before adjusting their medications and 4,8 and 12 weeks after therapy.ResultsAfter drug administration, the average systolic blood pressure (ASBP), average diastolic blood pressure (ADBP) and average arterial blood pressure (AABP), in 24 hours, of patients in the three groups significantly improved (F=6.37-8.65,P<0.05). There were significant differences between chronos medication and morning medication groups in terms of nighttime ASBP, AABP, and ADBP(t=1.92-8.63,P<0.05), no significant differences were noted between the two groups in regard to high-risk period ASBP, ADBP and AABP (P>0.05), but BP control was better in morning medication group. Compared with the parameters before medication, the fall rate of nighttime BP in the three groups increased (t=1.98-7.34,P<0.05), and 24 h systolic blood pressure loading (SBPL), 24 h diastolic blood pressure loading (DBPL) and T/P ratio decreased (t=9.26-28.15,P<0.01). A comparison between the chronos medication group and the morning or bedtime medication group showed there were significant differences in T/P ratio and the fall rate of nighttime BP (t=2.86-6.48,P<0.05). There were no significant differences in patients with residual tablet counting in those taking medicine in different manners and different time (P>0.05).ConclusionFor patients with mild to moderate essential hypertension, their blood pressure can be significantly improved by taking the medicine at bedtime, or in the morning or chronos medication. Compared with medication at bedtime, both chronos medication and morning medication can markedly improve patient’s nighttime ASBP, AABP, high-risk ASBP, ADBP, and nighttime ADBP. Chronos medication can better control T/P radio and increase the drop rate of nighttime BP than that of the other two approaches. The present research indicates that, in 12 weeks, the patient compliance is uncorrelated with the approach and time of medication.
blood pressure monitoring; hypertension; method of taking medicine; treatment outcome
2014-06-28;
2015-01-26
三峡大学青年科学基金资助项目(KJ2010-A019)
张波(1981-),男,主治医师。
R544.1
A
1008-0341(2015)03-0306-04
