体外受精-胚胎移植后自然流产原因分析*
2015-05-05张丹谭丽赵冬梅
张丹 谭丽 赵冬梅
体外受精-胚胎移植(In vitro fertilization-embryo transfer,IVF-ET)技术是目前治疗不孕不育的重要手段,通过该技术能让许多的不孕夫妇成功受孕,但胚胎种植率低、妊娠后流产率高一直困扰着临床工作者。不断深入研究体外受精-胚胎移植(IVF-ET)周期中发生早期流产和晚期流产的原因,对其采取针对性的预防和干预有重要的临床价值。有研究文献报道IVF-ET的流产率为10%~20%,有些报道高达25%~60%[1-2]。因此本研究旨在对IVF-ET助孕妊娠后流产原因进行分析,为提高助孕成功率,有效降低流产率提供重要的临床依据。
1 资料与方法
1.1 一般资料 选取2011年1月-2012年12月在本院行IVF-ET助孕后成功妊娠的患者为研究对象。纳入标准:(1)临床妊娠患者;(2)排除因胎儿畸形引产的患者;(3)排除宫外孕的患者。其中流产患者96例,包括早期流产患者86例,为A组;晚期流产患者10例,为B组;持续妊娠28周以上及分娩患者389例,为C组。临床妊娠的诊断标准为移植30 d后行B超检查,宫腔内可见妊娠囊回声。
1.2 方法 所有患者进入IVF-ET治疗周期时,依据自身情况应用促性腺激素释放激素(GnRH-a)长方案或短方案降调节,于月经第3天应用促性腺激素(Gn)促排卵。使用阴道B超对患者进行卵泡监测,当≥2个主导卵泡直径达18 mm以上时,注射hCG 10 000 IU或艾泽250 μg,于注射后36~38 h行取卵术,48~72 h后行胚胎移植术。受精率=总受精卵数/(IVF获卵数+ICSI中MⅡ卵数)、卵裂率=总卵裂胚胎数/总受精卵数、优质胚胎率=总优质胚胎数/总卵裂胚胎数。依据卫生部颁发的人类辅助生殖技术规范要求选择受精方式,当患者年龄<35岁并且是第1次行IVFET治疗,ET 2个胚胎;≥35岁或2次以上IVF-ET治疗,则ET 3个胚胎。于ET后第14天抽血对β-hCG进行测定。ET后30 d B超检查确诊是否为临床妊娠,3胎妊娠必须进行减胎,双胎妊娠则依据患者病情选择性行减胎术。
1.3 统计学处理 使用SPSS 17.0统计软件进行分析,计量资料采用(±s)表示,比较采用t检验,计数资料采用 字2检验,以P<0.05为差异有统计学意义。
2 结果
2.1 三组患者基本情况比较 三组患者年龄、不孕年限、Gn总量、Gn天数、获卵数、移植胚胎数、移植日内膜厚度比较,A、B组患者年龄、移植胚胎数均高于C组,A、B组与C组比较差异有统计学意义(P<0.05),A组与B组间比较差异无统计学意义(P>0.05);A、B组患者获卵数、移植日内膜厚度明显低于C组,A、B组与C组比较差异有统计学意义(P<0.05),A组与B组比较差异无统计学意义(P>0.05),见表1。
2.2 三组患者受精、胚胎情况及受精方式比较 三组的受精率、卵裂率、优胚率及受精方式比较差异均无统计学意义(P>0.05),见表 2。
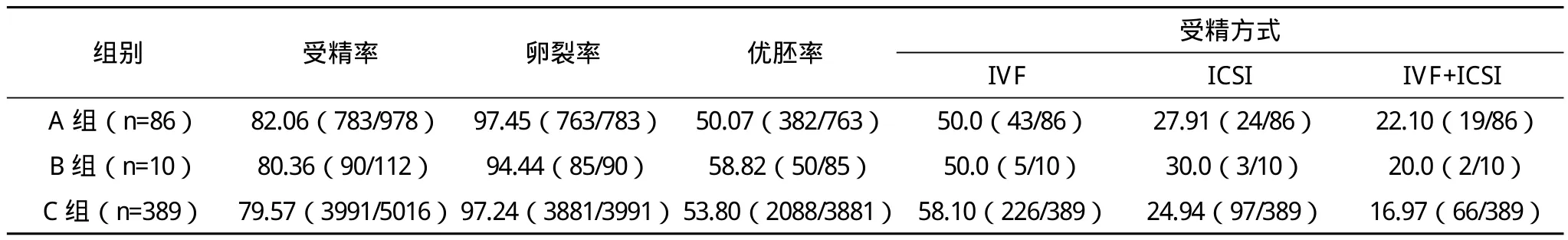
表2 三组患者受精率、卵裂率、优胚率及受精方式比较 %
2.3 三组患者的既往自然流产病史、多胎妊娠情况比较 A、B组的既往自然流产病史率明显高于C组,A、B组与C组比较差异有统计学意义(P<0.05),B组的既往自然流产病史率也明显高于A组,两组比较差异有统计学意义(P<0.05)。B组的多胎发生率明显高于其他两组,三组比较差异均有统计学意义(P<0.05),见表3。
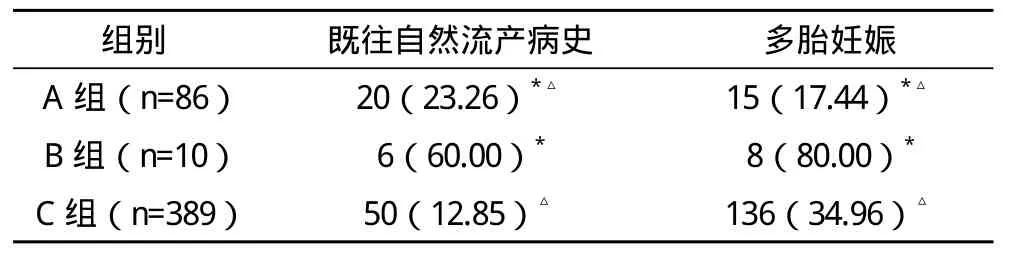
表3 三组患者的既往自然流产病史、多胎妊娠率比较 例(%)
3 讨论
自然流产是指妊娠不足28周、胎儿体质量不足1000 g而终止生长发育或脱离母体者;妊娠12周前终止者称为早期流产,妊娠12周至不足28周终止者称为晚期流产[3]。在自然受孕的人群中,确诊为临床妊娠者大约有10%~15%会发生自然流产。而对于在IVF-ET助孕后获得妊娠,发生自然流产的概率也是不同的。曾有文献[4-5]报道IVF-ET助孕后早期自然流产率约为13.8%~18.6%。本研究结果显示自然流产率为19.79%(96/485),其中早期自然流产率为17.73%(86/485),与文献[5]报道基本一致。
不孕的女性接受辅助生殖技术治疗,其最终的目的是成功妊娠并获得健康的活婴。目前许多研究发现流产率与女性患者的年龄密切相关,因而认为年龄可能是影响妊娠结局的重要因素之一。随着女性年龄增加,其卵巢中储备的卵母细胞数目不断减少,卵巢储备功能的下降会导致即使患者在促排卵过程中应用了较大剂量的Gn,但仍不能够得到满意数量的卵泡,从而无法获得较多的卵子,因而就难以产生足够数量的优质胚胎供患者移植和冷冻利用,因此接受体外受精胚胎移植助孕的患者,需根据不同的患者的年龄、储备、内分泌等情况制定个性化的促排方案[6]。另外,随着年龄增加,卵母细胞胞质内的过氧化反应增强,导致氧自由基增加,可损伤到细胞核DNA和线粒体DNA,致使能量供应物质(ATP)减少,减数分裂受到不同程度的负面影响。卵子染色体异常,使胚胎非整倍体危险性增加,就会导致临床妊娠率下降,自然流产率升高等不良妊娠结局的发生。而且随着年龄的增加,内膜接受性下降,这些对IVF-ET结局均产生负面影响[7]。有研究表明,20~29岁的妇女ART流产率为10.1%,40岁以后增加3倍[8]。有研究表明,既往有流产史者可增加下次妊娠流产率,且随着流产次数的增多而增加下次流产率[9-10]。对于有既往流产史的患者,自身可能存在易于导致流产的因素,因而增加了IVF-ET助孕后流产的风险。本研究显示,A组和B组患者年龄均高于C组,差异有统计学意义(P<0.05)。由于年龄的原因,A、B组患者获卵数、移植日内膜厚度明显低于C组,A、B组与C组比较差异有统计学意义(P<0.05),A组与B组比较差异无统计学意义(P>0.05)。A、B组患者移植胚胎数均高于C组,A、B组与C组比较差异有统计学意义(P<0.05)。以上说明随妇女年龄增加,获卵数减少,内膜容受能力下降,ART妊娠流产率增加,年龄是影响ART妊娠流产的重要因素之一。通过研究显示,A组86例中有既往自然流产史者20例,B组10例中有既往自然流产史者6例,明显高于C组,差异有统计学意义(P<0.05),提示在IVF-ET助孕时,有既往流产史的患者会增加发生再次流产的机会。
由于超促排卵药物的应用和2~3个胚胎移植入宫腔内,接受ART妊娠的患者多胎妊娠率较自然妊娠显著提高。多胎妊娠的发生,直接造成母婴并发症及围生儿病死率、流产率升高。胎儿数目越多,妊娠期越短,约50%的双胎和几乎全部的三胎妊娠均在37周前分娩,研究已经证实,随着胎数的增加,流产率上升,双胎的自然流产率是单胎的2~3倍,甚至更高[11]。目前已明确规定移植胚胎数目不超过3枚。单个胚胎的移植固然能确保多胎率的降低,但妊娠率也因此而降低。有研究显示,移植2枚胚胎可获得较高的妊娠率并可同时减低多胎的发生[12]。本研究显示10例B组晚期流产的患者中有8例是多胎妊娠,多胎率明显高于早期流产A组及C组,提示多胎妊娠与晚期流产有密切的联系。这8例多胎患者中有2例为单角子宫妊娠,其中1例两次助孕均双胎,第一次孕中期流产,故本次妊娠后给予双胎减胎术,得以足月分娩一孩。三胎妊娠后减为双胎患者,有3例发生孕中期宫口开,导致流产。由此可见,子宫畸形、宫颈机能不全、减胎术后都会使多胎妊娠患者发生晚期流产的风险增加。本研究显示多胎妊娠与晚期流产密切相关,选择性单胚胎移植可能是减少ART多胎妊娠风险的一种有效策略,从而降低晚期流产的发生。
[1]王瑛娥,王敏,吕杰强.体外受精—胚胎移植后自然流产原因探讨与预防措施[J].国际生殖健康/计划生育杂志,2011,30(2):115-118.
[2]庄广伦.必须重视辅助生殖技术可能风险的防治[J].国际生殖健康/计划生育杂志,2011,30(4):263-264.
[3]乐杰.妇产科学[M].第6版.北京:人民卫生出版社,2003:89-92.
[4] Veleva Z,Tiitinen A,Viska S,et al.High and low BMI in-crease the risk of miscarriage after IVF/ICSI and FET[J].HumReprod,2008,23(4):878-884.
[5] Farr S L,Schieve L A,Jamieson D J.Pregnancy loss among pregnancies conceived through assisted reproductive technology,United States,1999-2002[J].Am J Epidemiol,2007,165(12):1380-1388.
[6] Orvieto R,Nahum R,Zohav E,et al.GnRH-agonist ovulation trigger in patients undergoing controlled ovarian hyperstimulation for IVF with ultrashort flare GnRH-agonist combined with multidose GnRH-antagonist protocol[J].Gynecol Endocrinol,2013,29(1):51.
[7]李萍,丁露,沙艳伟,等.影响IVF-ET妊娠结局的相关因素分析[J].中国妇幼保健杂志,2013,28(14):2246-2248.
[8]Lim C E,Ho K K,Cheng N C,et al.Combined oestrogen and progesterone for prevening miscarriage[J].Cochrane Datebase Syst Rev,2013,25(9):1278-1279.
[9]曾琼芳,段金良,蒋元华,等.IVF/ICSI妊娠后早期流产相关因素分析[J].中国性科学,2013,22(2):37-39.
[10]祝丽琼,陈慧,杜碧君,等.血栓前状态标志物F1+2、TAT、AT-Ⅲ对早期复发性流产的预测价值[J].中山大学学报:医学科学版,2010,7(4):476-481.
[11]林萍.多胎妊娠流产、早产高危因素及预防对策[J].航空航天医学杂志,2012,23(5):530-532.
[12]唐永梅,牟联俊,徐丽湘,等.体外受精中移植胚胎数目与临床妊娠结局的关系[J].中国优生与遗传杂志,2012,20(1):96-97.
