体外受精胚胎移植助孕后双胎妊娠临床结果分析
2015-04-18刘羽陈磊姚丽
刘 羽 陈 磊 姚 丽
体外受精胚胎移植助孕后双胎妊娠临床结果分析
刘 羽 陈 磊 姚 丽
目的 探讨试管婴儿双胎与自然妊娠双胎的妊娠、分娩的风险及新生儿结局。方法 比较分析61例试管婴儿双胎与77例自然妊娠双胎母亲的一般情况、妊娠并发症、剖宫产情况及围产儿结局。结果 试管婴儿组产妇平均年龄为(30.72±4.10)岁,与自然受孕组相比,差异有统计学意义(P<0.05)。试管婴儿组高龄初产产妇比例高于自然受孕组,试管婴儿组的产次显著低于自然受孕组,差异有统计学意义(P<0.05)。两组产检完成率、孕次及瘢痕子宫的差异无统计学意义(P>0.05)。试管婴儿组单绒毛膜性双胎发生率显著低于自然受孕组,差异有统计学意义(P<0.05),其他产科并发症差异无统计学意义(P>0.05)。试管婴儿组孕妇的剖宫产率高于自然受孕组,差异有统计学意义(P<0.05)。两组产后出血量、产后出血、输血率及子宫切除率差异无统计学意义(P>0.05)。试管婴儿组婴儿平均孕龄、活胎比例、低体质量儿与极低体质量比例、新生儿窒息率及胎儿性别方面与自然受孕组相比,差异无统计学意义(P>0.05)。结论 与自然妊娠双胎相比,试管婴儿双胎妊娠并不增加孕妇的孕期及分娩的风险,且新生儿的出生结局亦无明显差异。
受精;体外;胚胎移植;多胎妊娠;妊娠结局
双胎妊娠属于高危妊娠之一,可对母婴健康带来明显危害。随着辅助生育技术的发展,临床通过体外受精-胚胎移植术(以下简称试管婴儿)成功妊娠和分娩的双胎妊娠比例越来越高,那么试管婴儿双胎与自然妊娠的双胎孕产妇特点、围产期并发症及围生儿结局风险是否一样,国内有不同的报道[1,2]。本文对安徽省妇幼保健院2013~2014年的双胎资料进行回顾性分析,将试管婴儿双胎与自然妊娠双胎的孕期、手术及新生儿情况进行比较分析,现报道如下。
1 对象与方法
1.1 研究对象 选择2013年1月至2014年12月在安徽省妇幼保健院定期产检并分娩的、孕周≥28周的双胎产妇共138 例。根据受孕方式的不同,分为试管婴儿组(61例)和自然妊娠组(77例)。
1.2 方法 回顾性分析两组孕妇的年龄、孕产次、产检完成率、孕龄、主要妊娠期并发症、分娩方式、产后出血、输血情况、新生儿出生情况、体质量等相关数据,并进行比较。
2 结果
2.1 产妇一般情况比较 试管婴儿组产妇平均年龄为(30.72±4.10)岁,自然受孕组平均年龄(28.21±5.30)岁,差异有统计学意义(P<0.05)。试管婴儿组的高龄初产产妇(年龄≥35 岁)比例高于自然受孕组,差异有统计学意义(P<0.05)。试管婴儿组的产次显著低于自然受孕组,差异有统计学意义(P<0.05)。两组产检完成率、孕次及瘢痕子宫比例差异无统计学意义(P>0.05)。见表1。
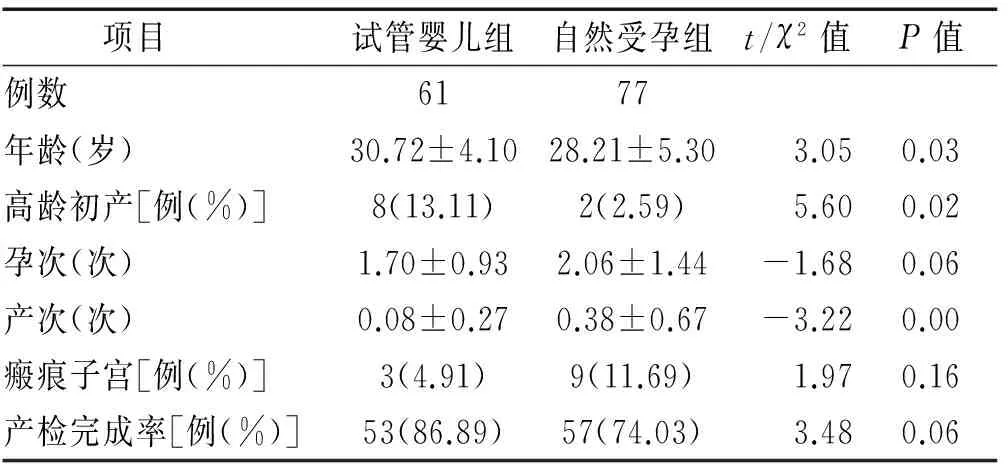
表1 两组双胎妊娠产妇一般情况比较
2.2 产妇妊娠并发症比较 试管婴儿组单绒毛膜性双胎发生率显著低于自然受孕组,差异有统计学意义(P<0.05)。两组双胎妊娠的其他产科并发症,如未足月胎膜早破、早产、子痫前期、妊娠期糖尿病、妊娠期肝内胆汁淤积症(intrahepatic cholestasis of pregnancy ICP)、前置胎盘、胎盘早剥的发生率差异无统计学意义(P>0.05)。见表2。

表2 两组双胎妊娠产妇妊娠并发症情况比较
2.3 分娩情况比较 试管婴儿组产妇的剖宫产率高于自然受孕组,差异有统计学意义(P<0.05)。两组中选择性手术的比例均超过了50.00%,试管婴儿组一胎一臀位占50.82%,自然受孕组双头位占55.84%,两组差异无统计学意义(P>0.05)。 两组产妇产后出血量、产后出血、输血率及子宫切除率的差异无统计学意义(P>0.05)。见表3。
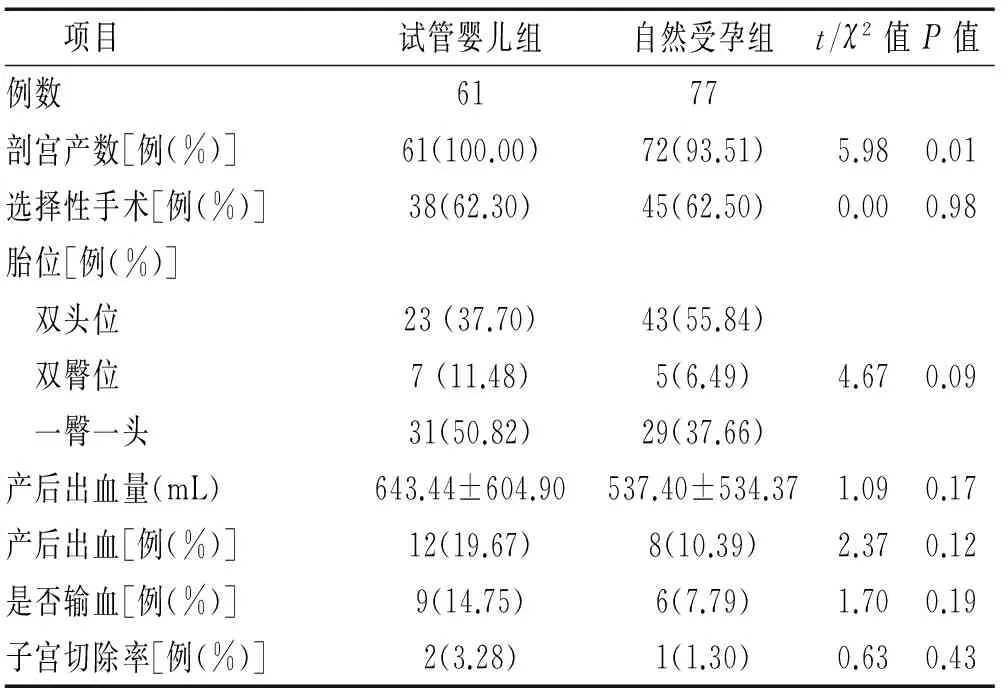
表3 两组双胎妊娠产妇分娩情况比较
2.4 新生儿结局比较 试管婴儿组婴儿平均孕龄(249.90±13.58)d, 自然受孕组平均(249.76±13.86)d, 差异无统计学意义(P>0.05)。两组双胎妊娠的活胎数、低体质量与极低体质量儿、新生儿窒息及胎儿性别进行比较,差异无统计学意义(P>0.05)。见表4。

表4 两组双胎妊娠新生儿结局比较
3 讨论
辅助生育技术无疑给不孕的妇女带来了福音,但多胎妊娠也随之上升,其中多数为双胎,Sunderam等[3]报道美国2011年通过辅助生育怀孕的胎儿,43%为双胎妊娠。随着辅助生育技术的日趋成熟及临床的广泛应用,辅助生育技术导致的双胎妊娠在临床明显增加,人们越来越多地关心这部分孕妇的孕期安全性及新生儿的结局。
3.1 产妇一般情况 接受试管婴儿的产妇均有一个相对较长时间的不孕史,从不孕的诊治到成功怀孕往往也经历比较长的周期,因此推断试管婴儿组平均年龄高于自然受孕组,本文结果证实了此推测,且高龄初产妇的比例在试管婴儿组亦更高。本文两组的孕次并无明显差别,但自然受孕组产次明显高于试管婴儿组,这可能由于有子女的不孕症妇女可能会放弃通过试管生育,因此试管婴儿组产次相对较低。试管婴儿组产捡完成率虽高于自然受孕组,但无统计学差异,说明由于双胎的高危性,无论何种怀孕方式的孕妇对孕期保健都较重视,与邓瑛等[4]报道不一致。
3.2 妊娠并发症 接受试管婴儿的孕妇受胚胎移植时,放入宫腔的速度,深度、植入胚胎的数量等因素的影响[5],增加了前置胎盘的风险,本文试管婴儿组发生前置胎盘的比例仅6.56%,与自然受孕组比较无明显升高。助孕技术诱发排卵时使用大量人绒毛膜促性腺激素可激活肾素-血管紧张素-醛固酮系统,且孕期的压力增大,增加子痫前期发病的风险[6]。但本文并未发现试管婴儿组子痫前期比例增加,可能与子痫前期复杂且不明确的病因有关,上诉因素可能并不会直接导致子痫前期。现多认为子痫前期与胎盘着床有关[7],试管婴儿胚胎由人工植入宫腔,是否会影响胎盘的着床,且双胎妊娠胎盘着床较单胎更为复杂,因此试管婴儿双胎妊娠中子痫前期的发病及影响值得大样本进一步的深入研究。
高龄、高龄初产是导致妊娠相关并发症的高危因素之一,虽然本文试管婴儿组平均年龄及高龄初产比例均高于自然受孕组,但孕母的妊娠并发症(未足月胎膜早破、早产、妊娠期糖尿病、ICP、胎盘早剥等)的发生率也没有因为辅助生育而有所增加。辅助生育技术并不增加产妇的孕期风险。可能因为本文样本量较小,需进一步研究试管婴儿与妊娠并发症的相关性。
3.3 分娩情况 本文试管婴儿组剖宫产率达到了100.00%,明显高于自然妊娠组,与国外报道一致[8]。主要因为行试管技术怀孕的孕妇因胎儿珍贵,不愿承担阴道分娩可能带来的风险,所以均选择行剖宫产。双胎妊娠产后出血的风险无疑是增加的,试管婴儿组和自然受孕组平均出血量均大于500 mL,由于欣母沛等药物预防性出血的应用,双胎的产后出血率明显降低,两组产后出血率分别为19.67%和10.39%,子宫切除分别仅2例及1例。通过辅助生育技术助孕是产后出血的高危因素[9],但本文试管婴儿组产后出血率虽略高,但无统计学差异,可能与样本量有关。本文结果提示辅助生育技术并不增加产妇的分娩风险。
3.4 新生儿结局 Sunderam等[3]指出试管单胎的早产率及新生儿低体质量率明显高于自然受孕单胎,本文试管婴儿组与自然受孕组相比新生儿孕龄、出体质量及出生时的评分均无明显差异,与Andrijasevic等[10]研究一致,说明试管婴儿双胎妊娠是安全的。单卵双胎新生儿风险明显高于双卵双胎[11],本文试管婴儿组单卵双胎比率明显低于自然受孕组,但新生儿的出生情况却无明显差异,可能由于单卵双胎产妇更注重孕期的营养、监护有关。
[1] Yang X, Li Y, Li C, et al.Current overview of pregnancy complications and live-birth outcome of assisted reproductive technology in mainland China[J].Fertil Steril, 2014,101(2): 385-391.
[2] 陈蔚琳,宋英娜,刘俊涛.自然妊娠和辅助生育技术妊娠双胎的母婴围产期预后[J].中国妇产科临床杂志,2011,12(3): 183-186.
[3] Sunderam S,Kissin DM,Crawford SB,et al.Assisted reproductive technology surveillance-United States, 2011[J].MMWR Surveill Summ,2014,63(10): 1-28.
[4] 邓瑛,王洁,刘大艳.辅助生育技术助孕双胎妊娠并发症及结局的临床分析[J].华中科技大学学报, 2014, 43(4): 459-464.
[5] Takemura Y,Osuga Y,Fujimoto A.Increased risk of placenta previa is associated with endometriosis and tubal factor infertility in assisted reproductive technology pregnancy [J].Gynecol Endocrinol,2013,29(2): 113-115.
[6] Thomopoulos C,Tsioufis C,Michalopoulou H,et al.Assisted reproductive technology and pregnancy-related hypertensive complications: a systematic review[J].J Hum Hypertens, 2013,27(3): 148-157.
[7] Walker CK,Krakowiak P,Baker A,et al.Preeclampsia, placental insufficiency, and autism spectrum disorder or developmental delay[J].JAMA Pediatr,2015,169(2):154-162.
[8] Bamberg C,Fotopoulou C,Neissner P,et al.Maternal characteristics and twin gestation outcomes over 10 years: impact of conception methods[J].Fertil Steril,2012,98(1): 95-101.
[9] Carassou-Maillan A,Pouly JL,Mulliez A,et al.Adverse pregnancy outcomes after assisted reproduction technology in women with endometriosis[J].Gynecol Obstet Fertil,2014, 42(4): 210-215.
[10]Andrijasevic S,Dotlic J,Aksam S,et al.Impact of conception method on twin pregnancy course and outcome[J].Geburtshilfe Frauenheilkd,2014,74(10): 933-939.
[11]李雪蕾,李昌安,穆仲平.彩色多普勒超声诊断双胎反向动脉灌注序列征[J].安徽医学,2012,33(6):732-733.
(2015-05-06 收稿 2015-07-14修回)
Clinical analysis on twin pregnancy outcome after in vitro fertilization and embryo transfer
LiuYu,ChenLei,YaoLi
DepartmentofObstetricsandGynecology,MaternalandChildCareHospitalofAnhuiProvince,Hefei230001,China
Objective To evaluate the pregnancy course and neonatal outcomes from the women, which got twin pregnant as a result of in vitro fertilization and embryo transfer(IVF-ET) procedures and natural conception. Methods Retrospective analysis was conducted in 61 cases of IVF twins and 77 cases of natural pregnancy, in terms of the mother of twins in general, pregnancy complications situation and perinatal outcomes. Results The average age of mothers in IVF group was (30.72±4.10)years, which was greater than natural conception group, and there was higher proportion of elderly primiparous pregnant in IVF group than in natural conception group (P<0.05). Parity was significantly lower in IVF group than in natural conception group (P<0.05). Prenatal care completion rate and whether the uterine scar pregnancies showed no statistical significance in two groups(P>0.05). Monochorionic twins was significantly lower in IVF group than in natural conception group (P<0.05), and there were no statistically significant difference in other obstetric complications(P>0.05). Cesarean section rate in IVF group was higher than in natural conception group (P<0.05), while postpartum hemorrhage, whether postpartum hemorrhage, transfusion rate and hysterectomy rate showed no significant difference in two groups(P>0.05). Mean gestational age, rate of live births, proportions of low birth weight and very low birth weight children, neonatal asphyxia and fetal gender aspects were not statistically different in two groups(P>0.05). Conclusion Compared with natural pregnancy twins, IVF twin pregnancy does not increase the risk of pregnancy and delivery and has no significant effect on the neonatal birth outcomes.
Fertilization;In vitro;Embryo transfer;Multiple pregnancy;Pregnancy outcome
230001 合肥 安徽省妇幼保健院妇产科
10.3969/j.issn.1000-0399.2015.09.012
