早期原发性闭角型青光眼应用激光虹膜切除术治疗的效果研究*
2015-04-12郑策
郑策
原发性闭角型青光眼(Primary angle closure glaucoma,PACG)属于临床常见疾病,我国患病率较高,而且极易致盲,早期及时发现、确诊及治疗,是预防致盲的关键[1]。激光(周边)虹膜切除术(LPI)简单、安全,成为近几年临床治疗PACG常用手术[2]。为了进一步探讨激光虹膜切除术治疗早期原发性闭角型青光眼患者的临床效果,本院实施了研究,现报告如下。
1 资料与方法
1.1 一般资料 本次研究共计入选对象80例(96眼),全部为本院接诊的早期原发性闭角型青光眼患者,入选时间为2013年3月-2015年5月。所有患者入院后确诊,签署知情同意书愿意配合本次研究,之前均未接受手术或激光治疗。80例患者中男36例、女44例;年龄48~69岁,平均(58.4±2.1)岁;术前眼压均值为(19.63±2.41)mm Hg。
1.2 方法 本次研究所有患者均采取激光虹膜切除术治疗,具体操作步骤与措施如下:(1)术前常规检查:术前需停用降眼压眼液3 d,并对眼压、视力、前房角镜、瞳孔直径及UBM进行检查。(2)术前用药:术前采取1%匹罗卡品眼液点眼处理,10 min/次,连续处理3~5次,促使瞳孔尽量缩小;同时予以0.5%噻吗心胺眼液、双氯芬酸钠眼液处理,于术前1小时各点眼1次。(3)LPI:选取2时位或10时位周边虹膜,采取Q开关Nd:YAG激光机处理,激光能量初始为3 mJ单脉冲试起,之后增加到可击穿虹膜为止,而虹膜的切口直径≥0.5 mm,虹膜激光击孔部位通常选择上方10∶00-2∶00中的周边虹膜部位,如鼻上或者颞下象限,尽量避开正上方,若有老年环,则适当往中心区移动,选取虹膜隐窝底部及基质薄弱的淡色素区或萎缩区。先利用532倍频率YAG激光,能量控制在0.8~1.2 W,曝光时间设定为0.2 s,脉冲次数为20~30次,光斑直径则控制为50~100 μm,分别对周边虹膜基质层实施分层击射,当虹膜略微凹陷或变薄变平后则改用Q开关Nd:YAG激光将变薄虹膜组织击穿,能量在2.5~4.0 mJ,击穿直径则应≥0.2 mm;若可见房水从后房经虹膜击孔进入前房,而前房立即加深,则视为击透。术后应监测眼压1 h/次,共计监测4次。术后采取吲哚美辛常规口服25 mg/次,3次/d,并口服乙酰唑胺0.25 g/次,2次/d,以及采取妥布霉素地塞米松与毛果芸香碱眼液滴眼,时间为5~7 d。
1.3 观察指标 总结分析临床效果、并发症发生情况,并对比分析术前、术后周边前房深度、角膜内皮细胞计数等。其中前房深度采取Von Herick裂隙灯法测量,而周边前房深度采取角膜厚度(CT)表示;角膜内皮细胞计数则采取TOPCONSP2000P角膜内皮细胞计进行处理[3]。
1.4 统计学处理 使用统计学软件SPSS 18.0进行处理,计量资料采用(±s)表示,比较采用t检验,计数资料采用字2检验,以P<0.05为差异有统计学意义。
2 结果
2.1 眼压变化情况 所有患者虹膜均1次透切成功,无虹膜击孔闭合发生,术前眼压均值(19.63±2.41)mm Hg,术后1 h有升高趋势为(25.38±2.68)mm Hg,术后3 h逐渐下降至(19.38±3.66)mm Hg,术后2周则逐渐趋于稳定。但术后2~3 h 14眼有眼压升高,而随访1年后依旧有8眼高于21 mm Hg,需进一步实施治疗,均采取小梁切除术处理。2.2 术前术后周边前房深度比较 术后周边前房深度有明显加深,与术前比较差异有统计学意义(P<0.05),见表1。
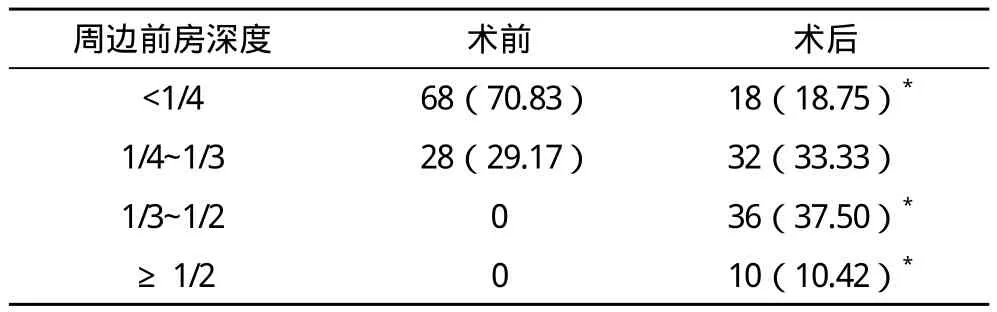
表1 本组96眼患者术前、术后周边前房深度比较 眼(%)
2.3 角膜内皮细胞计数 术后角膜内皮细胞计数为(2288.14±394.01)个/mm2,术前则为(2338.19±362.54)个/mm2,术后角膜内皮细胞计数与术前比较差异无统计学意义(P>0.05)。
2.4 术后并发症情况 术后发生并发症5例,包括一过性眼压升高3例,以及眼内出血、角膜损伤各1例。
3 讨论
原发性闭角型青光眼属于常见眼科疾病,根据传统分类可分为急性与慢性两类,但两者前房结构相似,为此仅仅依靠眼压与前房角镜检查,早期诊断准确度不高,难以区分开两者。原发性闭角型青光眼发病机制主要在于三个方面,其一为相对性瞳孔阻滞,其二为虹膜因素,其三为晶状体因素[4]。在这三个因素中,欧美患者多以瞳孔阻滞为主,国内患者则除了含有瞳孔阻滞外,其余两个因素也通常并存,为此病情更严重,但及时解除相对性瞳孔阻滞依旧是治疗本病最为重要的环节。从近几年临床研究来看,激光虹膜周边切除术对急性患者临床前期、前驱期及间歇期均有比较良好的效果,但对慢性患者则疗效不佳。
本院针对接诊的80例(96眼)早期原发性闭角型青光眼患者进行回顾性分析,均采取激光虹膜周边切除术治疗。结果显示所有患者虹膜均可1次性透切成功,同时无明显虹膜击孔闭合出现,从术前术后眼压对比来看,在术后1 h有略微升高,之后逐渐下降并趋于稳定,尽管术后2~3 h有14眼眼压明显升高,随访时依旧有8眼高于21 mm Hg,但及时予以处理后均缓解。术后仅有5例患者发生并发症,包括各自1例眼内出血与角膜损伤,以及3例一过性眼压升高,但均无严重威胁。术后周边前房深度有明显加深,从研究结果来看,术前前房深度<1/4有68眼,1/4~1/3有28眼,但术后前者有18眼,后者有32眼,术后前房深度<1/4明显减少;术前无前房深度>1/3者,但术后有46眼,可见术后前房深度>1/3者显著多于术前,术前、术后比较差异均有统计学意义(P<0.05)。此外,术前角膜内皮细胞计数为(2338.19±362.54)个 /mm2,术后则为(2288.14±394.01)个/mm2,尽管术后有一定减少,但差异无统计学意义(P>0.05)。
从以往LPI临床治疗来看,可采取的激光主要有两种,其一为氩离子激光,其二为Nd:YAG激光,前者优势在于术中出血少,但存在所需能量大及远期并发症较多等缺点,而后者虽然术中出血量较多,但采取积极的措施处理可降低术中出血量,而且该激光可提高手术成功率,加上所用的能量更低,术后并发症发生率也更少,故而成为原发性闭角型青光眼主要选取的激光类型,而本院也采取的是Nd:YAG激光。在原发性闭角型青光眼患者中实施激光虹膜切除术,可沟通前后房,在瞳孔阻滞引发的闭角型青光眼中应用效果最为显著,而且可起到预防青光眼急性发作的效果。Nd:YAG激光的波长为1064 nm,属于不可见的红外光,作用在靶组织后会产生电离反应,从而生成等离子体,之后借助其迅速膨胀,产生震荡冲击波,对靶组织进行切割,但不会产生热,也无凝固作用[5]。
综上,早期PACG患者采取激光虹膜切除术治疗可取得不错的效果,并发症少,值得借鉴。
[1]张海涛,杨华,徐英英,等.原发性闭角型青光眼单侧急性发作对侧眼激光虹膜周边切除术后随访研究[J].中华实验眼科杂志,2011,29(7):651-655.
[2]常新奇,孟海林.激光周边虹膜成形术治疗周边虹膜切除术后的原发性闭角型青光眼[J].中国实用眼科杂志,2012,30(10):1147-1150.
[3]张美,高和香.Nd:YAG激光虹膜切除术治疗原发性闭角型青光眼[J].当代医学:学术版,2007,1(11):88-89.
[4]周常波,钱定国,汪冬,等.532激光周边虹膜成形术治疗周边虹膜切除术后无效的原发性闭角型青光眼的临床研究[J].实用医学杂志,2010,39(10):1855-1856.
[5]李松峰,常海敏.前房穿刺术联合激光周边虹膜切除术治疗急性原发性闭角型青光眼[J].眼科新进展,2013,33(6):568-570.
