腹腔镜下脾切除术56例分析
2015-03-10高军业臧金锋杨兴业周红兵
袁 寅 高军业 臧金锋 张 驰 杨兴业 周红兵 陈 曦
(江苏省泰州市人民医院肝胆外科,泰州 225300)
·经验交流·
腹腔镜下脾切除术56例分析
袁 寅 高军业*臧金锋 张 驰 杨兴业 周红兵 陈 曦
(江苏省泰州市人民医院肝胆外科,泰州 225300)
目的 探讨腹腔镜下脾切除术的临床应用价值。 方法 2012年8月~2013年12月完成56例腹腔镜下脾切除术。右侧垫高45°体位。常规四孔法入路,分离脾周围韧带,切割闭合或Hem-o-lok加钛夹结扎脾门血管,穿刺孔扩大成小切口取出标本;手助式腹腔镜三孔法,上腹正中取一切口置入左手,余方法同前。 结果 1例因术中合并肝癌,镜下处理困难,中转开腹行肝部分切除联合脾切除术,手术时间215 min,出血520 ml。48例腹腔镜脾切除术(laparoscopic splenectomy, LS)手术时间90~160 min,(105±15) min;术中出血40~550 ml,(90±38) ml;引流管拔除时间术后4~12 d,(4.2±1.6) d;住院5~15 d,(5.7±2.1) d。7例手助腹腔镜下脾切除术(hand assisted laparoscopic splenectomy, HALS)手术时间80~140 min,(95±20) min;术中出血200~600 ml,(110±91) ml;引流管拔除时间术后2~6 d,(3.6±1.3) d;住院4~8 d,(4.8±1.5) d。1例术后门静脉血栓,1例术后轻度胰漏,对症处理后好转出院。56例随访6个月,无死亡,无术后肝功能衰竭、感染等。 结论 腹腔镜下脾切除术操作简便,在手术技术熟练的情况下能安全有效的适用于各种脾脏疾病。
腹腔镜脾切除术; 手助腹腔镜脾切除术
我国腹腔镜脾切除术(laparoscopic splenectomy, LS)的开展始于1994年,相对于传统的开腹脾切除术具有创伤小、恢复快等优点,目前已得到广泛应用。LS分为完全腹腔镜脾切除术和手助腹腔镜脾切除术(hand assisted laparoscopic splenectomy, HALS),本文回顾性分析我科2012年8月~2013年12月56例LS和HALS的临床资料,报道如下。
1 临床资料与方法
1.1 一般资料
本组56例,男24例,女32例。年龄18~71岁,平均37.2岁。术前诊断特发性血小板减少性紫癜(idiopathic thrombocytopenic purpura, ITP)27例:主要表现为血小板减少而导致的出血倾向,如自发性瘀点、瘀斑,牙龈、黏膜出血,女性病人月经过多、经期延长,外伤后出血不止等;肝硬化脾功能亢进(脾亢)9例:术前常规上消化道造影均未提示食管静脉曲张,均无消化道出血病史;血吸虫肝硬化失代偿2例;以贫血为主要症状的自身免疫性溶血性贫血4例;原因未明巨脾(血小板减少症)3例;无症状体检发现脾占位性病变2例;干燥综合征2例;慢性髓细胞白血病2例;Evans综合征、系统性红斑狼疮、淋巴瘤、多发性骨髓瘤、遗传性球型红细胞增多症各1例,均为内科治疗效果欠佳或出血、反复感染等脾亢并发症决定行手术治疗。术前彩色多普勒超声检查脾脏长径平均5.6 cm(11.6~25.1 cm),巨脾7例。血小板(6~80)×109/L,平均35.4×109/L,其中2例脾占位血小板分别是80×109/L,76×109/L;白细胞(0.6~8.5)×109/L。31例肋下及脾,9例脐水平以下及脾。
病例选择标准[1]:药物不耐受、疗效差,出血或反复感染的脾脏功能亢进或脾占位,其中肝硬化门静脉高压患者均无食管胃底静脉曲张和消化道出血病史,单纯行脾切除术;无上腹部手术史;无全麻禁忌证;肝功能Child-Pugh 分级A、B级;患者和家属同意行腹腔镜手术。
1.2 方法
1.2.1 围手术期处理 术前全面评估全身情况,肝功能力争控制在Child-Pugh A级。术前血小板<30×109/L的患者输血小板或丙种球蛋白;白细胞<4×109/L患者尽量使用药物恢复。术前一天口服肾上腺皮质激素,术后逐渐减量。保持患者良好围手术期心态。术前置胃管;一般不使用抗生素预防感染。术后出院前常规彩色多普勒复查脾静脉、门静脉情况及腹腔积液。血小板>300×109/L的患者口服阿司匹林预防栓塞,>800×109/L时使用低分子肝素预防栓塞。
1.2.2 手术方法
LS(一般选择术前影像学评估脾脏长径<20 cm的患者):气管插管全身麻醉。仰卧,取头高足低,右侧倾斜45°卧位。常规消毒铺巾,主刀站于患者右上方。闭合或开放法建立人工气腹,脐下置入10 mm trocar作为观察孔,剑突与脐连线的中点置入10 mm trocar作为主操作孔,肋缘下距主操作孔3 cm处置入5 mm trocar作为第一副操作孔,腋前线脐下3 cm处置入5 mm trocar作为第二副操作孔。首先,探查脾门、胃结肠韧带附近的脾蒂或大网膜上有无副脾,然后超声刀按由下向上的顺序处理脾结肠韧带、脾肾韧带、脾胃韧带及脾膈韧带。Endo-Cutter切割闭合器离断或Hem-o-lok加钛夹分支处理脾蒂。将切除的脾脏放入标本袋并拖至主操作孔处,扩大戳孔至2 cm,袋内碎脾后取出,视术中创面大小决定脾窝是否留置硅胶管引流:术中粘连少,分离创面较小,常规不放置引流;术中脾脏与周围组织粘连较重,分离创面大常规放置引流。
HALS(选择术前影像学评估脾脏长径>20 cm的患者):气管插管全身麻醉。仰卧,取头高足低,右侧倾斜45°卧位。常规消毒铺巾,主刀站于患者右上方。上腹部正中剑突下做5 cm切口,逐层入腹,操作者左手由切口置入腹腔辅助操作;在脐与左锁骨中线与左肋缘的交点连线的中点置入10 mm trocar作为观察孔;平脐与左锁骨中线的交点置入10 mm trocar作为主操作孔;左肋缘下与腋中线交点置入5 mm trocar作为副操作孔。将脾脏下极抬起,用超声刀依次处理脾结肠韧带、脾肾韧带,将胃大弯牵向右侧,分钳离断胃脾韧带,直至脾膈韧带;解剖脾蒂,游离脾动、静脉,近端塑料夹夹闭,离断。完全切除脾脏,创面止血。将游离脾脏放入标本袋中,捣碎后由辅助切口中取出。整个过程中无蓝碟或袖套辅助。
2 结果
1例因术中合并肝癌,镜下处理困难,中转开腹行肝部分切除联合脾切除术,手术时间215 min,出血520 ml。7例巨脾均成功施行HALS,其余48例均成功完成LS,术中发现副脾3例,予以切除。2种术式的术中、术后情况见表1。术后6 h后进食半流质,12 h下床活动。术中7例输血(LS 3例,HALS 4例),输血150~450 ml,平均300 ml。54例术前脾亢中,术后1 d血小板升至正常41例(包括2例脾占位),术后3 d升至正常45例,术后1周全部患者血小板升至正常。1例HALS术后10 d并发门静脉血栓再次入院,低分子肝素、阿司匹林溶栓治疗后改善出院;1例LS术后轻度胰漏,行引流、抑酶等内科对症处理后好转出院,无其他相关并发症。56例随访6个月,无出院死亡,无术后肝功能衰竭、感染等。
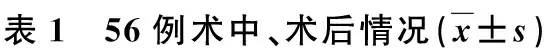

术式手术时间(min)术中出血量(ml)术后引流管拔除时间(d)术后住院时间(d)HALS(n=7)95±20110±913.6±1.34.8±1.5LS(n=48)105±1590±384.2±1.65.7±2.1
3 讨论
目前,国内外关于开腹脾脏切除术与LS的前瞻性随机对照研究较少,但基本统一的观点认为LS技术已经成熟。快速康复外科的概念逐渐被外科医生认识并接受,在脾脏手术病人的术前准备中我们学习并采用这一概念,为患者术前做好准备。目前,LS的手术适应证以血液疾病为主,大规模临床统计研究认为ITP和血栓性血小板减少性紫癜(thrombotic thrombocytopenia purpura, TTP)仍为LS的主要适应证[2]。本组ITP占48.2%(27/56),另外,一些不明原因的巨脾、血小板减少症也列入手术适应证。相信随着手术技术的日益成熟,LS将成为越来越多的复杂脾脏疾病的标准手术方式。在重视围手术期管理上,本组患者术前常规行营养调整、心理安抚、应用激素、升白细胞等。尽管有报道认为术前患者血小板水平不需调整且对手术及术后无明显风险[3],我们认为将血小板提升至30×109/L以上作为常规术前准备,可减少术中术后出血量。
术中出血量是腹腔镜手术一个重要的临床参数,直接影响手术视野、术中输血量、手术时间甚至中转开腹的可能,大部分临床医师认为LS的出血量和需要输血量明显低于传统开腹手术[4,5]。本组LS出血量平均90 ml,HALS平均110 ml。部分巨脾中我们采用HALS,这有利于巨脾脾周各处韧带、血管及脾蒂血管的处理,已有多项研究[6~8]证明HALS对于巨脾患者的手术时间、术中出血量、术后并发症及住院时间优于LS和传统开腹脾脏切除术,本组结果表明HALS治疗巨脾对患者的优势是肯定的,7例无一例发生术后并发症。
由于LS创伤小、手术及麻醉时间缩短,术后我们鼓励患者早期进食,常规术后6 h进食半流质,12 h后鼓励适度下床活动;术后给予肾上腺皮质激素口服。LS术后主要并发症为胰漏、出血、静脉血栓、肺栓塞及感染,本组术后第2天我们常规复查腹部及门静脉、脾血管彩超,因患者均为成年,不常规使用抗生素预防感染;门静脉血栓1例、轻度胰漏1例,均内科保守治疗后好转出院。
对于外科医师来说,在经过严格的腹腔镜手术训练并累积腹腔镜手术经验后,LS是安全、有效的,广泛应用于各类脾脏疾病,相信随着手术技术的不断发展及快速康复外科概念的普及,未来的LS将被越来越多的外科医师接受并推广。
1 王大民,李冰芳,刘 利.腹腔镜脾切除术(附53例报告).中国微创外科杂志,2013,13(5):464-465.
2 Slater BJ, Chan FP, Davis K, et a1.Institutional experience with laparoscopic partial splenectomy for hereditary spherocytosis. J Pediatr Surg,2010,45(8):1682-1686.
3 Fisichella PM, Woog YM, Pappas SG, et al. Laparoscopic splenectomy: perioprative management, surgical technique, and results. J Gastrointest Surg,2014,18(2):404-410.
4 Vecchio R, Cacciola E, Lipari G, et al. Laparoscopic splenectomy reduces the need for platelet transfusion in patients with idiopathic thrombocytopenic purpura. JSLS,2005,9(4):415-418.
5 Weiss CA 3rd, Kavic SM, Adrales GL, et al. Laparoscopic splenectomy: what barriers remain? Surg Innov,2005,12(1):23-29.
6 Pietrabissa A, Morelli L, Peri A, et al. Laparoscopic treatment of splenomegaly: a case for hand-assisted laparoscopic surgery. Arch Surg,2011,146(7):818-823.
7 Kaban GK, Czerniach DR, Cohen R, et al. Hand-assisted laparoscopic splenectomy in the setting of splenomegaly. Surg Endosc,2004,18(9):1340-1343.
8 Rosen M, Brody F, Walsh RM, et al. Hand-assisted laparoscopic splenectomy vs. conventional laparoscopic splenectomy in cases of splenomegaly. Arch Surg,2002,137(12):1348-1352.
(修回日期:2014-08-20)
(责任编辑:李贺琼)
Laparoscopic Splenectomy: Analysis of 56 Cases
YuanYin,GaoJunye,ZangJinfeng,etal.
DepartmentofHepatobiliarySurgery,TaizhouPeople’sHospital,Taizhou225300,China
GaoJunye,E-mail:gjy1215@tom.com
Objective To evaluate the clinical value of laparoscopic splenectomy. Methods Clinical data of 56 patients who had undergone laparoscopic splenectomy between August 2012 and December 2013 were analyzed. The patients were placed at an elevated 45° to the right position. By using conventional four-trocar method, the ligaments around the spleen were separated, cut, and closed, or the splenic vascular vessels were ligated with Hem-o-lok, and then one of puncture holes was expended into a small incision to extract the specimen. By using hand-assisted laparoscopic approach, three-trocar method was utilized with introduction of left hand through a 5 cm abdominal incision. Results There was 1 case of conversion to open surgery because of hepatocellular carcinoma found in operation, which was given partial hepatectomy combined with splenectomy, with an operation time of 215 min and a blood loss of 520 ml. There were 48 cases of laparoscopic splenectomy. The operation time was 90-160 min (105±15 min), the intraoperative blood loss was 40-550 ml (90±38 ml),the length of hospital stay was 5-15 d (mean, 5.7 d), and drainage time was 4-12 d (4.2±1.6 d). There were 7 cases of hand assisted laparoscopic splenectomy. The length of hospital stay was 4-8 d (mean, 4.8 d), the operation time was 80-140 min (95±20 min), the intraoperative blood loss was 200-600 ml (110±91 ml), and the drainage time after surgery was 2-6 d (3.6±1.3 d). There were 1 case of postoperative portal vein thrombosis and 1 case of mild pancreatic leakage, all of which were cured after symptomatic treatment. Follow-up examinations in 56 cases for 6 months found no hospital deaths and no postoperative liver failure or infection. Conclusion Laparoscopic splenectomy is suitable for a variety of spleen diseases.
Laparoscopic splenectomy; Hand assisted laparoscopic splenectomy
R657.6
B
1009-6604(2015)02-0167-03
10.3969/j.issn.1009-6604.2015.02.021
2014-03-18)
*通讯作者,E-mail:gjy1215@tom.com
