腹腔镜与传统结直肠癌根治术的临床对比研究
2015-02-23李天舒,蒋海弦,张飞功等
腹腔镜与传统结直肠癌根治术的临床对比研究
李天舒1, 蒋海弦2, 张飞功2, 杨振浩3
(1. 上海市闸北区北站医院 外科, 上海, 200070; 上海市闸北区中心医院 2. 外三科, 3. 外一科, 上海, 200070)
关键词:腹腔镜; 开腹; 结直肠癌根治术; 免疫功能
结直肠癌发病率逐年上升,仅次于胃癌和食道癌,是临床最常见的消化道恶性肿瘤之一。有研究认为,近年结直肠癌发病年龄出现老龄化趋势,50岁以下患者发病率<20%, 多发于60~70岁老人[1]。传统根治术多采用开腹手术,但此手术对患者伤害大,术后恢复慢,且易发生并发症[2]。本研究通过比较腹腔镜与传统结直肠癌根治术临床疗效,更加肯定了腹腔镜手术在结直肠癌根治术中的优势和良好疗效,总结如下。
1资料与方法
1.1 一般资料
选择2010年1月—2013年1月行结直肠癌根治术的患者73例,术前行直肠镜、活检、纤维结肠镜检及X线平片检查确诊。其中,男52例,女21例;年龄28~81岁,平均(61.4±11.5)岁,肿瘤下缘距离齿线距离2.4~12.0 cm, 平均(8.4±4.5) cm; 肿瘤部位:横结肠5例,升结肠22例,降结肠23例,乙状结肠19例,直肠4例;病理分期:A期22例,B期36例,C期15例。按手术方法,将同一手术组完成的腹腔镜结直肠癌根治术39例为A组,开腹结直肠癌根治术34例为B组。排除标准:合并急性肠梗阻、消化道大出血、穿孔及姑息性切除、既往有肝脏转移灶及腹部手术史者等。签署知情同意书。2组患者性别、年龄、病理分期、肿瘤部位等一般资料比较差异无统计学意义(P>0.05), 具有可比性。
1.2 方法
术前所有患者控制血糖、血压等在手术可耐受范围内。术前2 d给予甲硝唑和庆大霉素,术前1 d准备肠道泻药,控制饮食,术前30 min注射抗生素,常规备皮及清洁灌肠,气管插管,全麻。A组行腹腔镜下四孔法结直肠癌根除术[3], 根据肿瘤部位选择合适的手术体位,头部抬高致20°~30°, 穿刺脐孔,建立气腹,压力保持在15 mmHg。B组采用传统开腹结直肠根治术,行左旁正中切口,包括横结肠切除、左右半结肠切除、Miles、Dixon及乙状结肠切除术等。术后常规抗生素,持续胃肠减压,至恢复胃肠功能。
1.3 观察指标
术中指标:切口长度、手术时间、术中出血量、清扫的淋巴结个数及肿瘤大小;术后指标:尿管留置时间、早期下床活动时间、肛门排气时间、引流管留置时间、住院时间;术前1 d, 术后1、3、7 d免疫功能指标变化情况,包括T细胞CD3+、CD4+和CD8+细胞比例;比较2组治疗后并发症总发生率。
2结果
2.1 2组患者术中观察指标比较
A组切口长度、术中出血量明显低于B组(P<0.01),手术时间显著长于B组(P<0.01); 2组清扫淋巴结个数和肿瘤大小差异无统计学意义(P>0.05),见表1。
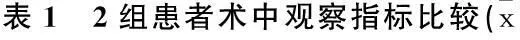
±s)
与B组比较, **P<0.01。
2.2 2组患者术后观察指标比较
A组肛门尿管留置时间、下床活动时间、肛门排气时间、住院时间均显著短于B组(P<0.01)。2组引流管留置时间差异无统计学意义(P>0.05), 见表2。
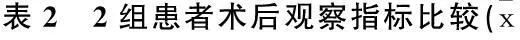
±s) d
与B组比较,**P<0.01。
2.3 2组患者手术前后各时间点免疫功能变化
与术前1 d比较,2组患者T细胞CD3+、CD4+和CD8+水平均明显下降,A组下降幅度小于B组(P<0.01); 术后3 d, 2组患者T细胞CD3+、CD4+和CD8+均有回升,A组上升幅度高于B组(P<0.01); 术后7 d,A组患者T细胞CD3+、CD4+和CD8+恢复至正常水平,与B组比较,差异具有统计学意义(P<0.01), 见表3。

±s) %
与术前1 d比较,**P<0.01; 与B组比较, ##P<0.01。
2.4 2组患者术后并发症总发生率比较
A组并发症为肠粘连1例、肺部感染1例,总发生率为5.1%; B组切口感染2例、性功能障碍2例、肠粘连2例、肺部感染2例、吻合口瘘1例,总发生率为26.5%。2组总发生率比较,差异具有统计学意义(P<0.05)。
3讨论
结直肠癌是常见的消化道恶性肿瘤,对人类健康和生命存在极大的危害,严重影响人类社会的进步和发展。有研究[4]报道,大肠癌在西方发达国家的发病率占第2位,仅次于肺癌,而结直肠癌的发病率占恶性肿瘤的第3位。研究[5]发现,结直肠癌最常见的发病部位是直肠,高达55.0%。结直肠癌手术根治术已得到大量临床医师的认可,也是根治结直肠癌最简单有效的方法[6-7]。传统开腹手术不利于术后恢复,住院时间长,并发症多,给患者身心带来极大危害[8]。
本研究结果显示,观察组术中出血量、切口长度显著低于对照组,术后肛门排气时间、早期下床活动时间、尿管留置时间、住院时间明显短于对照组,与报道结果一致[9-10]。术后观察组并发症总发生率明显低于对照组,表明腹腔镜结直肠癌根治术的安全性高于传统根治术。有研究[11-12]报道,与传统开腹术比较,腹腔镜下结直肠癌根治术后3、5 d T细胞CD3+、CD4+和CD8+活性与术后1 d相比,有明显上升,且在术后7 d基本恢复正常,与本研究结果一致。
参考文献
[1]曹其彬. 腹腔镜与开腹结直肠癌手术对机体免疫功能的比较[J]. 中国普通外科杂志, 2006, 15(8): 145.
[2]Tan KY, Konishi F.Long-term results of laparoscopic colorectal cancer resection: current knowledge and what remains unclear[J]. Surg Today, 2010, 40(2): 97.
[3]中华医学会外科学分会腹腔镜与内镜外科学组, 中国抗癌协会大肠癌专业委员会腹腔镜外科学组. 腹腔镜结直肠癌根治手术操作指南(2008版)[J]. 中华胃肠外科杂志, 2009, 12(3): 310.
[4]赖少清, 鞠风环, 王贵齐. 2004~2008年704例大肠癌临床流行特征[J]. 中国肿瘤, 2010, 19(2): 111.
[5]Lee J W, Kim J W, Kim N K. Clinical characteristics of colorectal cancer patients with a second primary cancer[J]. Ann Coloproctol, 2014, 30(1): 18.
[6]Arezzo A, Passera R, Scozzari G, et al. Laparoscopy for rectal cancer reduces short-term mortality and morbidity: results of a systematic review and meta-analysis[J]. Surg Endosc, 2013, 27(5): 1485.
[7]Kirzin S, Lo Dico R, Portier G, et al. What is the established contribution of laparoscopy in the treatment of rectal cancer[J]. J Visc Surg, 2012, 149(6): 371.
[8]Berto P, Lopatriello S, Aiello A, et al. Cost of laparoscopy and laparotomy in the surgical treatment of colorectal cancer[J]. Surg Endosc, 2012, 26(5): 1444.
[9]徐键, 尹家俊, 白军伟, 等. 腹腔镜与开腹结直肠癌根治术临床疗效对比研究[J]. 中国现代普通外科进展, 2013, 16(3): 202.
[10]钟宏, 彭海峰, 史勇. 腹腔镜与开腹手术治疗结直肠癌的对比分析[J]. 中国现代普通外科进展, 2013, 16(6): 496.
[11]陈文轩, 蒋伟忠, 刘星, 等. 腹腔镜与开腹中低位直肠癌根治术后并发症比较的Meta分析[J]. 中华胃肠外科杂志, 2013, 16(12): 1174.
[12]叶平江, 郭贵龙, 应晓江, 等. 腹腔镜与开腹结直肠癌根治术对机体免疫系统影响的比较研究[J]. 中国内镜杂志, 2011, 17(5): 478.
基金项目:中国高校医学期刊临床专项资金(11520642)
收稿日期:2014-11-16
中图分类号:R 735.3
文献标志码:A
文章编号:1672-2353(2015)07-149-02DOI: 10.7619/jcmp.201507050
