三胎及双胎妊娠结局对照分析
2014-09-04程春花李根霞
程春花 李根霞
三胎及双胎妊娠结局对照分析
程春花 李根霞
目的 探讨三胎妊娠及双胎妊娠的临床特点及母婴妊娠结局。方法 回顾性分析于本院终止妊娠的201例双胎妊娠和78例三胎妊娠的临床资料, 将三胎妊娠作为研究组, 双胎妊娠作为对照组, 分析两组间年龄、孕产次、受孕方式及分娩方式、新生儿结局及妊娠期并发症。结果 ①研究组促排卵率、产次明显高于对照组, 差异有统计学意义(P<0.05);孕次、体外受精-胚胎移值(IVFET)比较差异无统计学意义(P>0.05)。②研究组妊娠期肝内胆汁淤积综合征(ICP)和产后出血的发生率高于对照组, 差异有统计学意义(P<0.05)。妊娠期高血压疾病、胎膜早破的发生率差异无统计学意义(P>0.05)。③研究组新生儿平均出生体重明显低于对照组, 差异有统计学意义(P<0.05)。研究组新生儿窒息率、新生儿死亡率、胎儿丢失率、34周前早产率及37周前早产率均明显高于对照组, 差异有统计学意义(P<0.05)。④研究组平均终止妊娠孕周低于对照组, 差异有统计学意义(P<0.05)。两组间剖宫产率及胎儿畸形发生率差异无统计学意义(P>0.05)。结论 双胎妊娠及三胎妊娠各有临床特点, 三胎妊娠有更差的新生儿妊娠结局, 均需要进一步的研究。
双胎妊娠;三胎妊娠;妊娠结局;多胎妊娠
双胎妊娠和三胎妊娠均为多胎妊娠, 大多数文献均将其一并研究, 两者均有较差的新生儿妊娠结局。但三胎妊娠和双胎妊娠都有其临床特点, 并且三胎妊娠有更差的新生儿妊娠结局, 报告如下。
1 资料与方法
1.1 一般资料 收集2011年9月~2013年10月于本院终止妊娠的双胎妊娠201例和2009年9月~2013年9月于本院终止妊娠的三胎妊娠78例的临床资料。分为研究组和对照组, 三胎妊娠78例为研究组, 双胎妊娠201例为对照组。研究组:年龄25~35岁, 孕次1~5次, 产次0~3次, 流产例数+引产例数7例, 34周之前分娩33例, 37周之前分娩67例,足月分娩4例。初产妇46例, 经产妇32例, 明确促排卵史12例, 试管婴儿16例, 得婴128枚。对照组:年龄19~41岁,孕次1~7次, 产次1~4次, 流产例数+引产例数27例, 34周之前分娩44例, 37周之前分娩111例, 足月分娩63例。初产妇120例, 经产妇81例, 促排卵0例, 试管婴儿38例, 得婴343枚。
1.2 研究方法 复习患者的年龄、孕产次、终止妊娠孕周、新生儿体重、Apgar评分及妊娠期并发症。复习新生儿住院病例, 分析新生儿结局。胎儿丢失个数以流产胎儿个数+引产胎儿个数+新生儿死亡个数计算。平均分娩孕周为妊娠满28周后的例数的平均分娩孕周。对照分析两组间的年龄、孕产次、受孕方式、37周前早产率及34周前早产率、新生儿窒息率、胎儿丢失率、新生儿体重及妊娠期高血压疾病、胎膜早破、贫血、ICP发生率。
1.3 统计学方法 采用 SPSS20.0软件进行统计。计量资料以均数±标准差( x-±s)表示, 采用t检验;计数资料采用χ2检验。P<0.05为差异具有统计学意义。
2 结果
2.1 研究组促排卵率明显高于对照组, 两组相比差异有统计学意义(P<0.05)。研究组产次为(1.55±0.458)次, 明显高于对照组(1.21±0.732)次, 差异有统计学意义(P<0.05)。年龄、孕次、IVF-ET相比差异无统计学意义(P>0.05)。见表1。
2.2 研究组妊娠期ICP和产后出血的发生率高于对照组,差异有统计学意义(P<0.05)。其中妊娠期高血压疾病、胎膜早破的发生率比较差异无统计学意义(P>0.05)。见表2。
2.3 研究组新生儿平均出生体重为(1785.9±376.99)g, 明显低于对照组(2259.46±556.59)g, 差异有统计学意义(P<0.05)。极低出生体重儿(<1500 g)的出生率高于对照组, 差异有统计学意义(P<0.05)。研究组新生儿窒息率、新生儿死亡率、胎儿丢失率均明显高于对照组, 差异有统计学意义(P<0.05)。见表3。
2.4 研究组37周前早产率及34周前早产率明显高于对照组, 差异有统计学意义(P<0.05)。研究组平均终止妊娠孕周(33.83±2.093)周,低于对照组平均分娩孕周(35.52±2.484)周, 差异有统计学意义(P<0.05)。剖宫产率及胎儿畸形发生率差异无统计学意义(P>0.05)。见表4。
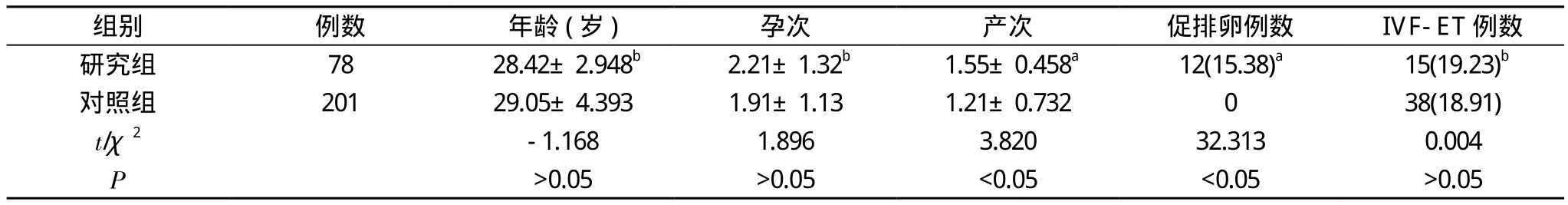
表1 两组一般资料比较[ x-±s, n (%)]

表2 两组间妊娠期高血压疾病、胎膜早破、ICP、产后出血发生率比较[n (%)]

表3 极低出生体重儿出生率、新生儿平均体重、新生儿死亡率、胎儿丢失率、新生儿窒息率比较[ x-±s, n(%)]
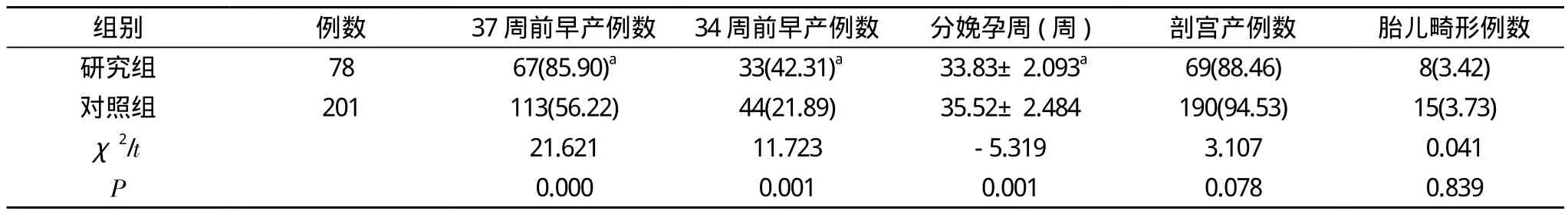
表4 37周前早产率、34周前早产率、两组间分娩孕周、剖宫产率、胎儿畸形发生率的比较[n(%), x-±s]
3 讨论
3.1 随着促排卵药物的应用和辅助生殖技术的增加, 多胎妊娠的发病率在全世界范围内均有增加。多胎妊娠的发病率升高和产次的增加、内源性促性腺激素的增高以及辅助生殖技术广泛应用有关。本研究提示:促排卵药物的应用导致的多胎妊娠, 在三胎妊娠者更加明显。本研究也提示三胎与双胎相比, 产次有显著性的差异, 提示产次的增加和三胎妊娠的发病也有一定的关系。而年龄、孕次、IVF-ET的应用对双胎妊娠及三胎妊娠发病率的影响相当。
3.2 孕期并发症如妊娠期高血压疾病、ICP、胎膜早破、早产、产后出血等, 多胎妊娠较单胎妊娠的发病率均高[1]。本研究提示:三胎妊娠与双胎妊娠相比, ICP和产后出血及早产的发病率显著增加。ICP可以导致突发的不可预料的胎儿死亡,其治疗同单胎妊娠。参照2011年《妊娠期肝内胆汁淤积症诊疗指南(第11版)》[2], 三胎妊娠满34周可考虑终止妊娠。三胎妊娠终止妊娠时要特别防治产后出血。除了促宫缩药物的联合应用[3]和双侧子宫动脉上行支结扎等常规措施外,产前或产时要特别成立抢救预备小组, 保证突发的抢救等能顺利进行。妊娠期高血压疾病发病率(33.33%)高于双胎妊娠,但胎膜早破的发病率低于双胎妊娠, 提示三胎妊娠早产多由于妊娠期高血压疾病病情发展所致, 而双胎妊娠终止妊娠多由于胎膜早破后临产所致。孕期要确保筛查及检测妊娠期高血压疾病及ICP的发生。
3.3 本研究提示, 三胎妊娠平均分娩孕周为(33.83±2.093)周,而双胎妊娠平均分娩孕周为(35.52±2.484)周。和杜鹃等,邱辉等[4,5]的研究相似。杜鹃经过研究证实, 三胎妊娠较单胎妊娠平均分娩孕周提前6.24周。由此可见, 三胎妊娠的预产期明显短于双胎妊娠。大多数文献研究认为双胎妊娠的预产期为36周, 本研究提示三胎妊娠的预产期可认为是34周。许多研究[6]表明, 无论是单胎还是多胎妊娠, 超过平均孕周以后, 胎儿表现出诸多过期妊娠特征, 围生儿患病率、死亡率将迅速增加。故强调在适宜孕周让胎儿出生, 较其在宫内更具有安全性。
3.4 本研究提示, 三胎妊娠平均新生儿体重(1785.9±376.99)g明显低于双胎妊娠平均新生儿体重(2259.5±556.59)g, 和杜鹃等[5]的研究相似。极低出生体重儿出生率(21.37%)明显升高, 34周前早产率也有显著性差异。随着体重的降低及早产率的增加, 新生儿的死亡率和患病率明显增加(特别是神经发育障碍和慢性肺部疾病)[7]。由此可见, 三胞胎的不良结局有更大比例。本研究也证实, 三胎妊娠的新生儿窒息率、围生期死亡率、胎儿丢失率均较双胎妊娠显著增加。
3.5 关于三胎妊娠早产的预防及治疗, 目前没有特别有效的方法。超声监测宫颈管长度似乎可预测早产。没有证据显示常规住院、卧床休息、宫颈环扎和保胎药的预防性应用能改善结局。但建议只要没有类固醇激素使用禁忌, 应当给予一个疗程的类固醇激素[8]。
综上所述, 三胎妊娠ICP及产后出血的发病率较双胎妊娠高, 有着更差的新生儿结局。需要进一步研究以降低其发病率, 改善新生儿结局。
[1] 戴哲凡, 许波, 陈海伦.21例三胎以上妊娠临床分析.临床医学工程, 2010, 17(7):75-77.
[2] 中华医学会妇产科分会产科学组.妊娠期肝内胆汁淤积综合症诊疗指南.中华妇产科杂志, 2011, 46(5):391-395.
[3] 余俊, 冯玲, 胡月, 等.药物控制多胎妊娠产妇剖宫分娩产后出血的回顾性研究.华中科技大学学报(医学版), 2011,8(4): 477-480.
[4] 杜鹃, 张燕.三胎妊娠胎儿发育及适宜分娩孕周的研究.中国实用妇科与产科杂志, 2007, 23(9):698-700.
[5] 邱辉, 靳祖群, 杜鹃.三胎和单胎妊娠分娩孕周、新生儿出生体重及死亡率比较Meta 分析.中国实用妇科与产科杂志, 2013,29(4):291-294.
[6] Minakami H, Sato I.Reestimating date of delivery in multifetailpregnancies.JAMA, 1996, 8(18):1432-1434.
[7] National Collaborating Center for Women’s and Children’s Health (UK).Multiple pregnancy: the management of twin and triplet pregnancies in the antenatal period.London: RCOG Press, 2011.
[8] 林其德, 马宁.多胎妊娠的早期管理.国际妇产科杂志, 2013, 40(6):483-484.
Comparative analysis of pregnancy outcomes of gemellary pregnancy and triplet pregnancy
CHENG Chun-hua, LI Gen-xia.
Department of Obstetrics, The Third Affiliated Hospital of Zhengzhou University, Zhengzhou 450052, China
Objective To investigate the clinical characteristics and pregnancy outcomes of gemellary pregnancy and triplet pregnancy.Methods The clinical data of 201 pregnancy termination cases of gemellary pregnancy and 78 cases of triplet pregnancy were retrospectively analyzed.The triplet pregnancy cases were taken as the research group and the gemellary pregnancy cases as the control group.The differences of age, gravidity and parity, fertilization ways, delivery ways, neonatal outcome, and pregnancy complications between the two groups were all analyzed.Results ① The parity and incidence of ovulation in research group were higher than those of the control group, and the differences had statistical significance (P<0.05).There were no significant differences of gravidity and in vitro fertilization and embryo transfer (IVF-ET) between the two groups (P>0.05).② The incidences of intrahepatic cholestasis of pregnancy (ICP) and postpartum hemorrhage of the research group were higher than those of the control group, and the differences were statistically significant (P<0.05).There were no significant differences of the incidences of hypertensive disorder complicating pregnancy and premature rupture of fetal membranes(P>0.05).③ The average birth weight of newborn in the research group was obviously lower than that in the control group, and the difference had statistical significance (P<0.05).The incidences of neonatal asphyxia, newborn mortality, fetal loss, preterm birth rates before 34 weeks and 37 weeks of the research group were all higher than those of the control group, and the differences had statistical significance (P<0.05).④ The average pregnancy termination gestational weeks in the research group was shorter than that in the control group, and the difference was statistically significant (P<0.05).There were no significant differences of the incidences of cesarean delivery and fetal malformation between the two groups (P>0.05).Conclusion Gemellary pregnancy and triplet pregnancy have varied clinical characteristics, and triplet pregnancy is needed to be further researched due to its poor neonatal outcome.
Gemellary pregnancy; Triplet pregnancy; Pregnancy outcome; Multiple pregnancy
2014-08-01]
450052 郑州大学三附院产科
