髋关节置换术后发生早期脱位的危险因素分析
2014-08-28,,,
,,,
(内江市第二人民医院骨科,四川 内江 641000)
老年人股骨颈移位骨折(Garden Ⅲ和Garden Ⅳ)最常用且疗效较好的治疗方式是髋关节置换术,包括半髋关节置换术(hemiarthroplasty,HA)和全髋关节置换术(total hip arthroplasty,THA)。相比内固定术,髋关节置换术可以使患者髋功能得到更好的恢复,获得更好的生活质量,还可以将再手术率控制于较低水平[1]。然而,术后经常性髋关节脱位的发生对患者术后生活质量产生相当大的负面影响[2],脱位是髋关节置换术早期常见并发症,多发生在术后3个月内[3-4]。其发生率可高达9%[5]。脱位高发生率的存在,使得部分医生对髋关节置换术的开展常持犹豫态度。本研究通过回顾性分析在本院接受髋关节置换术的老年股骨颈移位骨折患者的临床资料,以探讨并鉴别可能存在的导致脱位发生的危险因素,为临床治疗提供参考。
1 资料与方法
1.1 临床资料
选择2006年1月1日至2011年12月31日在我院获得明确诊断并接受髋关节置换术治疗,且有术后随访资料的股骨颈移位骨折患者共247例为研究对象,对其临床资料进行回顾性分析。发生早期脱位的判定:在髋关节置换术后3个月内,患者出现髋关节活动性疼痛,关节主被动运动受限,下肢异常内旋、外旋或缩短,即可怀疑脱位的可能,X线检查可得到确诊[6]。
1.2 方法
本研究指标包括患者的性别、年龄、基础疾病、髋关节置换术的性质、手术类型、手术方式、认知障碍、人工股骨头直径大小、术前患者Harris评分等,以上因素对髋关节置换术后发生脱位的影响,所有患者随访3个月以上。根据流行病学疾病特点将患者分为2组(年龄低于76岁组和高于76岁组)。纳入存在基础疾病的病例的标准:患者若有高血压、糖尿病及COPD,无论有一种或者两种以上疾病均记为阳性1例。手术的性质划分:急性股骨颈骨折患者行髋关节置换术为初次手术组;使用其他治疗方法疗效欠佳而转为髋关节置换术为再次手术组。根据手术的类型分为半髋关节置换组和全髋关节置换组(均采用骨水泥固定)。手术方式则根据手术采用的入路不同分为前外侧入路、后外侧入路。
由于本研究中针对的病例对象是老年患者,根据他们是否存在认知障碍而分为无、可能、有。根据股骨头的直径大小分为22 mm、28 mm、大于或等于30 mm。针对患者的术前状态采用改良Harris评分系统进行评分,评分内容包括疼痛程度(44分)、功能(47分)、活动度(5分)、畸形程度(4分),按照分数的高低顺序90~100分、80~89分、70~79分、<70分依次评为优、良、可和差[6]。
1.3 统计学处理
应用SPSS 13.0统计软件进行统计学分析,对可能影响髋关节置换术后脱位的因素进行单因素和多因素Logistic回归分析。先应用卡方检验筛选,对于P<0.05的因素进一步用非条件Logistic回归检验,P<0.05为差异有统计学意义。
2 结果
2.1 临床资料特征
本研究中女性患者所占比例最大,达180例(72.9%),而男性患者则为67例(27.1%)。患者平均年龄(76.7±8.4)岁。发生早期脱位的病例共23例,占研究总数的9.3%。23例病例主要出现在2006年至2008年,随后年份病例明显减少,尤其到2011年病例为零(图1)。基础疾病:糖尿病73例(40.8%)、高血压98例(54.7%)、COPD60例(33.5%),共计179例;无该3种基础疾病的68例。髋关节置换术的性质:初次手术的病例为190例(76.9%),再次手术的病例为57例(23.1%)。手术的类型:全髋置换术130例(52.6%),半髋置换术117例(47.4%)。手术方式:后外侧入路178例(72.1%),前外侧入路69例(27.9%)。认知障碍:无认知障碍、可能存在认知障碍、有认知障碍分别为194例(78.5%)、36例(14.6%)、17例(6.9%)。人工股骨头直径大小:22 mm、28 mm、大于或等于30 mm分别占总病例数的15.8%(39/247)、50.6%(125/247)和33.6%(83/247)。Harris评分系统:评分为优、良、可、差的病例分别为34例、101例、65例和47例,优良率、可差率分别为54.7%、45.3%。

图1 23例发生早期脱位的病例在2006年至2011年间的分布
2.2 单因素分析
通过对发生早期脱位组及无早期脱位组的各种因素采用卡方检验分析见表1,性别、手术方式、人工股骨头直径大小这3个因素2组比较,差异具有统计学意义。女性组的早期脱位的发生率(11.7%)明显高于男性组(3.1%),P<0.05。选择后外侧入路的手术方式早期脱位的发生率为11.8%,明显高于前外侧入路组(2.9%),P<0.05;人工股骨头直径大小:股骨头直径为22 mm组早期脱位的发生率为30.8%,明显高于其他2个组,P<0.001。
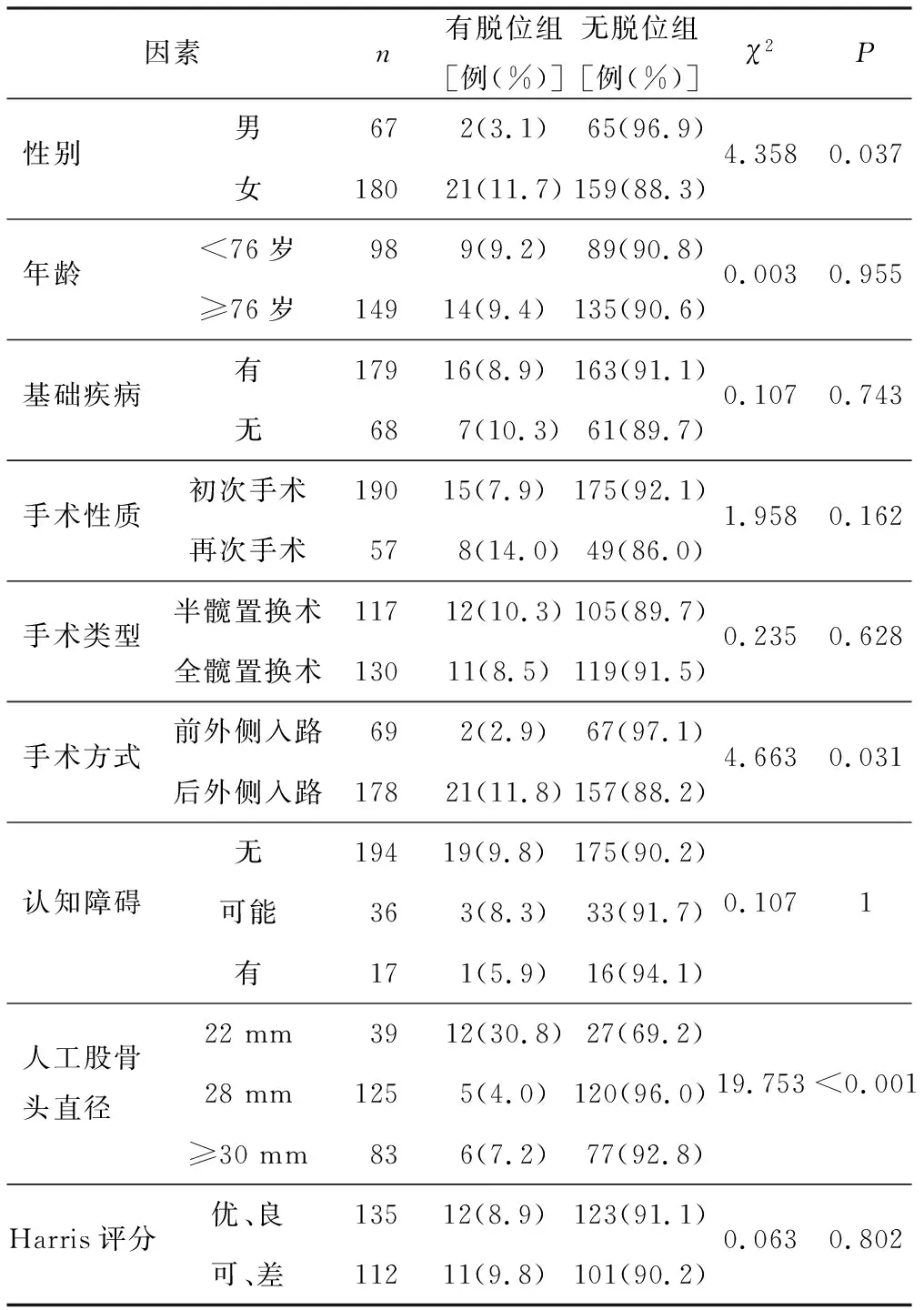
表1 有脱位组与无脱位组的相关因素分析
2.3 多因素分析
以是否发生早期脱位作为应变量(有脱位y=1,无脱位y=0),将单因素分析有意义的性别、手术方式、人工股骨头直径大小作为自变量进行非条件多因素Logistic回归分析。由表2可知,导致脱位发生的独立危险因素包括女性、手术方式为后外侧入路、人工股骨头直径为22 mm,而当股骨头直径大于或等于30 mm时则是保护性因素。女性组发生早期脱位风险是男性组的1.862倍;后外侧入路组发生的风险是前外侧入路组的3.478倍。以直径为28 mm的人工股骨头为参照,当人工股骨头直径为22 mm时,其发生早期脱位的风险性是参照组的2.558倍;当人工股骨头的直径大于或等于30 mm时,其发生的风险性则只为参照的0.635倍。
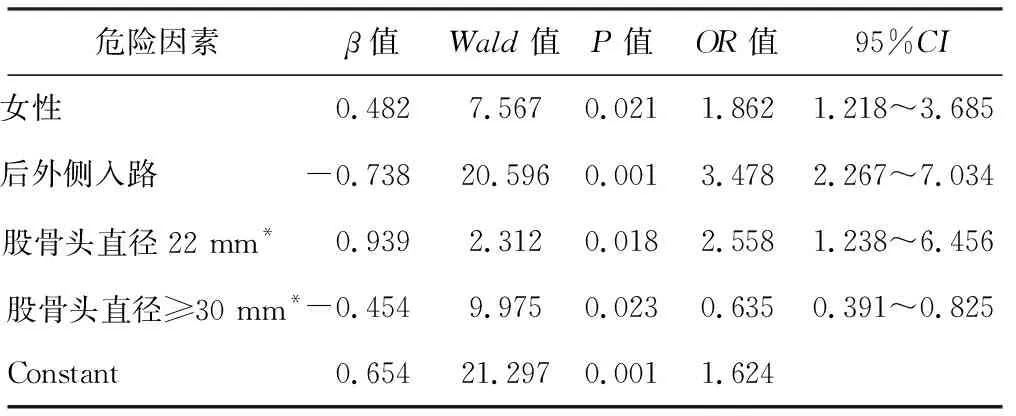
表2 影响早期脱位的多因素Logistic回归分析
*:以股骨头直径28 mm为参照
3 讨论
Charnley在1958年首次将甲基丙烯酸甲酯(骨水泥)用于人工假体固定,这划时代的创举使1958年成为现代人工髋关节发展的分水岭,从而使得髋关节置换术得以迅猛开展。而在我国,以范国声(1963年)运用Judet型塑料人工股骨头治疗股骨颈骨折为起点,人工关节置换术逐渐推行。人工髋关节置换术已然成为治疗髋关节疾病的标准方法[7],尤其是移位的高龄股骨颈骨折患者治疗的首选[8]。然而,人工髋关节置换术后易发生早期脱位使得患者住院时间延长、康复治疗进程受阻,最严重的后果是使患者对医生失去信心,引发医疗纠纷。为此,我们的研究旨在揭示可能存在的相关危险因素与人工髋关节置换术后早期脱位发生的关系,以便在临床中有利于针对高危患者采取个性化治疗方案,切实降低患者术后的脱位发生率。
有研究认为手术方式及人工股骨头直径大小的选择是置换术后早期脱位发生的危险因素[9-11];有学者认为性别也与置换术后早期脱位的发生有密切联系[6]。本研究通过Logistic回归分析发现女性、后外侧入路及人工股骨头直径为22 mm这3个因素是髋关节置换术后早期脱位发生的危险因素,而当人工股骨头直径为30 mm时脱位的风险降低。结果与Sköldenberg等[10]的研究一致。
本研究收集了23例发生早期脱位的病例,占总例数的9.3%,与Poignard等[5]提到的早期脱位发生率相近。病例主要分布在2006年至2008年,随后年份病例明显减少,尤其到2011年病例为零。该现象可以从本院实际情况得到解释,在关节置换术开展的前期阶段,由于术者理论及技术经验还不够成熟导致脱位的频发。而到了后期随着术者的技术成熟使得脱位发生减少。这种情况也与南玲等[12]报道的一致。性别一直被认为是人工髋关节置换术后发生早期脱位的一个重要因素,女性患者发生脱位的危险性高于男性[6]。本研究显示女性组发生风险是男性组的1.862倍,与以往研究结果一致。我们推测女性是骨质疏松症的高发人群,而骨质疏松症可能与脱位的发生发展有密切联系,这个观点得到了Hailer等[13]的证实。Enocson等[2]指出,手术方式是严重影响早期脱位发生的危险因素,选择前外侧入路可以有效地降低置换术后早期脱位的发生率。本研究结果显示后外侧入路组发生早期脱位的风险是前外侧入路组的3.478倍,后外侧入路是发生早期脱位的独立危险因素,该结果与Enocson等[2]的一致。临床中使用后外侧入路这样的手术方式是比较多的,对于如何采取补救措施有效地降低早期脱位发生率,Konan等[14]认为通过选择合适直径的人工股骨头,并行后囊修复术即可大大减少使用后外侧入路导致的发生早期脱位的风险。Conroy等[11]指出,髋关节置换术中随着所用到的人工股骨头直径大小递减,发生早期脱位的危险性递增。本研究也有同样的发现,我们以直径为28 mm的人工股骨头为参照,分别使用股骨头直径为22 mm、大于或等于30 mm时,发生早期脱位的风险性是参照组的2.558倍、0.635倍。股骨头直径越小,发生早期脱位的危险性越大,随着股骨头直径增大是有效降低早期脱位发生的保护性因素。这也提示我们在临床手术过程中,在条件允许时可以将大直径的人工股骨头作为首选。
综上所述,本研究显示女性、手术方式为后外侧入路、人工股骨头直径为22 mm均可作为预测髋关节置换术后发生早期脱位的独立危险因素;而当股骨头直径大于或等于30 mm时则是保护性因素。基于本研究我们建议临床医生对于将要行髋关节置换术的患者,要结合术前、术中的具体情况,充分考虑上述的危险因素,选择合适的具有个体化的最优手术治疗方案。
[参考文献]
[1] Rogmark C,Johnell O.Primary arthroplasty is better than internal fixation of displaced femoral neck fractures:a meta-analysis of 14 randomized studies with 2 289 patients[J].Acta Orthop,2006,77(3):359-367.
[2] Enocson A,Pettersson H,Ponzer S,et al.Quality of life after dislocation of hip arthroplasty:a prospective cohort study on 319 patients with femoral neck fractures with a one-year follow-up[J].Qual Life Res,2009,18(9):1177-1184.
[3] Phillips CB,Barrett JA,Losina E,et al.Incidence rates of dislocation,pulmonary embolism,and deep infection during the first six months after elective total hip replacement[J].J Bone Joint Surg Am,2003,85-A(1):20-26.
[4] Meek RM,Allan DB,McPhillips G,et al.Epidemiology of dislocation after total hip arthroplasty[J].Clin Orthop Relat Res,2006,447:9-18.
[5] Poignard A,Bouhou M,Pidet O,et al.High dislocation cumulative risk in THA versus hemiarthroplasty for fractures[J].Clin Orthop Relat Res,2011,469(11):3148-3153.
[6] 吕厚山.现代人工关节外科学[M].北京:人民卫生出版社,2006:613-616.
[7] 杨述华,邱贵兴.关节置换外科学[M].北京:清华大学出版社,2005:24.
[8] 王永宏,董小雄,张志权,等.半髋及全髋在高龄股骨颈骨折置换中的应用对比[J].局解手术学杂志,2012,21(5):515-517.
[9] Wang G,Gu GS,Li D,et al.Comparative study of anterolateral approach versus posterior approach for total hip replacement in the treatment of femoral neck fractures in elderly patients[J].Chin J Traumatol,2010,13(4):234-239.
[10] Sköldenberg O,Ekman A,Salemyr M,et al.Reduced dislocation rate after hip arthroplasty for femoral neck fractures when changing from posterolateral to anterolateral approach[J].Acta Orthop,2010,81(5):583-587.
[11] Conroy JL,Whitehouse SL,Graves SE,et al.Risk factors for revision for early dislocation in total hip arthroplasty[J].J Arthroplasty,2008,23(6):867-872.
[12] 南 玲,廖淑梅.全髋关节置换术后脱位的原因分析及护理对策[J].局解手术学杂志,2010,19(5):437.
[13] Hailer NP,Weiss RJ,Stark A,et al.The risk of revision due to dislocation after total hip arthroplasty depends on surgical approach,femoral head size,sex,and primary diagnosis. An analysis of 78 098 operations in the Swedish Hip Arthroplasty Register[J].Acta Orthop,2012,83(5):442-448.
[14] Konan S,Rhee SJ,Haddad FS.Total hip arthroplasty for displaced fracture of the femoral neck using size 32 mm femoral head and soft tissue repair after a posterior approach[J].Hip Int,2009,19(1):30-35.
