心房颤动口服抗凝药进展
2014-03-03钱方毅
钱方毅
讲座
心房颤动口服抗凝药进展
钱方毅
心房颤动(房颤)是最常见的心律失常之一,房颤可发生卒中等严重并发症,多年来应用口服抗凝药华法林预防房颤卒中有良好的效果,但该药有许多缺点,在我国的使用率很低。近年来研制出4种新型口服抗凝药(NOACs),即达比加群、利伐沙班、阿派沙班及依多沙班,并已完成4项大规模、随机临床试验:RE-LY、ROCKET-AF、ARISTOTLE和ENGAGE-AF TIMI 48。研究表明,新药在预防房颤卒中和系统性栓塞与华法林比较有相似的疗效。安全性也较好,现对其进展作简要讨论。
心房颤动;新型口服抗凝剂;卒中预防试验
心房颤动(房颤)是临床上最常见的心律失常之一,老年人房颤患病率高,70岁以上为5%,80岁以上可高达7.5%。近数十年来,房颤患病率不断增高,房颤可发生多种并发病,最严重是体循环血栓栓塞,特别是脑卒中,占80%。房颤卒中的年发病率为5%,死亡率较高,卒中后常严重致残(偏瘫、认知功能障碍等),给个人、家庭及社会带来沉重负担。多年来,维生素K拮抗剂(VKA,主要是华法林)是预防房颤发生卒中唯一口服抗凝药,华法林通过与VK环氧化物还原酶相结合,抑制VK依赖性凝血因子Ⅱ,Ⅶ,Ⅸ及Ⅹ,从而发挥其抗凝效应。研究证实,华法林预防房颤卒中有优良的疗效,与安慰剂比较,可使危险降低64%,与抗血小板疗法比较,可使危险降低37%。因此,华法林目前被推荐用于有发生卒中或系统性栓塞的中至高危房颤患者,但是华法林有若干明显的缺点,例如药动学及药效学变化较大,治疗范围窄,与许多食品和药物可发生相互作用,需经常进行实验室对其凝血作用监测,并调整剂量,发生出血的风险大,因而其临床应用受到了限制[1]。
近年来研制出数种新型口服抗凝药(NOACs),包括直接凝血酶抑制剂(达比加群)及Ⅹa因子抑制剂(利伐沙班、阿派沙班及依多沙班)。NOACs起效快速,抗凝效应可以预测,因而可以固定剂量服用,无需经常监测其凝血程度,与食品及药物很少发生相互作用,应用简便,由于其半衰期较短,因而对拟进行外科手术或有出血并发症而需暂时停药的患者十分有利,已完成的4项临床试验证实[2-5],在预防房颤卒中及系统性栓塞方面,NOACs至少与华法林同样有效和安全。达比加群、利伐沙班及阿派沙班已相继被有关权威机构批准可在临床上应用[6-10]。
1 4种NOACs的药理学特征
迄今用于预防房颤卒中及系统性栓塞的NOACs主要有下列4种:达比加群(Dabigatran)、利伐沙班(Rivaroxaban)、阿派沙班(Apixaban)及依多沙班(Edoxaban)[11],其药理学特征见表1。
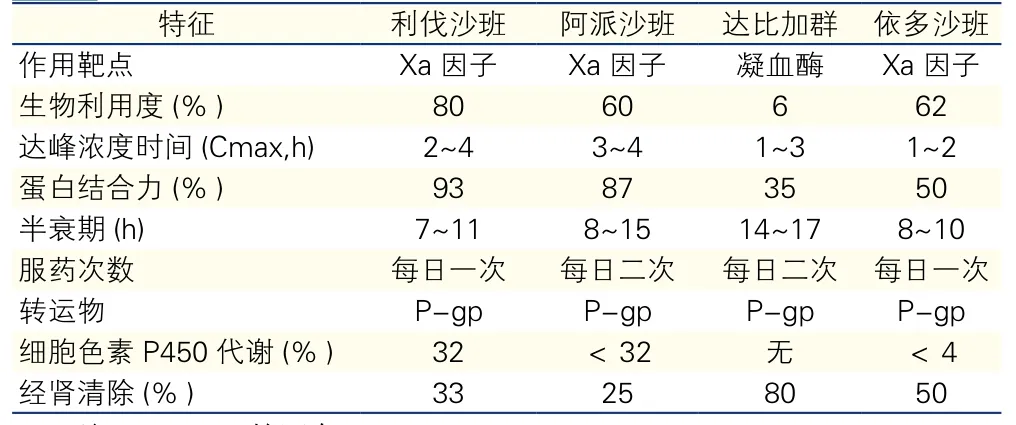
表1 4种新型口服抗凝药的药理学特征[2-5,10,11]
2 NOACs预防房颤卒中的4项试验
2.1 RE-LY试验[2-5,12]为一随机、公开标记的非劣性研究,比较两种达比加群固定剂量(150 mg,一日二次及110 mg,一日二次),与华法林(调整剂量使INR为2.0~3.0)对预防房颤发生卒中的效应。入选18 113例有卒中风险的房颤患者,年龄71.5岁,63.1%为男性,CHADS2评分为2.2(1/3患者>3),平均随访2年,20%患者应用阿司匹林(ASA),华法林的治疗范围时间为64%。
达比加群150 mg及110 mg分别使卒中及系统性栓塞显著下降34%及9%。华法林、达比加群150 mg及达比加群110 mg三组的卒中及血栓栓塞发生率分别为1.69%、1.11%及1.53%,达比加群150 mg及110 mg的疗效不劣于华法林(分别为RR=0.66;95% CI,0.53~0.82;P<0.001及 RR=0.91;95% CI,0.74~1.11;P=0.34)。大出血年发生率分别为3.36%、3.11%及2.71%(分别为RR=0.93;95% CI,0.81~1.07;P=0.31及 RR=0.80;95% CI,0.69~0.93;P=0.003), 颅 内出血(ICH)在达比加群两组也比华法林为少(分别为RR=0.26;95% CI,0.14~0.49;P<0.001及 RR=0.31;95% CI,0.17~0.56;P<0.001)。
达比加群是近50年来首个被FDA批准(2010-10)用于预防非瓣膜性房颤发生卒中风险的NOAC,这是根据RE-LY试验结果做出的,建议应用较大剂量达
比加群(150 mg,一日二次)。2011年美国心脏病学会基金会/美国心脏学会/美国心律协会(ACCF/AHA/ HRS)房颤指南建议,对有发生卒中或系统性栓塞风险的房颤患者,无严重肾功不全(CrCl<15 ml/min)或严重肝功损害(影响凝血功能),达比加群可以作为华法林的替代药物应用(Ⅰ/B)。欧洲医学协会(EMA)及其他许多国家也批准此药可用于房颤预防卒中。
2.2 ROCKET-AF试验[2-5,13]为一随机、双盲、多中心研究,入选有卒中中危至高危房颤患者14 264例,应用利伐沙班20 mg /日或华法林(调整剂量使INR为2.0~3.0)。87%患者CHADS2评分至少为3,平均随访1.9年,平均年龄73岁,男性60.3%,34%患者应用ASA,华法林的治疗范围平均时间为55%。
意向治疗分析,利伐沙班使卒中或系统性栓塞降低的效果不劣于华法林(2.1% vs 2.4%,年;HR=0.88;95% CI,0.75~1.03;P<0.001),大出血及临床相关出血利伐沙班与华法林相似,颅内出血利伐沙班比华法林少(0.5% vs 0.7%,年;HR=0.67;95% CI,0.47~0.93;P=0.02)。
上述结果表明,使卒中或系统性栓塞降低效应在利伐沙班及华法林差异无统计学意义,大出血及临床相关小出血也无差异。
2.3ARISTOTLE试验[2-5,14]为一随机、双盲、非劣性研究,比较阿哌沙班5 mg,一日二次(老年或肾功能不良者剂量减半)及华法林(经剂量调整使INR为2.0~3.0),入选18 201例至少有1个其他危险因素的房颤患者,平均年龄70岁,男性64.7%,约30%患者的CHADS2评分至少为3,平均随访1.8年,华法林的INR治疗范围平均时间为62%。
与华法林相比,阿哌沙班使卒中及系统性栓塞降 低 21%(1.27% vs 1.60%, 年;HR=0.79;95% CI,0.66~0.95;P<0.001)。大出血年发生率阿哌沙班为2.13%,华法林为3.09%(HR=0.69;95% CI,0.60~0.80;P<0.001)。阿哌沙班的颅内出血及全因性死亡率也下降(分别为0.33%/年及3.52%/年),与华法林相比(分别为0.88%/年及3.94%/年;ICH P<0.001,全因性死亡率P=0.047)。
此试验表明,对房颤患者,阿哌沙班预防卒中或系统性栓塞,降低大出血及ICH和死亡率均优于华法林。
2.4ENGAGE AF-TIMI 48试验[15,16]为一随机、双盲、Ⅲ期临床试验,对中危至高危房颤患者21 105例应用两种剂量依多沙班(60 mg或30 mg,一日一次)与华法林比较,患者平均年龄72岁,61%为男性,CHADS2评分为2.8,53%有卒中/TIA史,94%有高血压,59%曾用华法林,29%曾用ASA,平均随访2.8年。这是NOAC预防房颤卒中规模最大的临床试验。
疗效:治疗Ⅰ级终点(卒中或系统性栓塞)的年发生率在大剂量依多沙班为1.18%(HR=0.79;95% CI,0.63~0.99;非劣性P<0.001),小剂量依多沙班为1.61%(HR=1.07,95% CI,0.87~1.31;非劣性P=0.005),华法林则为1.50%。意向治疗分析,与华法林比较,趋向有利于大剂量依多沙班而不利于小剂量依多沙班。大出血年发生率华法林为3.43%,大剂量依多沙班为2.75%,小剂量依多沙班为1.61%。心血管年死亡率分别为3.17%,2.74%及2.71%。主要二级终点(卒中,系统性栓塞,或心血管死亡的复合)发生率分别为4.43%,3.85%及4.23%。
此试验结果表明,两种依多沙班剂量方案对房颤患者预防卒中及系统性栓塞的效果不劣于华法林,大剂量方案更为有效。缺血性卒中发生率相似,小剂量方案发生率则较华法林高。出血性卒中及心血管死亡率两种剂量方案均比华法林明显为低。
安全性:与华法林相比,依多沙班的各种出血,包括大出血,颅内出血,致命性出血均一致地降低,且与剂量相关,但胃肠道出血在大剂量时较为常见,小剂量时较为少见。
一级效应与安全性在各主要亚组也十分一致。有中度肾功损害,体重≤60 kg,或同时应用P-糖蛋白抑制剂的患者,宜应用小剂量依多沙班,则出血减少更明显,而疗效不降低。
3 NOACs试验的荟萃分析
最近哈佛大学医学院布列根与妇女医院的Ruff等对上述4项房颤患者应用4种NOACs预防卒中及系统性栓塞的疗效及安全性与华法林对比的临床试验进行了荟萃分析[12-14,16,17],42 411例患者应用一种NOAC,29 272例患者应用华法林。分析结果为:
疗效:与华法林比较,4种NOACs(大剂量)可使房颤、卒中及系统性栓塞危险分别下降为:达比加群(RE-LY)下降34%,利伐沙班(ROCKET-AF)下降12%,阿哌沙班(ARISTOTLE)下降20%,依多沙班(ENGAGE-AF TIMI 48)下降12%,4种NOACs联合下降19%。出血性卒中显著下降51%,缺血性卒中下降8%,全因性死亡降低10%。
安全性:与华法林比较,大剂量NOACs可使大出血呈不显著性下降14%。颅内出血显著下降52%(RR=0.48;95% CI,0.39~0.59;P<0.001),但胃肠道出血增多(RR=1.25;95% CI,1.10~1.55;P=0.04)。
亚组分析:在减少卒中及系统性栓塞方面,所有亚组中NOACs与华法林比较均明显占优。安全性方面,各亚组大出血均减少,治疗范围的时间少于66%而非≥66%时,NOACs在多个中心可以使大出血相对减少较多。
剂量:小剂量NOACs与华法林发生卒中及系统性栓塞相比其效果相似,大剂量则其效果优于华法林。小剂量方案的缺血性卒中增多,而出血性卒中明显减少。不论大小剂量方案,全因性死亡率均明显下降。小剂量方案的心肌梗死发生率比华法林明显增多,大出血呈非显著性减少,但颅内出血显著减少,胃肠道出血则与华法林相似。
尽管NOACs与华法林比较具有诸多优点,但有两个重要不足值得注意[2,9]:①对其抗凝效应尚无临床测定方法。②无特异拮抗剂。此外,对4种新药临床上如何选用,虽有一些间接比较研究,但尚缺乏头对头的试验加以肯定,因而目前很难确定哪种新药对房颤患者更为有益。
4 NOACs用于预防房颤卒中的适应证
根据最新公布(2014-03 -28)的2014年AHA/ ACC/HRS房颤管理指南[10]及2012年ESC房颤指南[7],
对于预防房颤患者发生卒中而应用NOACs有如下主要建议:①建议用CHA2DS2-VASc评分评估卒中风险。(Ⅰ/B)②对机械瓣膜患者建议应用华法林,其INR目标应根据人工瓣膜的类型及部位而定。(Ⅰ/B)③对有卒中/TIA病史或CHA2DS2-VASc≥2患者,建议应用口服抗凝药:可选华法林或NOACs。(Ⅰ/B)④已用华法林,如果不能将INR保持在2.0~3.0,建议应用NOACs。(Ⅰ/C)⑤对于CHA2DS2-VASc=0患者,可不用抗栓治疗。(Ⅱa/B)⑥对于CHA2DS2-VASc≥2及终末期慢性肾病(CrCl <15 ml/min)或血透患者,宜应用华法林,不用NOACs。(Ⅱa/B)⑦对非瓣膜性房颤及CHA2DS2-VASc=1患者,可考虑不用抗栓治疗或阿司匹林治疗。(Ⅱb/C)⑧对中至重度慢性肾病及CHA2DS2-VASc≥2患者,可考虑减量应用NOACs。(Ⅱb/C)⑨对需用口服抗凝药的房颤患者,由于华法林有副作用,或未能达到抗凝效应,或无条件做INR实验室监测,而未用华法林者,建议应用一种NOACs。(Ⅰ/ A)⑩对需用口服抗凝药的大多数非膜性房颤患者,根据净临床效应,考虑应用NOACs而非华法林。(Ⅱa/A)
值得注意的是,两个指南中的NOACs包括3种药,未包括依多沙班。目前对房颤卒中风险有CHADS2及CHA2DS2-VASc两种评分法,对出血风险评估方案为HAS-BLED。上述两个房颤指南均建议采用CHA2DS2-VASc评分法,但我国学者认为该评分法主要用于筛选真正低危患者,以避免过度抗凝治疗,而我国情况是抗凝治疗严重不足(抗凝治疗率仅10%),因而宜用CHADS2评分法,以筛选真正卒中高危、最需要抗凝治疗的患者。2012年加拿大房颤指南也建议用CHADS2评分法[9]。
5 结束语
对近期完成的4项房颤患者应用NOACs的大规模随机临床试验进行荟萃分析表明,NOACs具有许多优点,包括使用方便,可以固定剂量服用,无需进行实验室监测,新药在预防房颤患者发生卒中事件的疗效不劣于或优于华法林,而发生严重出血(尤其是颅内出血)的风险低于华法林,死亡率相似。NOACs的这种疗效与安全性在多种房颤人群均有相一致的结果。但NOACs尚存在着若干不足,其临床试验的随访时间大都在2年左右,上市后临床应用经验的积累时间尚短,因而目前对NOACs是否可以作为一线抗凝药替代华法林应用于临床尚有争议[18,19]。总之,NOACs的出现,为广大临床医师应用口服抗凝药作为减少房颤患者发生卒中风险提供了一种良好的治疗选择。
[1]Dentali F, Riva N, Crowther M, et al. Efficacy and safety of the novel oral anticoagulants in atrial fibrillation: a systematic review and metaanalysis of the literature. Circulation, 2012, 126: 2381-2391.
[2]O’Dell KM, Igawa D, Hsin J. New oral anticoagulants for atrial fibrillation: a review of clinical trials. Clinical Therapeutics, 2012, 34: 894-901.
[3]San TR, Chan MYY, Siong TW, et al. Stroke prevention in atrial fibrillation: understanding the new oral anticoagulants Dabigatran, Rivaroxaban, and Apixaban. Thrombosis,2012, 2012:108983.
[4]Dogliotti A, Paolasso E, Giugliano RP. Novel oral anticoagulants in atrial fibrillation: a meta-analysis of large, randomized, controlled trials vs warfarin. Clin Cardiol, 2013, 36: 61-67.
[5]Miller CS, Grandi SM, Shimony A, et al. Meta-analysis of efficacy and safety of new oral anticoagulants (dabigatran, rivaroxaban, apixaban) versus warfarin in patients with atrial fibrillation. Am J Cardiol, 2012, 110: 453-460.
[6]Anderson JL, Halperin JL, Albert NM,et al. Management of Patients With Atrial Fibrillation (Compilation of 2006 ACCF/AHA/ESC and 2011 ACCF/AHA/HRS Recommendations) : A Report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines. Circulation, 2013, 127:1916-1926.
[7]John Camm A, Lip GYH, De Caterina R, et al. 2012 focused update of the ESC Guidelines for the management of atrial fibrillation:an update of the 2010 ESC Guidelines for the management of atrial fibrillation. Europace, 2012, 14:1385-1413.
[8]Manolis AS, Manolis TA, Melita H. Novel oral anticoagulants for stroke prophylaxis in non-valvular atrial fibrillation: agent selection and patient monitoring. Hospital Chronicles, 2013, 8:151-163.
[9]Skanes AC, Healey JS, Cairns JA, et al. Focused 2012 Update of the Canadian Cardiovascular Society Atrial Fibrillation Guidelines: Recommendations for Stroke Prevention and Rate/Rhythm Control. Canadian Journal of Cardiology, 2012, 28:125-136.
[10]January CT, Wann LS, Alpert JS, et al. 2014 AHA/ACC/HRS guideline for the management of patients with atrial fibrillation: executive summary. Circulation, 2014, 129:published online March 28:1-56.
[11]Wittkowsky AK. Novel oral anticoagulants and their role in clinical practice. Pharmacotherapy, 2011, 31:1175-1191.
[12]Connolly SJ, Ezekowitz MD, Yusuf S, et al, and the RE-LY Steering Committee and Investigators. Dabigatran versus warfarin in patients with atrial fibrillation. N Engl J Med, 2009, 361: 1139-1151.
[13]Patel MR, Mahaffey KW, Garg J, et al, and the ROCKET AF Investigators. Rivaroxaban versus warfarin in nonvalvular atrial fibrillation. N Engl J Med, 2011, 365: 883-891.
[14]Granger CB, Alexander JH, McMurray JJ, et al, and the ARISTOTLE Committees and Investigators. Apixaban versus warfarin in patients with atrial fibrillation. N Engl J Med, 2011, 365: 981-992.
[15]Ruff CT, Giugliano RP, Antman EM, et al. Evaluation of the novel factor Xa inhibitor edoxaban compared with warfarin in patients with atrial fibrillation: design and rationale for the Effective aNticoaGulation with factor xA next GEneration in Atrial Fibrillation-Thrombolysis In Myocardial Infarction study 48 (ENGAGE AF-TIMI 48). Am Heart J, 2010, 160: 635-641.
[16]Giugliano RP, Ruff CT, Braunwald E, et al. Once-daily edoxaban versus warfarin in patients with atrial fibrillation. N Engl J Med, 2013, 369: 2093-2104.
[17]Ruff CT, Giugliano RP, Braunwald E, et al. Comparison of the efficacy and safety of new oral anticoagulants with warfarin in patients with atrial fibrillation: a meta-analysis of randomised trials. Lancet, 2014, 383:955-962.
[18]Granger CB, Armaganijan LV. Newer oral anticoagulants should be used as first-line agents to prevent thromboembolism in patients with atrial fibrillation and risk factors for stroke or thromboembolism. Circulation, 2012, 125:159-164.
[19]Ansell J. New oral anticoagulants should not be used as first-line agents to prevent thromboembolism in patients with atrial fibrillation. Circulation, 2012, 125:165-170.
2014-04-12)
(编辑:汪碧蓉)
100101 北京市,中国人民解放军306医院
钱方毅 主任医师 教授 主要从事心血管病临床与科学研究 Email:qianfangyibj@163.com
R445.1
C
1000-3614(2014 ) 06-0473-03
10.3969/j. issn. 1000-3614. 2014.06.020
