中华医学会肾脏病学分会《慢性肾脏病矿物质和骨异常诊治指导》
2013-07-01莉李贵森刘志红
王 莉李贵森刘志红
·医学继续教育·
中华医学会肾脏病学分会《慢性肾脏病矿物质和骨异常诊治指导》
王 莉1李贵森1刘志红2
中华医学会肾脏病分会《慢性肾脏病矿物质和骨异常诊治指导》是针对我国慢性肾脏病矿物质和骨异常(CKD-MBD)临床诊断和治疗现状,借鉴国际学术界现有CKD-MBD指南及相关研究结果和临床试验循证依据,结合我国国情及现阶段医疗条件,制定的旨在用于指导肾脏病临床医务工作者进行成人CKD-MBD管理的专家指导意见。本诊治指导包括五大部分:(1)CKD-MBD相关定义和基本概念的阐述;(2)CKD患者进行矿物质异常、骨病及血管钙化评估的时机,监测指标的选择和意义,以及相关指标监测的频率;(3)CKD-MBD患者降低高血磷,维持正常血钙,继发性甲状旁腺功能亢进和血管钙化的治疗目标及防治原则;(4)CKD不同分期患者骨质疏松的评价标准、药物使用指征及需要注意的问题;(5)肾移植受者相关骨病的诊治及这一特殊人群CKD-MBD的评估和处理方法。鉴于上述诊断和治疗的建议意见大多来源于国外的一些大型流行病学研究、随机对照临床试验及Meta分析研究结果,我们在该诊治指导中用较大篇幅来阐述相关依据的来源,以便大家在学习时参考、在临床工作中做出更符合患者情况的判断。本文为诊疗指导的简写版,重点介绍第二至第五部分。
诊治指导 慢性肾脏病 矿物质和骨异常 高磷血症 继发性甲状旁腺功能亢进 血管钙化 骨质疏松 透析 肾移植
慢性肾脏病矿物质和骨异常(CKD-MBD)的诊断
生化指标的监测
监测时机 对于成人CKD患者,推荐从CKD 3期开始监测血清钙、磷、全段甲状旁腺激素(iPTH)及碱性磷酸酶(ALP)活性的水平,并建议检测25羟维生素D[25(OH)D]水平。
监测频率 对于CKD 3~5D期患者,可根据血清钙、磷、ALP、iPTH和25(OH)D水平是否异常及其严重程度,结合CKD进展速度来决定监测频率。建议合理的监测频率如下(表1):
(1)CKD 3期患者:建议每隔6~12月检测血清钙、磷、ALP;根据iPTH基线水平和CKD进展情况决定iPTH的检查间隔时间;
(2)CKD 4期患者:建议每隔3~6月检测血清钙、磷;每隔6~12月检测iPTH水平;
(3)CKD 5期及5D期患者:建议每隔1~3月检测血清钙、磷;每隔3~6月检测iPTH水平;
(4)CKD 4~5D期患者:建议每隔6~12月检测ALP;如iPTH水平升高,则可增加检测频率;
(5)CKD 3~5D期患者:建议检测25(OH)D的水平,并根据基线水平和治疗干预措施决定重复检查的频率。
对于接受针对CKD-MBD治疗或已经出现血清生化检查异常的CKD患者,建议合理增加检测频率,从而监测病情变化趋势、疗效及药物不良反应。
需要注意的问题和原则 CKD 3~5D期患者,需根据生化指标的变化趋势及对CKD-MBD相关评估结果综合考虑而非单个实验室检测结果来制定治疗决策。
CKD 3~5D期患者,建议分别对血清钙和磷的水平进行评估,指导临床治疗,而不以钙磷乘积的结果指导临床。
在CKD 3~5D期患者的实验室检查报告中,临床实验室应该向临床医师提供关于实际使用的检测方法的信息,并报告在操作规范、样本来源(血浆或血清)及样本处理细节等方面的任何变更,以协助临床医师对生化检查结果做出合理解读。
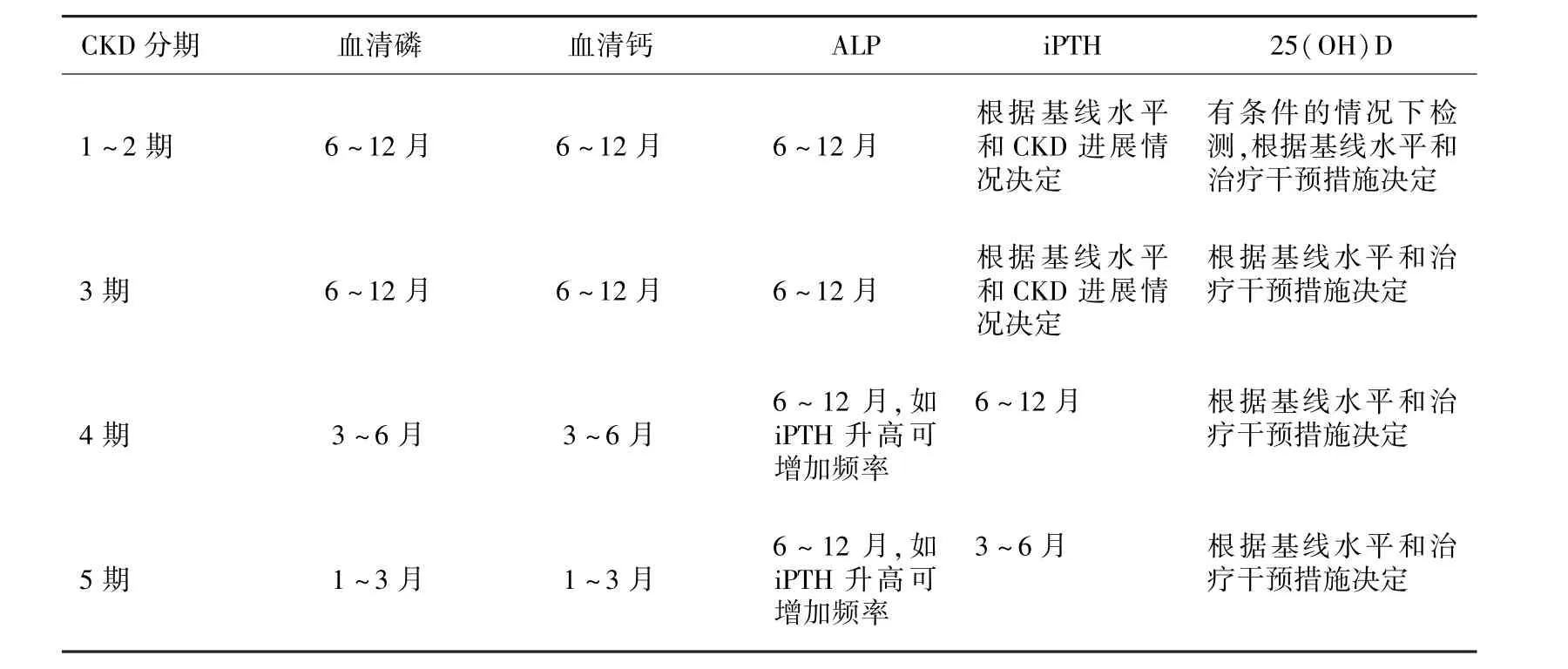
表1 CKD各期矿物质和骨异常相关生化指标检测频率
骨的评价
骨活检 骨活检是诊断CKD-MBD的金标准,但由于临床操作困难,对于有CKD-MBD证据的CKD 3~5期患者,不要求常规进行骨活检。
具备以下指征的患者,在有条件的情况下建议行骨活检,以明确诊断:不明原因的骨折、持续性骨痛、不明原因的高钙血症、不明原因的低磷血症、可能的铝中毒及使用双膦酸盐治疗CKD-MBD之前。
骨密度(BMD)测定 对于有CKD-MBD证据的CKD 3~5期患者,BMD不能预测其发生骨折的风险,也不能预测肾性骨营养不良的类型,不建议常规测定BMD。
生化指标 CKD 3~5期患者,建议使用血清iPTH和ALP来评价骨病严重程度,上述指标的显著升高或降低可预测可能的骨转化类型。
CKD 3~5期患者,有条件的情况下可检测骨源性胶原代谢转换标记物,来评估骨病的严重程度。
血管钙化的诊断和评估 建议对于有显著高磷血症需要个体化高剂量磷酸盐结合剂治疗者、等待肾移植患者、CKD 5D期患者和医师评估后认为需要检测的患者,进行心血管钙化的评估。
CKD 3~5D期患者,可采用侧位腹部X平片检测是否存在血管钙化,并使用超声心动图检测是否存在心脏瓣膜钙化,有条件的情况下可采用电子束CT及多层螺旋 CT评估心血管钙化情况。建议6~12月进行一次心血管钙化的评估。
CKD 3~5D期患者合并血管/瓣膜钙化时,建议将其心血管疾病风险列为最高级别,并可据此指导CKD-MBD患者的管理。
CKD-MBD的预防和治疗
降低高血磷,维持正常血钙
血清磷的目标值 CKD 3~5期:建议血清磷维持在正常范围(0.87~1.45 mmol/L)。CKD 5D期:建议降低升高的血清磷水平,维持血清磷在1.13~1.78 mmol/L。
血清钙的目标值 CKD 3~5D期患者,建议血清校正钙维持在正常范围(2.10~2.50 mmol/L)。
饮食控制,限制磷的摄入 CKD 3~5期非透析患者,血清磷超过正常范围,建议首先限制饮食磷摄入(800~1 000 mg/d)。CKD 5D期患者,血清磷超过目标值,建议限制饮食磷摄入(800~1 000 mg/d)。
建议选择磷吸收率低、磷/蛋白质比值低的食物。限制摄入含有大量磷酸盐添加剂的食物。
透析治疗方案调整 CKD 5D期常规血液透析(HD)治疗的患者,建议使用钙离子浓度为1.25~1.50 mmol/L(2.5~3.0 mEq/L)的透析液;CKD 5D期腹膜透析(PD)治疗的患者,建议使用钙离子浓度为1.25 mmol/L(2.5 mEq/L)的透析液。
CKD 5D期HD患者可增加透析频率和透析时间,以更有效地清除血磷。
药物治疗
含钙磷结合剂 CKD 3~5期非透析患者,如果通过限制饮食磷摄入后,血清磷水平仍高于目标值,而血清钙水平在正常范围或降低,建议使用含钙磷结合剂。
CKD 5D期患者,如果通过限制饮食中磷的摄入和充分透析仍不能控制血清磷水平,而血清钙水平在正常范围或降低,建议使用含钙磷结合剂。
CKD 3~5D期合并高磷血症患者,若高钙血症持续存在或反复发生,不推荐使用含钙磷结合剂;若合并动脉钙化和(或)无动力性骨病和(或)血清iPTH水平持续过低,建议限制含钙磷结合剂的使用。
建议每日元素钙总量不超过2 000 mg。对于未接受活性维生素D及其类似物治疗、或低钙血症、或正在接受拟钙剂治疗的患者,其钙的摄入量可稍高。
对于每日元素钙摄入量已超过2 000 mg、血清钙超过正常范围的患者,降磷治疗建议联合使用非含钙磷结合剂。
非含钙磷结合剂 建议当禁忌使用含钙磷结合剂,或需要限制含钙磷结合剂剂量时,非含钙磷结合剂应作为降磷治疗的药物选择:
(1)CKD 5D期伴高磷血症患者,血清校正钙>2.5 mmol/L时,建议选择非含钙磷结合剂降磷治疗;
(2)CKD 5D期患者伴高磷血症,血清校正钙<2.5 mmol/L时,予足量含钙磷结合剂后(钙元素量1 500 mg),血清磷仍高于目标值,建议根据血清钙水平加用或换用非含钙磷结合剂;
(3)CKD 5D期患者伴高磷血症,同时伴血管钙化,和(或)iPTH持续降低(低于正常上限的2倍)和(或)低转运骨病,建议选择非含钙磷结合剂进行降磷治疗。
建议非含钙磷结合剂使用时应随餐服用。可根据每餐饮食摄入含磷食物的量不同,调整每餐药物剂量。
建议非含钙磷结合剂初始使用时应从小剂量开始,起始用量根据血清磷水平决定。剂量滴定期应每1~2周检测血清磷和钙,直到钙磷水平稳定后,再按常规监测。根据血清磷水平调整药物剂量,使其维持在目标范围。
含铝磷结合剂 CKD 3~5D期的患者,如果血清磷持续>2.26 mmol/L,可考虑短期(最多4周)使用含铝磷结合剂。为避免铝中毒,禁止反复长期使用含铝磷结合剂。
继发性甲状旁腺功能亢进症(SHPT)的治疗
CKD患者iPTH的目标值 CKD 3~5期:CKD 3~5期非透析患者中最佳的iPTH水平目前尚不清楚。需要对这些患者iPTH水平进行早期监测和动态评估。
CKD 5D期:建议CKD 5D期透析患者的iPTH水平应维持于正常值上限的2~9倍。
SHPT的治疗 (1)控制高磷血症,维持血清钙水平达标;(2)合理使用活性维生素D及其类似物。
CKD 3~5期非透析患者,如果iPTH水平超过正常上限,建议首先评估是否存在高磷血症、低钙血症和维生素D缺乏。在积极控制可调节因素(如高血磷、低血钙和维生素D缺乏)的基础上,如果iPTH进行性升高并持续高于正常值上限,建议使用活性维生素D及其类似物治疗。
CKD 5D期患者,如果iPTH水平升高超过目标值,建议使用活性维生素D及其类似物治疗。如果iPTH在目标范围内快速增加或者降低,应开始或调整活性维生素D治疗,以避免iPTH超出目标范围。
CKD 3~5期非透析患者,建议首次使用活性维生素D及其类似物时从小剂量开始。
CKD 5D期患者,在目标值范围内iPTH有明显上升趋势者,建议开始使用小剂量活性维生素D及其类似物,如果iPTH超过目标值上限,建议可间断使用较大剂量的活性维生素D及其类似物治疗。
建议根据iPTH、血清钙、磷水平对活性维生素D及其类似物进行剂量调整;使用活性维生素D及其类似物治疗前后定期监测患者钙磷水平。
(1)CKD 3~5期非透析患者,建议开始使用活性维生素D及其类似物后要监测血清钙、磷。开始使用的前3月至少每月监测1次,以后每3月1次。iPTH水平监测在开始使用前6月至少每3月1次,以后每3月1次;
(2)CKD 5D期初始或大剂量使用活性维生素D及其类似物患者,建议第1月至少每2周监测1次钙磷水平,以后每月1次。iPTH水平每月监测1次至少持续3个月,以后每3月1次;
(3)如果iPTH水平低于正常上限的2倍,或出现高钙、高磷血症时,建议减量或停用活性维生素D及其类似物。
拟钙剂的使用 在使用传统治疗方法(纠正低血钙、控制高血磷以及使用活性维生素D及其类似物治疗)无法将iPTH控制在目标范围时,建议CKD 5D期患者可选择性使用拟钙剂。
甲状旁腺切除术 甲状旁腺切除术指征:CKD 3~5D期合并药物治疗无效的严重甲状旁腺功能亢进,建议行甲状旁腺切除术。
当出现下列情况,建议择期行甲状旁腺切除术:
(1)iPTH持续>800 pg/ml(正常值16~62 pg/ml);
(2)药物治疗无效的持续性高钙和(或)高磷血症;
(3)具备至少一枚甲状旁腺增大的影像学证据,如高频彩色超声显示甲状旁腺增大,直径>1 cm且有丰富的血流;
(4)以往对活性维生素D及其类似物药物治疗抵抗。
甲状旁腺切除手术方式主要有三种:甲状旁腺全切除+自体移植术(PTX+AT)、甲状旁腺次全切除术(sPTX)和甲状旁腺全切除术(tPTX)。
CKD患者血管钙化的防治
防治高磷血症 建议控制CKD患者的高磷血症以降低血管钙化风险,防治措施包括控制磷的摄入,选择性使用磷结合剂以及增加HD治疗频率和时间。
合并血管钙化的高磷血症患者,建议使用非含钙磷结合剂。
防止高钙血症 建议避免CKD患者高钙血症以降低血管钙化风险。对于高钙血症持续存在患者,不建议使用含钙磷结合剂,避免增加血管钙化风险。
防治SHPT 建议治疗SHPT,措施包括予活性维生素D及其类似物、拟钙剂或实施甲状旁腺切除手术。但应避免长期过大剂量使用活性维生素D及其类似物,引起体内维生素D水平过高和过度抑制iPTH水平。使用活性维生素D及其类似物过程中应监测血清钙、磷水平,避免高钙血症和高磷血症发生。
CKD患者骨质疏松治疗
骨质疏松的诊断和评估
生化指标 生化指标的建议监测频率:
(1)每隔6~12月检查血清钙、磷、ALP水平;
(2)根据iPTH基线水平和CKD进展情况决定iPTH的检查间隔时间;
(3)有条件的情况下建议检测25(OH)D的水平,并根据基线水平和治疗干预措施决定重复检测的频率。
BMD测量 建议对于CKD 1~2期的患者同时测定腰椎及髋关节骨密度,并定期复查。
其他骨测量方法 定量超声骨显像、X线摄片法、磁共振、骨标志物、骨活检。
骨质疏松骨折风险预测 建议对CKD 1~3期的患者进行骨质疏松骨折风险预测。较常用的预测方法是亚洲人骨质疏松自我筛查工具(OSTA)和WHO骨折风险预测简易工具(FRAX)。
CKD患者骨质疏松治疗时机 具备以下情况之一者,需考虑药物治疗:
(1)确诊骨质疏松者(BMD:T≤-2.5),无论是否有过骨折;
(2)骨量低下患者(BMD:-2.5<T≤-1.0),并且存在一项以上骨质疏松危险因素,无论是否有过骨折;
(3)无BMD测定条件时,具备以下情况之一者,也需考虑药物治疗:已发生过脆性骨折;OSTA筛查为高风险;FRAX工具计算出髋部骨折概率≥3%,或任何重要部位的骨质疏松性骨折发生概率≥20%。
基础治疗 (1)均衡膳食;(2)合理运动;(3)慎用药物;(4)加强自身及环境的保护措施。
药物治疗
双膦酸盐 CKD患者双膦酸盐使用指征:
(1)CKD 1~2期患者,如果出现骨质疏松和(或)高骨折风险,建议按照普通人群治疗方案使用双膦酸盐;
(2)CKD 3期患者,如果iPTH水平在正常范围且出现骨质疏松和(或)高骨折风险,建议按照普通人群的治疗方案使用双膦酸盐;
(3)CKD 3期患者,如果出现CKD-MBD的生化检查异常及低BMD和(或)脆性骨折,则建议根据生化指标改变的幅度和可逆性以及CKD的进展情况使用双膦酸盐,同时考虑进行骨活检;
(4)CKD 4~5D期患者,如果出现了 CKDMBD特异性的生化指标异常、低BMD和(或)脆性骨折,则建议在使用双膦酸盐前进行骨活检。
活性维生素D及其类似物 CKD患者,如果合并骨质疏松和(或)高骨折风险,可予活性维生素D及其类似物和钙剂治疗。
(1)CKD 1~2期患者,合并骨质疏松和(或)高骨折风险,参照普通人群的治疗方案,在补充钙剂的基础上,补充活性维生素D及其类似物;
(2)CKD 3~5期且未接受透析合并低BMD和(或)高骨折风险的患者,如果iPTH水平在正常范围,可补充活性维生素D及其类似物;
(3)CKD 3~5期且未接受透析合并低BMD和(或)高骨折风险的患者,如果iPTH进行性升高并且在纠正了可调节因素后仍持续高于正常值上限,建议使用活性维生素D及其类似物治疗;
(4)CKD 5D期伴低BMD和(或)高骨折风险患者,请参照中华医学会肾脏病学分会《慢性肾脏病矿物质与骨异常诊治指导》第三章第二节。
降钙素 对高转化型骨质疏松、老年骨质疏松、绝经后骨质疏松、皮质类固醇药物引起的骨质疏松造成骨折、骨质疏松、肿瘤转移等引起的骨痛,建议在补充钙剂和维生素D的同时使用降钙素。
CKD患者伴有严重的高钙血症,建议使用降钙素。
其他药物 (1)重组人甲状旁腺激素;(2)雌激素类药物;(3)雌激素受体调节剂。
肾移植受者相关骨病的诊断和治疗
肾移植受者相关骨病的诊断 在肾移植术后初期内,建议至少每周测定血清钙、磷水平,直至两者达到稳定。
在肾移植术后初期过后,建议血清钙、磷及iPTH水平的监测频率取决于以上生化指标的异常程度以及CKD的进展速度。建议的检测间隔:
(1)CKD 1~3T期患者:每隔6~12月检查血清钙、磷水平;在第一次检测iPTH后根据iPTH基线水平和CKD进展情况决定iPTH的检查间隔时间。
(2)CKD 4T期患者:每隔3~6月检测血清钙、磷水平;每隔6~12月检测iPTH水平。
(3)CKD 5T期患者:每隔1~3月检测血清钙、磷水平;每隔3~6月检测iPTH水平。
(4)CKD 3~5T期患者:每隔6~12月检测ALP活性;如存在iPTH水平升高,则可增加检测频率。
对于接受CKD-MBD治疗的CKD患者或出现生化指标异常的患者,可合理地增加检测的频率,以监测疗效和药物不良反应。
对于CKD 1~5T期患者,建议测定25(OH)D水平,并根据基线值和治疗措施决定重复检测的频率。
在接受肾移植后的3月内,估算肾小球滤过率(eGFR)>30ml/(min·1.73m2)的患者,如果服激素或具有与普通人群相似的发生骨质疏松的风险,则应检测其BMD。
CKD 4~5T期患者,与普通人群情况不同,BMD不能预测患者发生骨折的风险,也不能预测肾移植受者相关性骨病的类型。
对相关生化指标异常的处理 对生化指标出现异常患者的处理,包括出现血清钙、磷、iPTH水平等异常,建议根据CKD 3~5期患者的处理方案执行。
维生素D缺乏和不足 对于肾移植受者中出现的维生素D缺乏和不足,建议针对参照CKD相应分期人群的治疗策略加以纠正。
骨密度过低的处理 对于接受肾移植术后12月内,eGFR>30 ml/(min·1.73m2),且BMD过低的受者,建议使用维生素D、活性维生素D及其类似物或双膦酸盐进行治疗。
(1)选择治疗药物时应该考虑是否存在CKD-MBD;
(2)可考虑进行骨活检对治疗加以指导,特别是在使用双膦酸盐进行治疗前,因为这一治疗中无动力性骨病的发病率较高;
(3)目前尚无足够的数据对肾移植术后>12月的受者的治疗进行指导。
对于BMD减低的CKD 4~5T期患者,建议的治疗方案与CKD 4~5期且未行透析的患者类似。
预防治疗方案
维生素D 肾移植术后应用维生素D(含活性维生素D)可能对预防患者BMD降低有益处。
双膦酸盐 目前还不能确定应用双膦酸盐对预防肾移植受者相关骨病是否有益处。
长期治疗方案 (1)活性维生素D及其类似物;(2)双膦酸盐。
肾移植术后甲状旁腺功能亢进的手术治疗 建议在肾移植术后12个月以上,且发生高钙血症时再考虑进行甲状旁腺切除术。
对于肾功能稳定,暂不需要透析的患者,不建议PTX+AT,而建议仅切除甲状旁腺腺瘤或腺瘤样增生的组织。
工作组
组 长:刘志红
成 员:王 莉 陈江华 李贵森 梁馨苓
张 凌 蒋 华 蒲 蕾
审阅专家
丁小强 丁国华 万建新 王 荣 王 莉
王 梅 左 力 史 伟 付 平 邢昌赢
刘必成 刘志红 李 英 李贵森 吴 镝
余学清 张 宏 张 凌 陈江华 陈孟华
陈晓农 陈 崴 陈 楠 郁胜强 胡伟新
侯凡凡 钱 莹 倪兆慧 徐 苓 梅长林
谌贻璞 章海涛 梁馨苓 蔡广研
2013-11-17
(本文编辑 溢 行)
1四川省人民医院肾内科(成都,610072);2南京军区南京总医院全军肾脏病研究所
