我院门诊抗菌药物处方点评与分析
2013-04-17黄恩,付翔
黄 恩,付 翔
(中国人民解放军第324医院,重庆 400020)
抗菌药物不合理应用和细菌耐药已成为严重的公共卫生问题之一。超级细菌的出现给医药工作者再次敲响了警钟,严格控制抗菌药物滥用刻不容缓,合理使用抗菌药物已成为当务之急。为了解我院抗菌药物使用存在的问题,对2012年7月至12月门诊抗菌药物处方进行了专项点评,为临床合理用药提供参考。
1 资料与方法
随机抽查我院门诊2012年7月至12月的处方,每月抽取2 000张,共12 000张。依据卫生部《抗菌药物临床应用指导原则》《抗菌药物临床应用管理办法》《处方管理办法》、药品说明书及相关文献等,对筛选出使用抗菌药物的处方进行点评。点评内容包括抗菌药物使用的适应证、药物选择、用法用量、重复给药、溶剂选择、药物相互作用、配伍禁忌等。对不合理使用抗菌药物的处方进行分类、统计及分析。
2 结果
抽取的12 000张门诊处方中有3 216张(26.80%)使用了抗菌药物,其中抗菌药物不合理使用处方256张,占所有抗菌药物处方的7.96%,占所抽查处方的2.13%。详见表1。
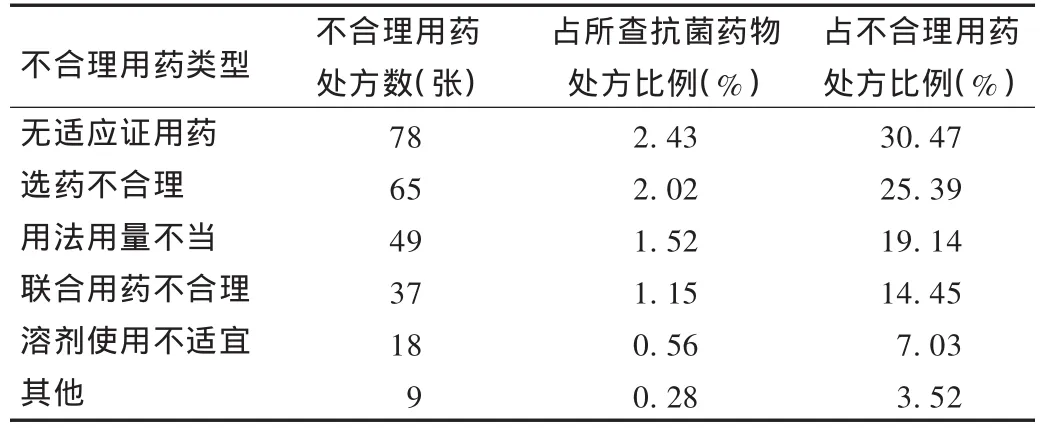
表1 不合理使用抗菌药物的处方统计
3 讨论
根据处方统计结果,在我院抽取的12 000张处方中抗菌药物使用率达26.80%,高于卫生部要求的门诊患者抗菌药物处方比例不超过20%的规定。因此要严格控制抗菌药物的使用,有效降低使用率。在抽取的3 216张抗菌药物处方中,不合理使用抗菌药物的处方256张,占7.96%,主要表现为无适应证用药、选药不合理、用法用量不当、联合用药不合理、溶剂使用不当等情况。
无适应证用药:用药指征不明是抗菌药物不合理应用的主要表现。如普通感冒、麻疹等都是病毒感染导致的疾病,未发现细菌感染不宜使用抗菌药物。如某患者,男,28岁,诊断为上呼吸道感染,处方为头孢克肟分散片100 mg,每日2次,口服4 d。上呼吸道感染是由病毒所致的自限性疾病,给予对症治疗即可痊愈,不需用抗菌药物,盲目预防性使用抗菌药物,容易引起菌群失调,产生耐药性和增加并发症的发生率。又如诊断为单纯疱疹、骨质增生、类风湿关节炎、腹痛、月经不调等,常予以头孢类和氟喹诺酮类抗菌药物治疗,均无使用抗菌药物的指征。《抗菌药物临床应用指导原则》规定,诊断为细菌性感染患者才具有应用抗菌药物指征,如缺乏细菌及病源微生物感染的证据及病毒性感染者,均无需应用抗菌药物。
选药不合理:药物选择不合理主要表现在选用的抗菌药物抗菌谱不能覆盖患者诊断的疾病最常见或最可能的致病原,及对特殊人群应用抗菌药物时选药不合理。如某患者,女,诊断为化脓性扁桃体炎,处方为帕珠沙星0.5 g,静脉滴注,每日1次。急性细菌性咽炎及扁桃体炎的病原菌主要为A组β-溶血性链球菌,治疗原则应针对β-溶血性链球菌感染选用抗菌药物。青霉素为首选,可选用青霉素G,也可口服阿莫西林。青霉素过敏患者可口服红霉素等大环内酯类抗生素,其他可选药有口服第1代或第2代头孢菌素。又如患者诊断为牙周炎,处方开具的司帕沙星。牙周炎最常见的致病菌为厌氧菌感染,而司帕沙星为喹诺酮类抗菌药物,对革兰阴性菌活性较强,对厌氧菌无效。此外,给儿童患者使用环丙沙星、左氧氟沙星等氟喹诺酮类抗菌药物不合理,此类药物会影响儿童软骨发育、导致承重关节损伤,不仅有潜在致畸和抑制骨骼生长的不良反应,而且易导致中枢神经系统的严重不良反应,该类药物应避免用于18岁以下未成年人。
用法用量不当:处方统计中发现,门诊在使用青霉素、头孢唑林、头孢他啶等血浆半衰期短的时间依赖型抗菌药物时,常采用每日1次的给药方法,这种给药方式只能使细菌处于一种“亚致死”水平,不但影响疗效,而且易导致细菌耐药。青霉素、头孢菌素类、大多数β-内酰胺类及克林霉素属时间依赖型抗菌药物,杀菌效果主要取决于血药浓度超过所针对细菌的最低抑菌浓度(MIC)的时间,而峰高或无限制增加其单次给药剂量并不能增加其杀菌作用[1]。其抗菌原则是缩短用药间隔时间,而不必将每次剂量增大。喹诺酮类及氨基苷类属浓度依赖型抗菌药物,其对致病菌的杀菌作用取决于峰浓度,存在抗菌后效应,建议1次大剂量,延长时间间隔给药。用量不合理主要表现为超剂量应用抗菌药物,不能做到个体化给药。如某患者,女,76岁,诊断为支气管扩张并感染,处方为头孢哌酮他唑巴坦钠4 g,静脉滴注,每日2次。根据头孢哌酮他唑巴坦钠说明书,其成人用量为每次2 g,每8小时或12小时静脉滴注1次。该处方为每次4 g,剂量过大,且老年人肾功能相对低下,血药浓度增高,容易导致药品不良反应发生,应按轻度肾功能减退情况减量给药。
联合用药不当:联合用药的目的是增强疗效,延缓或减少耐药性的产生。抗菌药物联合用药不当主要表现为:1)繁殖期杀菌剂与快速抑菌剂联合使用;如头孢他啶+阿奇霉素,头孢他啶是头孢菌素类,属于繁殖期杀菌剂,而阿奇霉素是大环内酯类,属于快速抑菌剂,抑菌剂迅速抑制蛋白质合成而使细菌处于静止状态,会造成头孢他啶的抗菌活性减弱[2],确需联用,可先用杀菌剂,间隔一定时间,再用抑菌剂,以获得更好疗效。2)重复用药,处方开具静脉滴注阿奇霉素注射液的同时口服罗红霉素胶囊,两药都属于大环内酯类抗菌药物。抗菌谱相似的药物联用,不仅增加患者的经济负担,造成资源浪费,还会增加不良反应和耐药性的产生。3)作用部位类同,如静脉滴注克林霉素注射液同时服用罗红霉素胶囊,二者均作用于细菌核糖体的50S亚基,通过抑制细菌蛋白质的合成起到抗菌作用,合用时可因竞争同一结合靶位而产生拮抗作用[3],故二者不宜联用。4)抗菌药物与活菌制剂联用,处方中发现阿莫西林胶囊与双岐四联活杆菌片合用,两者联用时双岐四联活杆菌片的活性被破坏,阿莫西林胶囊的药效也下降,故宜分开服用。
溶剂选择不当:不适宜的溶剂可导致药物稳定性下降、杂质增多,而使过敏反应发生率增高、效价降低及易引起其他不良反应发生。处方中发现青霉素钠、头孢唑林、头孢哌酮等与葡萄糖注射液配伍静脉滴注,葡萄糖注射液为pH 3.2~5.5,而该类抗菌药物在pH<4时分解较快,效价降低,致敏物质增多[4],pH接近中性的0.9%氯化钠注射液是该类抗菌药物的最佳溶剂。溶剂量偏大或偏小,可影响某些抗菌药物单位时间的给药要求;部分药物不稳定,易分解降效,药物浓度过小可导致滴注时间过长,进入体内的浓度在一定时间内达不到最低杀菌或抑菌浓度,从而难以维持有效血药浓度;药物浓度过大,不但刺激性增强,还可引起游离药物浓度过高,易致不良反应发生。
抗菌药物不合理应用还表现为超越权限使用、多药联用、用药时间过长、给药途径不当等。
抗菌药物的合理使用是评价医院合理用药水平和医疗服务质量的一个重要指标。通过对门诊抗菌药物处方的不合理应用分析,造成不合理用药的主要原因是临床医师对抗菌药物合理应用的知识掌握不够全面,尤其是对临床药理学、药代动力学、药品不良反应方面的知识不足。因此,医院需进一步加强抗菌药物临床应用管理,规范抗菌药物临床应用;临床医师应加强药学知识的学习,系统掌握抗菌药物知识,合理使用抗菌药物,防止滥用。药师要充分发挥自身的药学专业知识,积极参与临床用药并实施合理监测,以补充临床医师药学知识方面的不足,确保临床安全、有效、经济、合理使用抗菌药物。
[1]王 睿.抗菌药物PK/PD及给药方案优化[J].中国药物应用与监测,2004(4):9-11.
[2]朱 依.药理学[M].第7版.北京:人民卫生出版社,2011:58.
[3]王启平,陈 省.14 624张门诊处方中不合理用药分析[J].中国医院药学杂志,2007,27(4):542.
[4]李连新,付燕霞.医院临床不合理使用抗菌药物分析及干预措施[J].中国药业,2012,21(1):60-62.
