复杂性下尿路排尿功能障碍患者影像尿动力学检查78例临床分析
2012-10-23徐月敏谷宝军费肖芳
刘 莺,徐月敏,谷宝军,费肖芳
上海交通大学附属第六人民医院泌尿外科,上海 200233
下尿路排尿功能障碍以各种储尿期和排尿期下尿路症状(Lower urinary tract symptoms,LUTS)为主要表现,常混合存在,临床诊断较为困难。ICS推荐尿动力学检查作为该类疾病的重要检查方法,定性诊断膀胱逼尿肌、尿道括约肌功能异常[1]。但当患者合并明显的解剖异常或病情较复杂临床医师希望获得更精确的诊断信息时,普通尿动力学检查往往无法做出相关诊断,如加入下尿路同步影像可能成为较好的诊断手段。本研究拟从功能学和形态学两个方面探讨不同性别各种复杂性下尿路排尿功能障碍患者的影像尿动力学特点,讨论行影像尿动力学检查的应用价值,为此类患者临床诊断和进一步治疗提供更多良好参考。
1 资料与方法
1.1 一般资料
2009年5月至2012年6月因各种复杂性下尿路排尿功能障碍在我院行影像尿动力学(Videourodynamic study,VUDS)检查患者 78例,其中男性38例,女性40例,年龄19~75岁,平均47岁。患者均以各种储尿期和排尿期LUTS症状为主诉,合并解剖异常或其他慢性神经系统疾病史,或有手术失败史拟行进一步手术治疗。存在明确神经系统疾病史者10例(创伤性脊髓损伤、脊柱术后、脑梗后、糖尿病或帕金森氏病等),男女性各5例;无明确神经系统疾病史者68例,其中男性33例,女性35例。
1.2 检查方法
所有未留置尿管的患者均先行自由尿流率测定(女性:坐位,男性:立位),分析尿量、最大尿流率(Qmax)及排尿曲线形状,要求尿量>150 ml。对于留置导尿管的患者拔除导尿管后直接行VUDS。
应用尿动力学分析仪(Laborie公司生产)及其配套数据记录分析软件(UDS 120)、数字化X线检查手术床(Uroskop Access,SIEMENS公司生产)对患者进行全面VUDS检查。所有检查过程均照国际尿控协会(ICS)规定操作[1]。一般检查体位为患者习惯的排尿体位(女性:坐位或半坐位,男性:立位,个别高龄或一般情况较差者为平卧位),检查过程中尽可能不变换体位。将三腔膀胱测压管(7F)和双腔直肠测压管(12F)分别置入膀胱和直肠内,测量膀胱压(Pves)和腹压(Pabd);表面电极检测外括约肌肌电图(Electromogram,EMG)。将各压力传感器在大气压下耻骨联合上缘水平体外置零后,正确连接各导管,嘱患者咳嗽等检测仪器的工作状态是否符合要求,必要时予以相应调整,直至满意。Pves、Pabd、逼尿肌压(Pdet)、EMG、膀胱灌注量、排尿量和尿流率显示在各通道上。检查正式开始前用注射器抽尽残尿。造影剂为15%~20%泛影葡胺,充盈期灌注速度为30~50 ml/min,并根据患者的反应和是否能重复出症状来调整速度。若为膀胱顺应性极差且出现逼尿肌过度活动,则灌注速度调整为10 ml/min。检查包括充盈期膀胱压力测定(Cystometrogram,CMG)、排尿期压力-流率测定(Pressure-flow study,PFS)和同步X线透视显像录像、定点照相取样观察膀胱、尿道的实时动态变化,导管法残余尿量测定,静止期尿道内压测定(Urethral pressure profile,UPP)。
结果判定:膀胱低顺应性、逼尿肌过度活动(Detrusor overactivity,DO)、逼 尿 肌 活 动 低 下(Detrusor underactivity,DU)、逼尿肌—括约肌协同失调(Detrusor spincter dyssynergia,DSD)、膀胱出口梗阻(Bladder outlet obstruction,BOO)、压力性尿失禁(Stress urinary incontience,SUI)、膀胱感觉、膀胱顺应性等定义均参考ICS关于下尿路功能名词的标准化报告[2]。本研究中,DO的诊断标准为充盈期逼尿肌不自主低幅度期相性或持续性收缩,伴或不伴尿道内尿液漏出,无下限设定;同步显像提示随逼尿肌收缩出现膀胱颈口开放、尿道内造影剂填充、甚至尿道外口漏尿。BOO的影像诊断标准为逼尿肌持续收缩时膀胱颈和远端尿道间存在梗阻、不开放或开放不全,本研究采用影像学诊断。
2 结果
78例患者中,因膀胱测压管置入困难(在后尿道内迂曲打折,无法进入膀胱内)而中止检查4例(均为男性,尿道造影及尿道膀胱镜提示膀胱颈部抬高2例,后尿道狭窄1例,前列腺隐窝1例)。剩余74例中神经源性膀胱8例,非神经源性膀胱59例,各项指标均正常7例。
2.1 神经源性膀胱
神经源性膀胱8例,男女性各4例,均有明确神经病变,可同时存在直肠功能障碍,UDS中出现储尿期DO、膀胱低顺应性或排尿期DU、DSD,同步影像提示最大膀胱容量(Maximum cystometric capacity,MCC)增大、膀胱呈“圣诞树形”外观、出现膀胱输尿管返流(Vesico-urethral reflux,VUR)等。以DU为主要表现者3例,其中男性1例,女性2例,均无肾积水表现,UDS检查提示Pdet.max低下,“腹压排尿”型,同步影像提示排尿时膀胱、尿道位置随腹压增加下移,膀胱颈口开放或未开放。DO2例,均为男性,均无肾积水表现(见图1)。低顺应性膀胱合并肾积水2例,男女性各1例,均为双侧VUR。DSD 1例,为女性,表现为排尿期Pves升高同时肌电图活动明显增强,无VUR。
2.2 非神经源性膀胱
非神经源性膀胱59例,其中男性28例,女性31例。BOO29例,其中BPO 3例(见图2),POP 5例,膀胱颈部梗阻13例(男性5例,女性8例),后尿道梗阻3例,失调性排尿5例(均为女性)。DU13例,共8例女性患者中有5例因无法排尿未行PFS测定,经同步影像结合PFS“腹压排尿”型结合诊断(见图3)。DO3例(男性1例,女性2例);真性尿失禁4例(男性2例,女性2例);前列腺术后SUI 10例。
2.3 其他
VUDS检查各项指标均正常7例。其中男性3例,临床诊断分别为精囊、射精管囊肿1例,外伤后膀胱占位1例,外伤后腰椎损伤、NGB可能1例;女性4例,临床诊断分别为TURBN术后排尿困难1例,其他原因“下尿路梗阻”3例。

图1 男性NGB(创伤性脊髓损伤):充盈期见多个DO波,表现为逼尿肌反射亢进,伴左侧VUR,同步影像显示充盈期膀胱颈部、前列腺部尿道持续开放,膀胱、尿道结石Fig 1 Neurogenic bladder in male(caused by tramatic spinal cord injury):During cystometrogram,there were several DO waves which represented detrusor hyperreflexia at filling phase.Synchronized image showed left vesicoureteral reflux;bladder neck and prostatic urethra’s keeping opening,bladder and urethral stones
另有8例患者行VUDS检查后改变原临床诊断。其中男性3例,原诊断BPH引起BPO2例,后诊断为尿道球膜部狭窄1例、DU合并膀胱颈部梗阻1例;原诊断外伤后腰椎损伤、NGB可能1例,行VUDS检查各项指标均正常。女性4例,原诊断脑梗后排尿困难、NGB可能1例,后诊断为DU,其他尿动力学指标正常,故排除 NGB;原诊断女性BOO4例,后均诊断为DU。
3 讨论
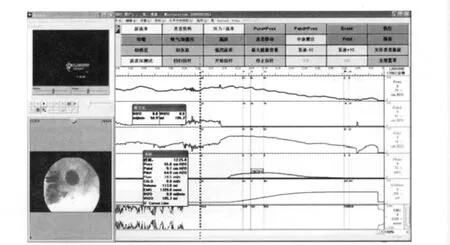
图2 男性BPO:排尿期“高压低流”特征性曲线,同步显像提示前列腺部尿道尿流细Fig 2 Benign prostate obstruction:characteristic curve at voiding phase—“high pressure and low flow”.Synchronized image showed weak stream of urine at prostatic urethra.Schäfer nomogram:Grade Ⅲ
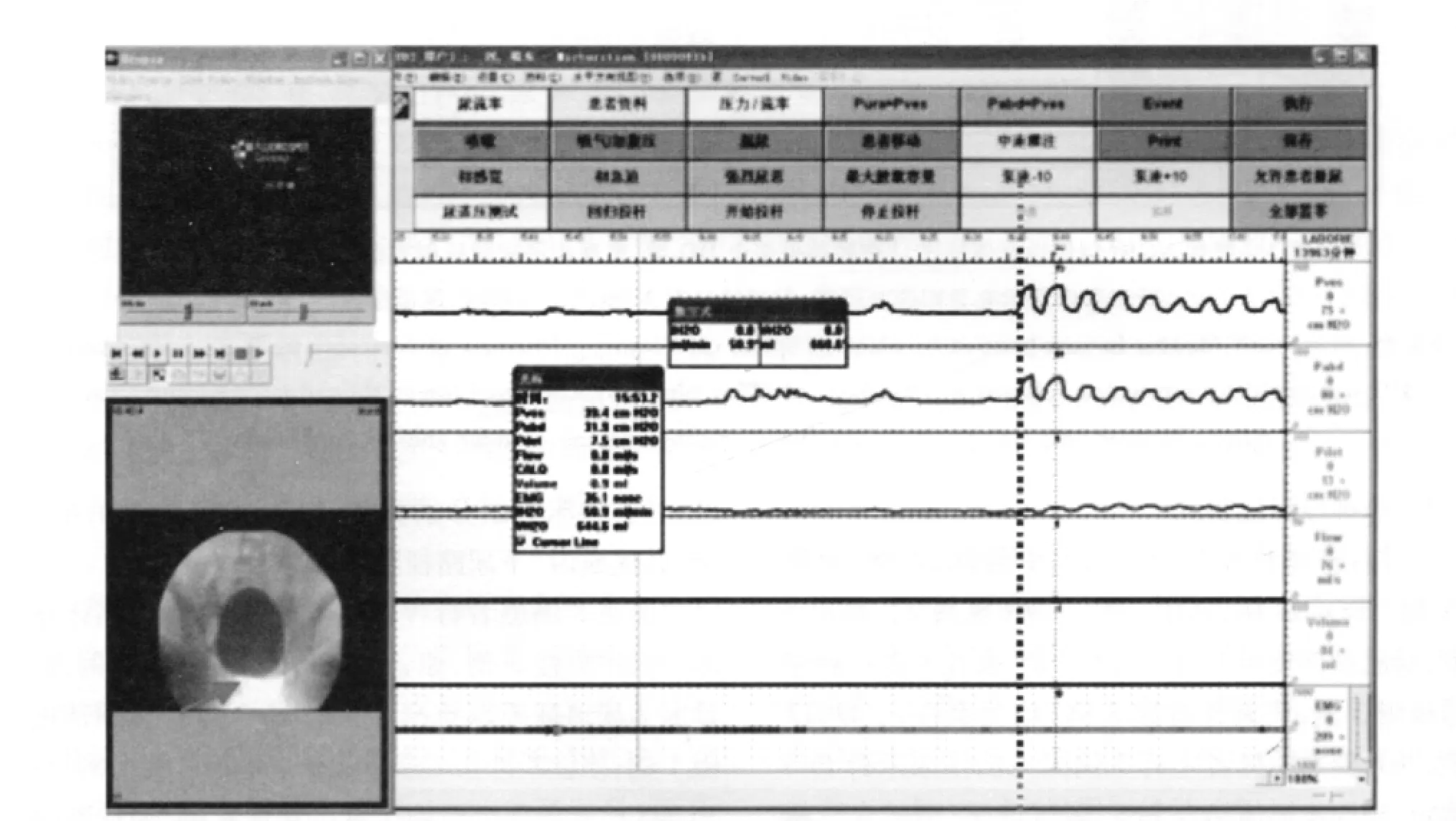
图3 女性DU:腹压排尿型,逼尿肌收缩无力,无法带管排尿,无法PFS测定,同步显像提示排尿期膀胱颈口未开放Fig 3 Detrusor underactivity in female:Type of abdominal pressure voiding.The patient was unable to voidng with catheter and complete pressure-flow study.Synchronized image showed that bladder neck wasn’t open during voiding phase
下尿路排尿功能障碍的病因、发病机制复杂,仍需要多学科共同研究,对该类疾病的诊断就是切入点之一,临床监测其进展,防止或减少并发症具有重要意义[3,4]。国外很早即开展了此类疾病相关的实验和临床研究,从尿动力学角度探讨临床特点、发病机制,对认识、诊断和治疗此类疾病产生了重要和深远的作用。很多不明原因的下尿路排尿功能障碍患者经过全面的尿动力学检查后,通过发现其存在不同程度的膀胱逼尿肌、尿道括约肌功能异常,为下尿路功能提供尿动力学诊断依据,从而指导其治疗。但对一些复杂性排尿功能障碍(如复杂性神经源性膀胱尿道功能障碍、复杂性尿失禁、复杂性膀胱出口梗阻、女性排尿困难、可控性尿流改道后等),普通尿动力学无法做出明确诊断和精确定位诊断,而影像尿动力学通过X线透视同步显影,可较好地观察解剖异常、理解尿动力学各参数间的互相关系,从功能和形态表现两方面互相印证,共同解释疾病的病理生理过程,也更易鉴别和除外人工误差。VUDS目前被认为是尿动力学检查中最为准确的方法,是国际上应用最广泛的尿动力学检查手段[5]。
不同神经病变所致神经源性膀胱尿道功能障碍的特点不同,且此类患者常并有VUR、膀胱形态异常改变等情况,有的已形成梨形膀胱、圣诞树形膀胱、膀胱憩室等,这主要与神经损伤有关。普通尿动力学检查对评估上尿路风险、判断膀胱形态功能变化的价值有限,因此,对这类患者需常规行影像尿动力学检查。多个研究已证实,VUDS能够准确判断基于排尿障碍的肾积水的原因[6-9]。一般将充盈期Pves>40 cmH2O或出现VUR时的膀胱容量称为膀胱安全容量。膀胱储尿期尿液超过其安全容量后就会对上尿路产生损害。因此准确判断膀胱安全容量对于治疗神经源性膀胱尤其关键。本研究收集神经源性膀胱患者资料尚有限,仅发现2例创伤性脊髓损伤患者(脊柱术后)出现VUR,均为低顺应性膀胱合并肾积水,充盈期Pves均未达40 cmH2O即出现VUR(分别为18 cmH2O、21 cmH2O),膀胱内部分造影剂外流。因此,只有VUDS能反映出真正的充盈期Pves,是判断此类疾病唯一准确的方法。1例女性帕金森氏病患者充盈期未见DO,但出现充溢性尿失禁;排尿期DU伴括约肌收缩功能障碍(似DSD)。神经源性DSD多为连接脑桥排尿中枢和骶髓排尿中枢的神经通路中断引起,特点为逼尿肌不自主收缩时出现尿道括约肌不自主收缩,仅见于神经病变在脑干(脑桥排尿中枢)和骶髓(骶髓排尿中枢)之间的患者,这需与常见的获得性排尿障碍相鉴别。但并非所有明确神经系统病变均产生相应神经源性膀胱尿道功能障碍,本研究中有2例患者经VUDS改变原临床诊断:分别为原诊断外伤后腰椎损伤、NGB可能男性1例,行VUDS检查各项指标均正常;原诊断脑梗后排尿困难、NGB可能女性1例,后诊断为DU,其他尿动力学指标均正常,故排除NGB。
男性尿道、前列腺术后排尿障碍(尿失禁、排尿困难等)的鉴别诊断亦是临床难点之一。通过VUDS能排除NGB、基本鉴别尿失禁的不同类型,并可通过观察膀胱尿道功能、储尿期膀胱颈口开放情况、尿道压力值等指导临床选择男性抗尿失禁治疗方案和手术术式[15]。本研究收集男性TURP术后尿失禁13例,VUDS诊断为SUI10例,真性尿失禁2例,DO伴UUI1例。本研究中12例SUI或真性尿失禁患者均行经闭孔途径悬吊球部尿道治疗,10例治愈、2例好转。研究表明,膀胱顺应性、尿道多次手术史、放化疗史是影响术后疗效的重要因素。女性单纯性SUI一般不推荐行尿动力学检查[15],此类患者也未纳入本次研究范围。本研究纳入尿道重建术后尿失禁3例,经VUDS证实为真性尿失禁2例,DO伴UUI 1例,已行相应膀胱颈部重建术治疗或药物治疗。
BOO指在一类以逼尿肌压力增加和尿流率减低为特征性表现的排尿期梗阻性疾病[2]。按发育可分为先天性梗阻和后天性梗阻;按发病机制可分为解剖性梗阻和功能性梗阻[5]。解剖性梗阻包括膀胱颈部梗阻和尿道梗阻。有作者再将解剖性异常再分为外源性因素、尿道自身因素和膀胱尿道腔内因素等[11]。功能性梗阻则包括逼尿肌—膀胱颈部功能失调、逼尿肌-尿道外括约肌协同失调、失调性排尿等。但临床上常合并发生。不同性别患者的临床表现差异较大,临床上男性患者多以排尿困难为主要症状,可合并尿频、尿不尽感等;而女性患者症状则较多样。BOO的诊断主要依靠排尿期PFS结合X线同步影像。BOO与DU在临床上都以排尿困难为主要症状,无特异性、不易区分。尿动力学检查是行鉴别诊断的主要方法。DU具体表现“低压低流”,即Qmax降低、排尿期Pdet低下,另可有排尿量减少、残余尿量增多;甚至可能因逼尿肌收缩无力,致排尿期膀胱压始终无法高于尿道压、或合并DESD,则导致无法排尿;同时膀胱出口无明确梗阻依据。
关于男性下尿路梗阻,患者临床症状常与客观检查结果不符或保守治疗效果不明显,如前列腺增生(Benign prostate hyperplasia,BPH)中很多大前列腺(BPE)患者并没有前列腺梗阻(Benign prostate obstruction,BPO),而很多小前列腺患者(前列腺体积<30 ml)存在BPO,这时进一步行尿动力学检查分析患者逼尿肌、尿道括约肌功能情况和影像学显示梗阻部位很重要[4,6,8]。PFS 已成为诊断男性BOO的“金标准”,已有多种列线图如A-G图、ICS列线图、Schäfer列线图等可反映梗阻的严重程度。本研究主要使用Schäfer列线图+影像尿动力学依据诊断男性BOO。本研究中以排尿困难为主诉男性患者16例,前列腺、尿道术后排尿困难10例,小前列腺引起下尿路梗阻6例,其中大量残余尿(PVR 400 ml)伴上尿路重度积水者1例。VUDS诊断为BPO3例,膀胱颈部梗阻5例,后尿道梗阻3例,DU5例。
既往认为,女性膀胱出口梗阻少见,但已有多项研究报道在有持续性LUTS的患者中,其发生率达6% ~23%[14]。女性尿道比男性短、缺乏类似前列腺结构、排尿时盆底松弛,故女性正常排尿时较男性有更高的尿流率和较低的排尿压,即使正常女性的尿动力学指标也有很大的变异性,故男性的诊断标准不太适用于女性[9,11,12],而女性 BOO 的诊断标准仍未统一。已有的参考标准包括①压力一流率测定值:Qmax<15 ml/s,Pdet@Qmax>20 cmH2O(1998截点值);② Qmax<11 ml/s,Pdet@Qmax>21 cmH2O(2000校正截点值);③ Qmax<12 ml/s,Pdet@Qmax>25 cmH2O(2004校正截点值);④参照Blaivas-Grouz图,⑤影像尿动力学(在逼尿肌持续收缩时膀胱颈和远端尿道间存在影像学证据的梗阻)。Akikwala等通过对154例可能存在BOO的女性行前瞻性检查、比较上述标准后认为,影像尿动力和1998截点值结果类似,且与临床标准较符合;而B-G图对梗阻的评估过高、2004年截点值则评估过低。Gravina等在此基础上又强调指出BOO指数(BOO index,BOOI=Pdet@Qmax-2 Qmax)在诊断女性是否存在梗阻中的价值,他们认为BOOI≥-8且Qmax≤15 ml/s时,在尿动力学上诊断BOO最有意义。目前较为公认的“金标准”是:影像尿动力学提示在逼尿肌持续收缩时膀胱颈和远端尿道间存在梗阻、不开放[11,12,16],这也作为本研究中女性BOO的诊断标准,而PFS结果仅作为参考。女性患者以排尿困难为主诉26例:VUDS诊断为BOO18例,其中POP 5例,膀胱颈部梗阻8例,失调性排尿5例;DU8例。值得注意的是,由于排尿期逼尿肌无力和/或DESD,8例DU患者中有5例未能排尿期留置膀胱测压管时自行排尿,导致Qmax.p和Pdet.Qmax无法测定,但可通过排尿期无明显逼尿肌收缩、“腹压排尿”型结合同步影像诊断。以上研究结果说明对于无法完成排尿周期,排尿期数据缺失的患者来说,VUDS有其他检查不可替代的作用。
失调性排尿(Dysfunctional voiding)1973年首先由Hinman等提出,故又称为Hinman综合征。正常排尿是由尿道外括约肌松弛的同时有持续逼尿肌收缩来实现的,在没有已知的神经原性膀胱疾病的情况下,排尿时的尿道括约肌不正常的收缩可能导致功能性的膀胱出口梗阻。多见于儿童和青少年,在成年女性中此病也常有发生,临床主要表现为不能排空膀胱、反复感染和尿失禁。有研究认为,失调性排尿可能是引起女性功能性BOO最重要的原因。在储尿期,逼尿肌发生不稳定收缩时,控制急迫性排尿的调节反应是依赖盆底肌和外括约肌的收缩;成为习惯后,在主动排尿期亦采取同样的反应,形成失调性排尿,尿流呈间断性,残余尿增多。本研究中,失调性排尿均见于女性患者,其膀胱镜检查均无明显膀胱颈部或尿道解剖性梗阻表现,也说明失调性排尿也是功能性BOO的重要原因之一。
虽然X线同步影像尿动力学检查硬件设备要求较高,初期投资较大,且检查过程较复杂、操作费时,但VUDS对复杂性下尿路排尿功能障碍患者的诊断和治疗具有重要意义,能更精确地了解患者逼尿肌、尿道括约肌功能和解剖异常部位,并对下尿路病变的部位和程度做出定性定位诊断和相应分类,为下一步治疗提供了可靠依据。对于无法完成排尿周期,排尿期数据缺失的患者来说,VUDS有其他检查不可替代的作用。本研究收集例数尤其是神经源性膀胱例数较少,获得结果有限,将来有必要开展更大样本的对照研究以更好地评价VUDS的应用价值,为实验研究、临床诊断和进一步治疗尤其是手术治疗提供更多有价值信息。
[1] 1Schäfer W,AbramsP,LiaoL,etal.Goodurodynamic practices:uroflowmetry,filling cystometry,and pressure-flow studies[J].Neurourol Urodyn,2002,21(3):261-274.
[2] Abrams P,Cardozo L,Fall M,et al,The standardisation of terminology in lower urinary tract function:report from the standardisation sub-committee of the International Continence Society[J].Urology,2003,61(1):37-49.
[3] van Mastrigt R,Griffiths DJ.ICS standard for digital exchange of urodynamic study data[J].Neurourol Urodyn,2004,23(3):280-281.
[4] Kuo HC.Videourodynamic analysis of pathophysiology of men with both storage and voiding lower urinary tract symptoms[J].Urology,2007,70(2):272-276.
[5] 金锡御,宋波.临床尿动力学[M].北京:人民卫生出版社,2002:128-145.
[6] 吴新华,陈敏,陈朝晖,等.下尿路排尿功能障碍患者的影像尿动力学评估[J].临床泌尿外科杂志,2006,21(3):203-205.
[7] 鞠彦合,廖利民,李东,等.神经源性膀胱尿道功能障碍患者的影像尿动力学研究[J].中华外科杂志,2008,46(20):1525-1528.
[8] 张鹏,武治津,杨勇.影像尿动力检查在下尿路排尿障碍疾病诊断中的作用[J].中华外科杂志,2010,48(17):1321-1324.
[9] 张鹏,武治津,杨勇,等.影像尿动力学检查在诊断女性下尿路排尿功能障碍疾病中的应用[J].中华外科杂志,2012,50(5):438-442.
[10] Bosch JL,Cardozo L,Hashim H,et al.Constructing Trials to Show Whether Urodynamic Studies Are Necessary in Lower Urinary Tract Dysfunction[J].Neurourol Urodyn,2011,30(5):735-740.
[11] Jerry Blaivs,Michael B,Chancellor Jeffrey Weiss,et al(原著),吴士良(主译).尿动力学图谱[M].第2版.北京:人民卫生出版社,2008:107-129.
[12] Akikwala TV,Fleischman N,NittiVW.Comparison of diagnostic criteria for female bladder outlet obstruction[J].J Urol,2006,176(5):2093-2097.
[13] Goldman HB,Zimmern PE.The treatment of female bladder outlet obstruction[J].BJU Int,2006,98(Suppl 1):17-23.
[14] Kaufman MR,Scarpero H,Dmochowski RR.Diagnosis and management of outlet obstruction in the female[J].Curr opin Urol,2008,18(4):365-369.
[15] Blaivas JG, Female lower urinary tract symptoms:pharmacotherapeutic consequence[J],BJU Int,2000,86(Suppl 2):1-10.
