经皮骨移植增强的有限元研究
2012-08-20方晓清付亚兰
方晓清 付亚兰
(浙江省瑞安市塘下人民医院骨伤科,瑞安 325204)
经皮椎体成形术(percutaneous vertebroplasty,PVP)和经皮后凸成形术(percutaneous kyphoplasty,PKP)是近年来微创治疗骨质疏松性椎体压缩骨折的方法,可达到缓解疼痛的目的[1,2],但聚甲基丙烯酸甲酯(polymethylmethacrylate,PMMA)渗漏、邻近椎体骨折等并发症发生率高[3]。因此,一种经皮骨移植操作系统(Optimesh)被设计用于骨质疏松性椎体压缩骨折治疗以减少上述并发症[4]。它是真正的生物学上的椎体重建,达到良好的疼痛缓解、技术风险较少以及具有骨传导性与骨诱导性。因缺乏经皮骨移植术的生物力学、组织学及前瞻性的临床研究,无法评价该手术方式。本研究拟建立骨质疏松腰椎功能脊柱单位(functional spinal unit,FSU)的三维有限元模型,观察松质骨粒(cancellous bone granule,CBG)和PMMA增强后对治疗节段和相邻非治疗节段椎体生物力学的影响。
1 材料与方法
1.1 建立L1~L2FSU有限元模型
选取青壮年男性正常人体脊柱标本1具,范围为L1~L2,先行X线检查排除可见的脊椎病变及损害,螺旋CT沿横断面以1 mm层厚扫描,以DICOM格式输出其断面图像并转入计算机保存,利用Mimics软件建立L1~L2骨性结构的三维模型。在L1~L2骨性结构三维模型的基础上,补充建立终板、椎间盘、髓核、前纵韧带、后纵韧带、黄韧带、横突间韧带、棘间韧带及棘上韧带等结构。此模型再经Geomagic软件进行图像优化,利用有限元软件平台Ansys11.0,建立L1~L2三维有限元模型。最终,功能脊柱单元有限元模型由23 446实体单元和310韧带和纤维单元组成(图1A)。
因椎体压缩性骨折临床上常见于骨质疏松症,根据Polikeit等[5]对骨质疏松模型的定义,所有骨性结构的弹性模量因骨质疏松而减少,松质骨的弹性模量减少66%,皮质骨、骨性终板的弹性模量减少33%,后部元素的弹性模量也减小33%,椎间盘与韧带结构的弹性模量与正常状态一致,建立骨质疏松有限元模型(图1B)。不同成分的材料性质参照已发表的有关脊柱有限元研究的文献[5]中的数据(表1)。
1.2 CBG和PMMA置入的有限元模型
本研究中骨水泥的弹性模量和泊松比分布为3000 MPa 和0.4[5];CBG 的弹性模量和泊松比分布为100 MPa 和 0.2[6]。采用已建立的 L1~ L2骨质疏松性椎体的三维有限元模型,以Ansys11.0有限元建模分析软件为平台,模拟PKP过程,经单侧椎弓根注射CBG。注射后分布形式为CBG占整个椎体容积的23%(增强体积7.9 ml,椎体体积34.2 ml),分布在椎体的中心区域(图1C),这样的分布接近临床上骨移植增强术后的CT片[7]。同样的方法置入PMMA。骨质疏松性椎体、CBG和PMMA置入3种有限元模型均做轴向压缩、前屈、后伸测试,所有压缩荷载均为400 N。前屈和后伸荷载在轴向400 N加载基础上,加上7.5 nm的矢状方向弯距,前屈加载时方向向前,后伸加载时方向向后[8]。根据脊柱三柱理论,荷载与力矩加在L1上终板和L1上关节突关节面,其中前中柱承载约85%,后部元素承载约15%[9](图1D);约束设置在L2下终板和L2下关节突关节面,均为三向约束。分析3种载荷条件下治疗节段和相邻非治疗节段椎体的Von Mises应力/应变大小和分布。
1.3 有限元模型的验证
在相同的边界条件下,4种L1~L2FSU有限元模型(正常、骨质疏松、松质骨及骨水泥)轴向压缩负荷与三柱轴向压缩位移的对比曲线与已报道的生物力学实验结果比较。另外,4种有限元模型椎间盘平均内压与已报道的生物力学实验结果比较。
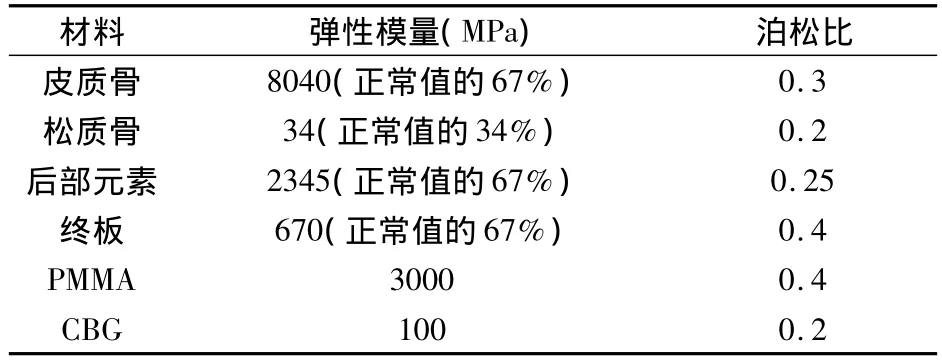
表1 椎体各主要部分的材料特性[5]
2 结果
2.1 增强前后增强区各种状态下的应力和应变
增强前后L2椎体强化区在压缩、前屈、后伸3种加载状态下的最大Von Mises应力/应变见图2。CBG增强模型强化区最大的Von Mises应力/应变分别为0.457、0.469、0.499 MPa/0.459%、0.471%、0.501%;PMMA 增强模型为 0.864、0.824、0.966 MPa/0.029%、0.028%、0.033%;骨质疏松模型相应区域为 0.237、0.253、0.258 MPa/0.698%、0.752%、0.759%。与术前相比,CBG和骨水泥增强术后强化区应力增加和应力分布变化明显;相反,术后强化区应变显著减少。比较CBG和骨水泥增强模型可见:高弹性模量(PMMA,3000 MPa)增强模型的最大的Von Mises应力是低弹性模量(CBG 100 MPa)增强模型的2倍;而PMMA增强模型的最大的Von Mises应变大约为低弹性模量(CBG)增强模型的6%。
2.2 增强前后松质骨和终板的应力和应变
比较骨质疏松模型、CBG强模型、PMMA增强模型L2应力形式,强化区周围松质骨Von Mises应力分布稍有不同;同样,L2椎体强化材料的存在对L1椎体松质骨Von Mises应力分布影响极少;相反,L2椎体强化材料的存在使强化区的最大应力区域扩大(图3)。
在压缩、前屈、后伸3种加载状态下,CBG增强模型L2上终板及L1下终板最大的Von Mises应力/应变分别为 4.821、1.719、9.279 MPa/0.840%、0.261%、1.595% 与 3.056、2.304、6.040 MPa/0.519%、0.347%、0.994%;PMMA增强模型分别为5.025、1.649、9.503 MPa/0.867%、0.251%、1.628% 与 3.153、2.313、6.040 MPa/0.535%、0.348%、1.015%;骨质疏松模型相应区域分别为 4.579、1.798、9.013 MPa/0.811%、0.273%、1.560% 与2.949、2.295、5.898 MPa/0.502%、0.345%、0.970%。与骨质疏松模型比较,CBG增强模型L2上终板最大Von Mises应力在压缩、后伸加载状态分别增加5%、3%,而前屈加载状态下降4%;L1下终板最大Von Mises应力在压缩、后伸加载状态分别增加4%、2%,而前屈加载状态稍下降(表2)。同样,与骨质疏松模型比较,PMMA增强模型L2上终板最大Von Mises应力在压缩、后伸加载状态分别增加10%、5%,而前屈加载状态下降8%;L1下终板最大Von Mises应力在压缩、后伸加载状态分别增加7%、5%,而前屈加载状态稍下降(表2)。
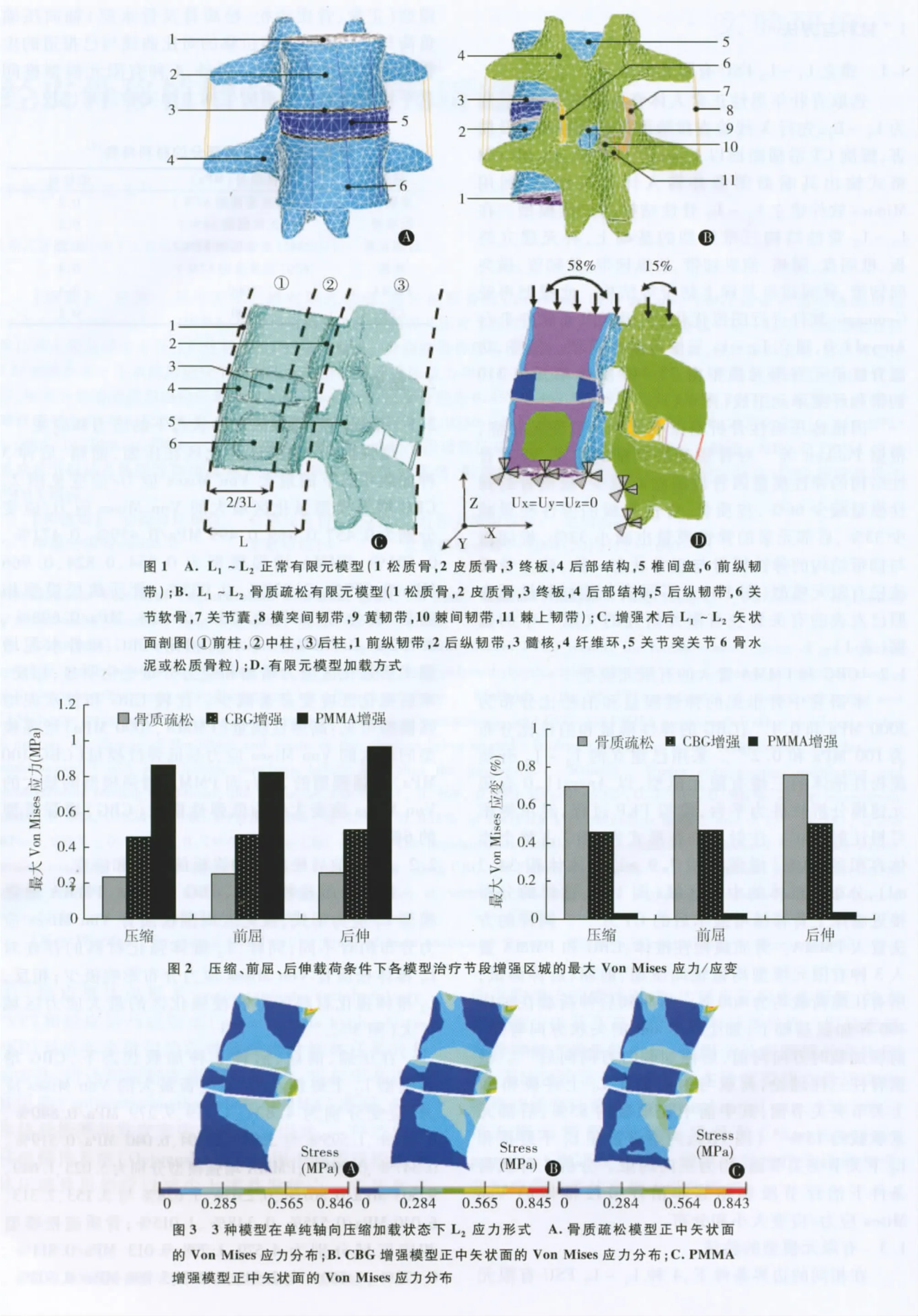

表2 与骨质疏松模型比较,CBG与PMMA增强模型终板最大Von Mises应力在各种状态下的增减
2.3 增强前后其他区域的应力变化甚微
在轴向压缩、前屈、后伸3种加载状态下,增强前后治疗节段和邻近节段的皮质骨、纤维环、髓核及后部元素的应力值变化极少。
2.4 正常、骨质疏松、松质骨及骨水泥增强有限元模型的验证结果
在正常的生理活动中,骨质疏松和椎体强化对有限元模型轴向压缩位移和椎间盘平均内压影响不大(图4)。在400 N的轴向压缩加载状态下,4种L1~L2FSU有限元模型(正常、骨质疏松、松质骨及骨水泥)的三柱轴向压缩位移值为0.29~1.05 mm,该值在 Brown 等[10]和 Markolf等[11]报道的生物力学实验结果(0.26~1.5 mm)范围内;同时,4种有限元模型椎间盘平均内压分别为0.443、0.438、0.437、0.436 MPa,该值接近 Nachemson 等[12]和Markolf等[13]报道的生物力学实验结果(0.48 MPa)。
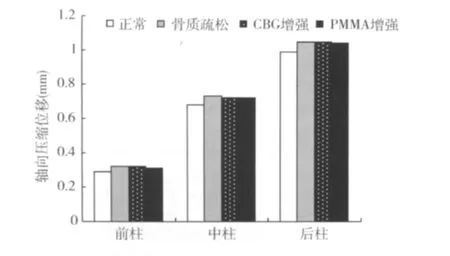
图4 4种L1~L2FSU有限元模型(正常、骨质疏松、松质骨及骨水泥)的三柱轴向压缩位移
3 讨论
3.1 与既往椎体增强有限元研究的比较
4种L1~L2FSU有限元模型(正常、骨质疏松、松质骨及骨水泥)反映了骨质疏松的病理特性和椎体强化的临床特征,这些虚拟和现实结合的有限元模型为经皮椎体增强术术前规划、术后生物力学评价及微创技术的改进的研究提供了一个强有力的工具。在以往对椎体增强生物力学的有限元研究中,大多数研究[5,14]认为通过手术恢复骨折椎体的生物力学强度却造成邻近椎体的再骨折。Baroud等[14]建立的腰椎三维的有限元模型主要是骨性结构的三维建立,忽略了脊柱后部元素。而 Polikeit等[5]建立的三维脊柱功能单位有限元模型虽然包括脊柱后部元素,但加载方式未应用脊柱三柱载荷分布。我们参考了不同文献生物力学的测定结果,对不同组织的物理特性做了定义,建立的L1~L2三维有限元模型符合真实的生物力学要求,真实模拟了骨质疏松椎体的材料特性。加载方式按脊柱三柱载荷分布,脊柱前中柱承载约85%力和力矩,椎骨后部元素承载约15%力和力矩,使有限元模型更接近真实椎体的生物力学特性。
3.2 骨水泥增强对邻近椎体的影响
Grafe等[15]的前瞻性对照实验结果显示,在12个月的随访期间,PKP治疗组新的椎体骨折数量较保守治疗组明显减少,另外,没有证据表明骨水泥置入后邻近椎体骨折发生率更高,他们认为骨水泥的注人对邻近椎体的生物力学影响很小。多功能脊柱单元有限元研究[16]与最近的回顾性临床研究[17]认为邻近PKP手术前后邻近治疗节段椎体的应力和应变变化极小。因此,随后的邻近椎体骨折可能归因于潜在的病因学(骨质疏松)而不是外科手术的干预。当前的有限元研究也显示骨质疏松、CBG与骨水泥增强对各有限元模型的三柱轴向压缩位移和椎间盘平均内压影响极少。这意味着经皮椎体增强术很少改变功能脊柱单元的活动度;同时,术后邻近椎体的生物力学状态和术前相近,以避免远期的退行性改变。
3.3 材料力学相容性
骨水泥增强极大地增加了骨折椎体的强度和刚度[18]。本研究亦认为CBG和PMMA均增强治疗节段的总体强度和刚度水平,有利于椎体功能的重建。低弹性模量增强模型的最大的Von Mises应力是高弹性模量增强模型的1/2,低弹性模量增强模型的最大的Von Mises应力大约是高弹性模量增强模型的16倍,低弹性模量增强模型的总体应力应变分布更接近术前骨质疏松模型的总体应力应变分布。而且低弹性模量增强模型的终板应力变化幅度比高弹性模量增强模型更小,意味着CBG强化较PMMA强化对终板的力学干扰更少。因此,就治疗节段椎体和强化材料的材料力学相容性而言,CBG的增强优于PMMA增强。
3.4 生物相容性
Lam等[4]报道的Optimesh是一种新的经皮椎体增强术,应用生物活性的自体骨或异体骨作为填充材料稳定骨折、恢复椎体力学强度。经皮骨移植增强虽然临床实践尚处初级阶段,但该技术是真正的生物学上的椎体重建,达到良好的疼痛缓解、技术风险较少以及具有骨传导性与骨诱导性。有限元研究为经皮骨移植的有效应用提供了独特的视角,移植的弹性模量和生物相容性接近于正常骨质,不像骨水泥那么刚硬,理论上可以减少术后的并发症、促进骨生长及组织修复。因此,就治疗节段椎体和强化材料的生物相容性而言,CBG的增强优于PMMA增强。
经皮骨移植术是新开展的微创技术,移植物包括自体骨、异体骨、异体骨联合骨诱导蛋白等,我们模拟的剂量和材料性质单一化不能完全反映临床的真实状况,不同骨移植物、不同的剂量和分布需要在将来的研究中得到印证。这种虚拟和现实有机结合的研究方法为经皮骨移植的有效应用提供了独一无二的视角,远期尚需要实验生物力学和组织学研究等相关问题进行深入研究。
1 邓忠良,安 洪,柯珍勇,等.椎体严重压缩骨折的经皮穿刺椎体成形术治疗.中国微创外科杂志,2003,3(4):294-296.
2 李 龙,李 兵 ,苟凌云,等.经皮椎体成形术治疗胸腰椎骨质疏松性压缩性骨折.中国微创外科杂志,2007,7(7):661-662.
3 Fribourg D,Tang C,Sra P,et al.Incidence of subsequent vertebral fracture after kyphoplasty.Spine,2004,29:2270 -2276.
4 Lam S,Khoo LT.A novel percutaneous system for bone graft delivery and containment for elevation and stabilization of vertebral compression fractures.Technical note.Neurosurg Focus,2005,18(3):e10.
5 PolikeitA, Nolte LP, Ferguson SJ.Theeffectofcement augmentation on the load transfer in an osteoporotic functional spinal unit(finite-element analysis).Spine,2003,28(10):991 -996.
6 Brodt MD,Swan CC,Brown TD.Mechanical behavior of human morselized cancellous bone in triaxial compression testing.J Orthop Res,1998,16:43 -49.
7 Chiu J,Stechison MT.Percutaneous vertebral augmentation and reconstruction with an intra-vertebral mesh and morcelized bone graft.Surg Technol Int,2005,14:287 - 296.
8 Lee KK,Teo EC,Qiu TX,et al.Effect of facetectomy on lumbar spinal stability under sagittal plane loadings.Spine,2004,29(15):1624-1631.
9 Bergmark A.Stability of the lumbar spine:a study of mechanical engineering.Acta Orthop Scand Suppl,1989,230:1 -54.
10 Brown T,Hansen RJ,Yorra AJ.Some mechanical tests on the lumbosacral spine with particular reference to the intervertebral discs;a preliminary report.J Bone Joint Surg Am,1957,39:1135 -1164.
11 Markolf KL, MorrisJM.The structuralcomponentsofthe intervertebral disc:a study of their contributions to the ability of the disc to withstand compressive forces.J Bone Joint Surg Am,1974,56:675-687.
12 Nachemson A.Lumbar intradiscal pressure.Experimental studies on post-mortem material.Acta Orthop Scand Suppl,1960,43:1 -104.
13 Markolf KL, MorrisJM.The structuralcomponentsofthe intervertebral disc:a study of their contributions to the ability of the disc to withstand compressive forces.J Bone Joint Surg Am,1974,56:675-687.
14 Baroud G,Nemes J,Heini P,et al.Load shift of the intervertebral disc after a vertebroplasty:a finite-element study.Eur Spine,2003,12:421-426.
15 Grafe IA,Da Fonseca K,Hillmeier J,et al.Reduction of pain and fracture incidence after kyphoplasty:1-year outcomes ofa prospective controlled trial of patients with primary osteoporosis.J Osteoporos Int,2005,16(12):2005 -2012.
16 Villarraga ML,Bellezza AJ,Harrigan TP,et al.The biomechanical effects of kyphoplasty on treated and adjacent nontreated vertebral bodies.Spinal Disord Tech,2005,18(1):84 -91.
17 Harrop J,Bronco P,Reinhardt MK,et al.Incidence of remote and adjacent fractures after kyphoplasty.Proceedings of the North American Spine Society,Montreal,Quebec,Canada,2002.122 -123.
18 Belkoff SM, MaroneyM, FentonDC, etal.An invitro biomechanical evaluation of bone cements used in percutaneous vertebroplasty.Bone Suppl,1999,25(2):23 -26.
