胎儿宫内生长受限的危险因素分析
2012-05-29阮志焕
阮志焕
胎儿宫内生长受限(fetal growth restriction,FGR)是妇产科最常见的围生期疾病之一,也是危害儿童健康发育的主要原因[1]。FGR的病因学非常复杂,各种因素引起的胎儿缺血、缺氧均可导致胎儿宫内窘迫的发生,病情严重的患者可引起死胎及死产[2-4]。本研究通过对近年来收治的46例FGR孕妇的临床治疗进行回顾性分析,旨在探讨影响FGR的临床相关危险因素。
1 资料与方法
1.1 一般资料 选取2008年9月~2011年12月我院收治的46例病例资料完整的FGR孕妇为研究对象。年龄19~36岁,初产妇31例,经产妇15例。孕龄32~42+2周。选择同期前来我院分娩的正常体质孕妇150例作为对照组。
1.2 诊断标准 根据各孕周新生儿体重质量百分位数,在相应孕周范围内凡体重质量低于相应孕周的正常平均体质量的第10个百分位即可诊断为FGR。
1.3 观察指标 记录孕妇妊娠期间的临床相关因素如妊娠疾病、胎盘、脐带等异常情况。同时对两组新生儿发病情况和预后等方面进行比较分析,并用统计学方法检测其差异。
1.4 统计学方法 采用SPSS17.0分析处理数据,并采用χ2检验分析两组计数资料的差异。若存在统计学差异,则进一步对其进行多因素Logistic回归分析。检验水准:以P<0.05为差异有统计学意义。
2 结果
2.1 FGR组与正常对照组相关危险因素比较 从表1可以看出,FGR组妊娠期高血压疾病以及贫血的发生率明显高于正常对照组。此外,羊水过少、胎粪污染、脐带与胎盘异常、双胎妊娠在两组当中也具有统计学差异。
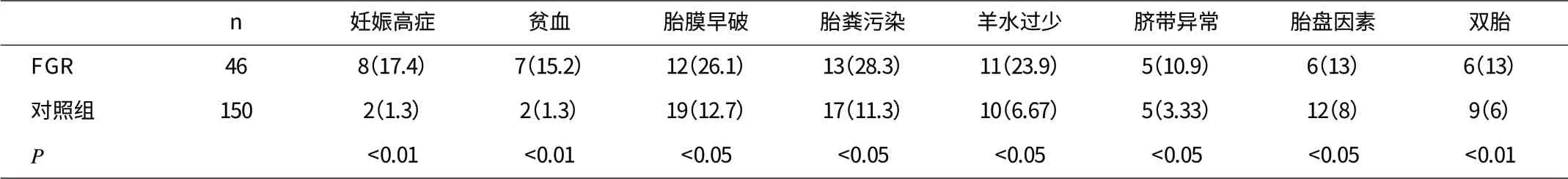
表1 FGR组与对照组相关因素比较[n(%)]
以上具有统计学意义的相关因素再进行Logistic回归分析后显示,妊高症、羊水过少、胎儿窘迫、双胎、脐带及胎盘异常的发生率可能是FGR发生的危险因素(P<0.05),见表2。

表2 进入Logstic回归方程中的自变量及其参数
2.2 两组分娩方式的比较 FGR组经阴道自然分娩15例,占32.6%;阴道助产3例,占6.52%;剖宫产28例,占60.9%。对照组阴道自然分娩62例,占41.3%;阴道助产2例,占1.3%;剖宫产86例,占57.4%。经统计学分析,阴道助产率在FGR组和对照组中具有统计学差异。
2.3 围生儿结局及新生儿发病率的比较 从表3可以看出,FGR组中新生儿窒息发生率8.7%,新生儿存活率为87%。新生儿发病7例,其中新生儿肺炎3例,新生儿黄疸4例,败血症1例,发病率为15.2%。两组相比差异有统计学意义。

表3 两组孕妇围生结局及新生儿发病率情况[n(%)]
3 讨论
FGR病因复杂,目前将其致病因素可大致分为母体因素、胎儿因素和胎盘因素3个方面。本研究结果证实妊高症、脐带及胎盘异常是引起FGR的重要危险因素。因此,任何能影响胎儿与胎盘间的母儿血循环及物质交换的因素均可导致FGR的发生[5]。在FGR患者当中,妊高症的患者达8例。妊高症的基本病理改变为全身小动脉痉挛,导致子宫缺血。因此妊高症发生的时间越早,宫内缺氧状态越明显[6]。故发生FGR的危险性越大。这类胎儿的预后往往不良。对于双胎而言,因其子宫张力较大,而宫腔空间相对狭窄限制了胎儿的正常发育[7]。此外,相对1个胎儿而言,双胎因子宫、胎盘血流量及营养物质的交换不足,故常伴有FGR的发生[8]。本研究同时也发现,相当部分FGR患者往往合并羊水过少或同时存在胎盘缺陷。临产后可因胎盘功能障碍或脐带受压而发生胎儿宫内缺氧。因此胎儿窘迫及新生儿窒息的发生率有所增加,相应地,新生儿发病率也高于正常对照组。胎儿窘迫无疑增加了手术指征,特别是阴道助产率。本研究还发现,FGR往往伴有羊水过少及胎儿窘迫。有资料显示,FGR中羊水过少者可达96%。其原因可能是由于慢性缺氧引起胎儿血循环重新分配,由此引起胎儿肾血流量减少,从而导致尿液产生减少。对于此类患者而言,由于FGR往往合并羊水过少或同时存在不同程度的胎盘功能障碍,临产后可因胎盘功能异常或脐带受压而导致胎儿缺氧的发生。因此胎儿窘迫、新生儿窒息的发生率也大大增加,这不可避免地引起新生儿发病率增加。
孕妇合并妊高症及其他合并症也是FGR的重要危险因素。妊高症极易存在胎盘功能障碍,从而导致死胎、死产的发生[9]。因此,临床上应高度重视此类孕妇。尤其是在试产时应加强产前及产时监护,以防止胎儿窘迫和新生儿窒息的发生。本研究由于在这方面加强了监护工作,因此新生儿存活率达到了87%。
[1]Thorn SR,Rozance PJ,Brown LD,et al.The intrauterine growth restriction phenotype: fetal adaptations and potential implications for later life insulin resistance and diabetes[J].Semin Reprod Med,2011,29(3):225-236.
[2]陆静毅,贾伟平.胎儿宫内生长受限与表观遗传修饰[J].上海医学,2010,33(12):1150-1152.
[3]Jenkin G.胎儿和新生儿健康:宫内生长受限的治疗和效果[J].中华妇幼临床医学杂志(电子版),2009,5(1):光盘.
[4]Ornoy A.Prenatal origin of obesity and their complications: Gestational diabetes, maternal overweight and the paradoxical effects of fetal growth restriction and macrosomia[J].Reprod Toxicol,2011,32(2):205-212.
[5]Chang YL,Chang SD,Chao AS,et al.Fetal hemodynamic changes following maternal betamethasone administration in monochorionic twin pregnancies featuring one twin with selective growth restriction and abnormal umbilical artery Doppler[J].J Obstet Gynaecol Res,2011,37(11):1671-1676.
[6]凌新,陶静,旷飒飒.妊娠期高血压合并胎儿宫内生长受限91例临床研究[J].实用预防医学,2010,17(6):1142-1143.
[7]韦瑞敏,张宁.活产双胎与单胎新生儿窒息调查分析[J].当代医学,2011,16(4):47-48.
[8]郑洪平,徐金毛,林李梅,等.子宫动脉与脐动脉血流频谱监测在早期胎儿宫内生长受限中的应用[J].中国误诊学杂志,2010,10(13): 3061-3061.
[9]林胜兰,陶雪玲.重度子痫前期合并胎儿宫内生长受限患者胎盘组织中细胞凋亡的研究[J].中国基层医药,2008,15(1):147-148.