45例新生儿坏死性小肠结肠炎临床分析
2011-08-13杨蕾张冰刘朝阳
杨蕾 张冰 刘朝阳
新生儿坏死性小肠结肠炎是一种严重威胁新生儿尤其是早产儿的一种消化道疾病,临床表现为腹胀、呕吐、便血等症状,近年来,该病的发生率逐年增加,严重影响新生儿的生存率,已成为新生儿,特别是早产儿死亡的主要原因之一[1]。虽然新生儿坏死性小肠结肠炎的病因和发病机制还不确定,但目前普遍认为该病是个多因素综合的疾病。本文通过回顾性分析新乡市中心医院2006年12月至2010年12月间收治的45例新生儿坏死性小肠结肠炎的患儿,探讨及分析其内科治疗方法和相关的危险因素,现报告如下。
1 资料与方法
1.1 一般资料 作者于2006年12月至2010年12月在儿一科住院治疗的确诊的45例新生儿坏死性小肠结肠炎患儿,其中男29例,女16例,<37周的有35例,≥37周的有10例,年龄为1~26 d;母乳喂养9例,非母乳喂养36例;阴道分娩者23例,剖宫产22例,其中有21例有新生儿窒息史;体质量在1000~4600 g之间,其中<2500 g者有36例;30例患儿同时合并其他感染,包括16例新生儿肺炎,2例出现皮肤脓疱疮,9例新生儿败血症,3例脐炎。
1.2 临床表现 所有患儿均表现为不同程度的腹胀伴肠鸣音减弱,其中有16例腹胀比较严重,38例出现呕吐症状,呕吐物为咖啡样物或胆汁,34例大便隐血检查为阳性,7例出现肉眼血便,31例患儿腹泻,43例表现为体温升高,并且有5例出现惊厥,还有体温不升3例,黄疸4例,体格检查发现9例腹壁红肿,大多数患儿精神萎靡、体温不稳、呼吸暂停发作增多。
1.3 辅助检查 血常规检查有39例白细胞数量增高,14例患儿的血气分析提示有酸碱紊乱,腹部X线平片检查表现为所有患儿肠道充气,并且有41例患儿的部分肠壁增厚模糊,12例出现多个肠腔内液平面,有5例腹腔内出现游离气体,提示存在肠穿孔,血细菌培养结果显示:有15例大肠杆菌阳性,16肺炎克雷伯杆菌阳性,3例白色葡萄球菌阳性,5例金黄色葡萄球菌阳性,粪便培养阳性19例,但均未发现致病菌。
1.4 诊断标准 根据1986年修正Bell的NEC临床分级标准[2],并结合临床表现和腹部平片等相关检查进行诊断及分级:Ⅰ级有20例,占44.4%,表现为体温正常、呼吸不规则、心动过缓、腹胀、呕吐、便血、X线显示正常;Ⅱ级15例,占33.33%,除Ⅰ级表现外,腹胀加严重、肠鸣音消失、X线显示扩张,存在肠梗阻现象;Ⅲ级10例,占22.22%,心动过缓和呼吸暂停更加严重、白细胞减少、X线显示肠穿孔。
1.5 治疗方法 所有的患儿均采用内科保守治疗。患儿入院后,一旦确诊或疑似新生儿坏死性小肠结肠炎立刻禁食,必要时给予胃肠减压,禁食时间的长短一般视患者的病情而异,Ⅰ级5 d左右,Ⅱ期9 d左右,Ⅲ期时间较长,大约3周左右,一般等腹胀消失,肠鸣音恢复,大便潜血阴性后[3],先用5%葡萄糖水试喂,如果没有呕吐、腹胀,便可进行母乳喂养或用早产儿配方奶喂养。开始时少量多次,后逐渐加量。禁食期间给予全静脉营养来补充能量,从少量逐渐增加,保障患儿正常成长。由药敏试验结果选择抗生素,一般使用两联或者三联用药,包括使用氨苄青霉素、头孢菌素类、甲硝唑、泰能等抗生素,合并其他疾病的,根据病情选择相应敏感的抗生素。纠正水、电解质和酸碱平衡紊乱,输用血浆或静脉用丙种球蛋白以加强免疫支持治疗及呼吸支持等措施。
2 结果
病情好转或治愈出院的有36例,5例因经济原因放弃治疗,4例死亡,死亡原因是这5例患儿病情严重,都发生了肠穿孔,进而发展为弥漫性血管内凝血(DIC)和休克而死亡,治疗新生儿坏死性小肠结肠炎的总有效率为80%(见表1)。

表1 内科保守治疗效果(例,%)
早产儿发病率高于足月儿,χ2=13.42;母乳喂养发病率低于非母乳喂养,χ2=11.41;并且差异有统计学意义(P<0.05)。
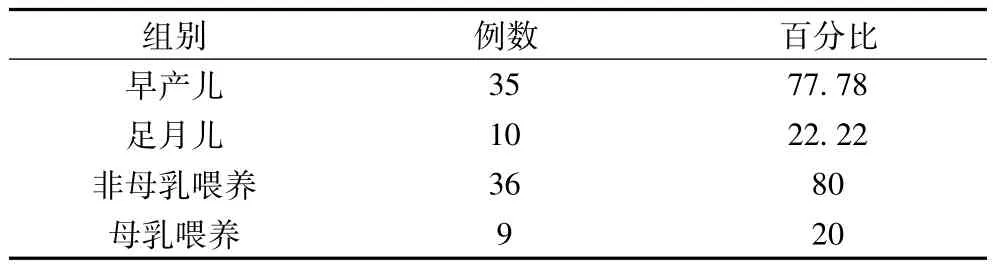
表2 新生儿坏死性小肠结肠炎与胎龄、喂养方式的关系(例,%)
3 讨论
新生儿坏死性小肠结肠炎是新生儿尤其是早产儿常见的胃肠道急重症,是新生儿死亡的重要原因,临床表现为不同程度的腹胀、呕吐、便血、喂养不耐受、腹泻及酸中毒等症状,严重时还会出现肠穿孔、弥漫性血管内凝血(DIC),进而发展为休克,甚至死亡。目前,新生儿坏死性小肠结肠炎的病因和发病机制还不确定,一般认为该病是一种多因素性疾病,它的发生与胎盘早剥、围生期窒息和肠道缺氧-再灌注损伤等缺氧缺血性损伤,还有早产、配方奶喂养和感染等危险因素。危险因素多样,但以上的危险因素单独一个不能造成新生儿坏死性小肠结肠炎,这些有害因素加上新生儿尤其是早产儿不成熟的胃肠道,病因与诱因相互作用,导致肠黏膜的缺血坏死,肠黏膜屏障受损,使得肠道的致病菌大量繁殖,产生各种有毒物质,如内毒素、白介素、干扰素和肿瘤坏死因子等各种炎症因子,引起肠道黏膜炎症级联反应和局灶性坏死,从而引起肠黏膜的缺血损伤及坏死,肠黏膜损伤使得细菌毒素进一步进入肠组织及血液内,从而形成严重新生儿坏死性小肠结肠炎,甚至菌血症、败血症、弥漫性血管内凝血和休克,这是新生儿坏死性小肠结肠炎患儿死亡的主要原因。有人通过动物实验研究表明[4]也证实,新生儿坏死性小肠结肠炎的致病是多因素的,跟早产、肠道缺血缺氧、高浓度喂养及感染等多因素有关。
2003年,针对美国的24个州进行的大范围的流行病学统计得出新生儿坏死性小肠结肠炎的发病率为2.6%[5],病死率较高。另外还有研究表明曾患过新生儿坏死性小肠结肠炎的患儿其存活者合并神经系统损害的机率与未患新生儿坏死性小肠结肠炎的新生儿机率相比明显升高[6]。
新生儿坏死性小肠结肠炎的治疗重要的是早期诊断,早治疗。从本文45例患儿临床研究发现,新生儿坏死性小肠结肠炎患儿主要发生在早产儿有窒息史者及感染等其他诱因有关。本文患儿中母乳喂养者仅占20%,明显低于非母乳喂养者,作者对此推测母乳喂养对预防新生儿坏死性小肠结肠炎有保护性作用,可能是因为母乳中含有多种保护性因子,能促进肠道益生菌的生长,所以能减少致病菌的繁殖,减少炎症前体反应,所以我们应该重视肠道喂养方案,提倡母乳喂养。
[1]陈飞,张绪东.新生儿坏死性小肠结肠炎40例临床分析.中国预防医学杂志,2008,9(5):411-412.
[2]Walsh MC,Kliegman RM.Necrotizing enterocolitise:treatment based on staging criteria.Padiatr Clin North Am,1986,33:179-201.
[3]金汉诊,陆雅芳,官希结.实用新生儿死性小肠结肠炎的诊断和治疗.中华儿科杂志,1982,20(5):5.
[4]Guthrie SO,Gordon PV,Thomas V,et al.Necrotizing enterocolitis among neonates in the United States. J Perinato,2003,23:278-285.
[5]Schulzke SM,Deshpande GC,Patole SK.Neurodevelopm ental outcomes of very low-birth-weight infants with necrotizing enterocolitis:a systematic review of observational studies.A rch Pediatr A dolescM ed,2007,161:583-590.
[6]宋朝敏,王红,吴斌,等.新生鼠坏死性小肠结肠炎动物模型建立及评价.中国新生儿科杂志,2007,22(5):280-284.
