超早期与早期微侵袭手术治疗高血压性脑出血的临床效果对比
2011-02-09罗飚
罗飚
高血压脑出血(hypertensive intracerebral hemorrhage,HICH)为临床常见病,且随着社会老年化,其发病率呈上升趋势。由于起病急、进展快,在急性脑血管疾病中,它的病死率和致残率极高[1]。近年来,对高血压脑出血的外科处理,主要趋势已从直接开颅清除血肿转向微侵袭手术治疗[2]。但对于“外科治疗中不同手术时机或不同手术方式对疗效的影响”存在异议[3]。在手术时机上,临床上分为超早期手术(出血后7h以内手术)和早期手术(出血后7~72h手术)[4]。笔者回顾性分析了我科在CT引导下采用YL-1型一次性颅内血肿穿刺针行微侵袭手术治疗的98例高血压性脑出血患者,按照手术时机分为超早期手术组和早期手术组,比较两组的术后并发症及6个月后临床效果,现报告如下。
1 资料与方法
1.1 一般资料 回顾性分析我科2006年1月~2009年12月,诊断为高血压脑出血住院患者112例,所有病例均符合高血压脑出血的诊断标准[5]。所选患者均有高血压病史,临床有头痛、呕吐、偏瘫等症状;且均为初次发病,入院时行头颅CT扫描,采用多田法计算出血量,提示出血量在30~80ml;血肿位于基底节区、丘脑及脑叶;格拉斯哥评分(GCS)为8~13分;无心、肺、肝、肾功能不全和血液系统疾病等手术禁忌证。出血后7h以内手术56例患者为超早期手术组,其中男性35例,女性21例,年龄45~77岁,平均年龄64.1岁,脑出血量30~-74ml;出血后7~72h手术患者56例为早期手术组,其中男性32例,女性24例,年龄43~79岁,平均年龄65.8岁,脑出血量35~80ml。两组患者在年龄结构、性别组成、脑出血量、入院GCS评分等方面差异无统计学意义(P>0.05),病例资料具有可比性。
1.2 治疗方法 采用YL-1型一次性颅内血肿穿刺针,根据CT确定血肿中心的颅表位置,将针钻送入血肿中心,退出钻芯,侧孔接引流管抽吸血肿,若为液状时缓缓吸除,尽量吸净;若为血块则抽出血肿的1/2~2/3即可,向血肿腔内注入液化剂(生理盐水50ml+尿激酶10万U+肝素12.5万U)3~5ml,保留4h后开放引流,破入脑室者可同时行脑室引流术。术后每天重复冲洗,持续3~7d,并定期复查CT,当残余血量在15ml以下时不再穿刺。术后控制血压、降低颅内压、营养支持并抗炎治疗、调节酸碱及电解质平衡,并加强专科护理。
1.3 观察内容 观察两组患者术后肺部感染、急性肾功能衰竭、消化道出血并发症及死亡情况;治疗6个月后根据神经功能缺损程度评分标准评价临床效果[6]:①治愈:神经功能缺损评分减少91%~100%,病残度0级;②显效:神经功能缺损评分减少46%~90%,病残度1~3级;③有效:神经功能缺损评分减少18%~45%;④无效:神经功能缺损评分减少或增加在18%以内;⑤死亡。将治愈、显效、有效病例合计为总有效病例。
1.4 统计学方法 两组统计所得数据使用SPSS13.0软件行x2检验。P<0.05为差异有统计学意义。
2 结果
2.1 两组患者术后并发症及死亡情况比较 术后第15天,观察术后肺部感染、急性肾功能衰竭、消化道出血并发症及死亡情况。超早期手术组术后并发症及死亡情况少于早期手术组,两组比较,差异有统计学意义(P<0.05)。见表1。
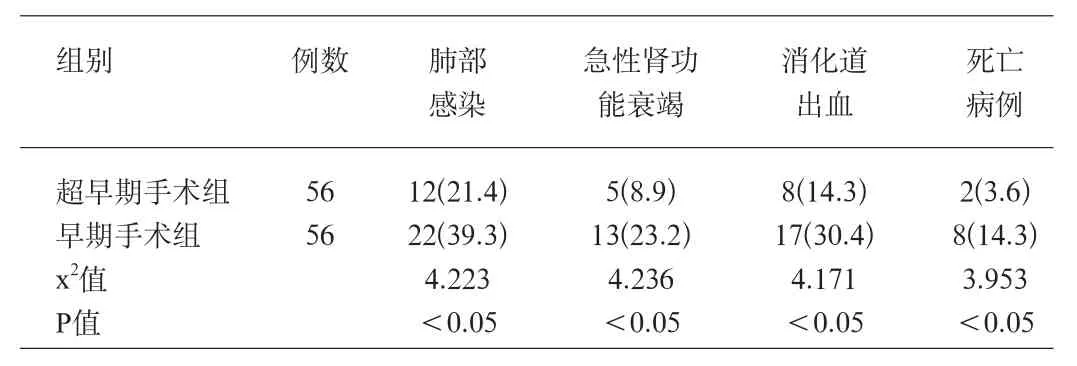
表1 两组患者术后并发症及死亡情况比较[例(%)]
2.2 两组患者术后6个月临床效果比较 各组患者减去术后死亡病例,标本量变为:超早期手术组54例,早期手术组48例。根据上述疗效评价标准,统计两组患者6个月后的临床效果。两组患者术后6个月临床效果在总有效方面比较,差异有统计学意义(x2=3.930,P<0.05),见表2。

表2 两组患者术后6个月临床效果比较[例(%)]
3 讨论
高血压性脑出血在脑血管疾病中约占1/3,但其病死率却占脑血管疾病的首位。本病多发于50~60岁有高血压脑动脉硬化病史的患者。一旦发生,采用非手术治疗法病死率高达40%~70%。所以掌握有利的手术时机,寻找有效的手术治疗方法,对提高治愈率,降低病死率以及提高术后生存质量极为重要[7]。如能尽早清除血肿,及时的减低颅内压,使移位的神经组织尽快复位,则可使血肿造成的原发性脑损伤减轻到最少[8]。高血压脑出血一般在出血后30min左右形成血肿,62.0%病人出血后2h不再出血;6h后血肿周围脑组织因血肿压迫,血液分解产物的损害作用出现缺血、坏死、水肿形成,加重颅高压[9]。超早期手术在血肿周围脑组织缺血、坏死、水肿发生之前,予以清除大部分血肿,使血肿腔减压,是最大限度减少脑组织损伤,阻止脑水肿恶化的最佳方法[10]。
笔者通过回顾性临床对比发现,超早期与早期微侵袭手术治疗高血压性脑出血在术后并发症死亡情况及6个月后临床效果方面比较,差异有统计学意义(P<0.05)。超早期手术组在上述各方面的临床效果好于早期手术组。因此,超早期微侵袭手术治疗高血压性脑出血,能显著减少术后并发症,降低术后死亡率并提高术后生活质量,是目前治疗高血压性脑出血最佳的手术时机与手术方式。
[1]蔡廷江,崔益钿,万青,等.立体定向手术治疗高血压脑出血的临床评价[J].立体定向和功能性神经外科杂志,2006,19(4):245-247.
[2]Zuccarello M,Andaluz N,Wagner KR.Minimally invasive therapy for intracerebral hematomas[J].Neurosurg Clin N Am,2002,13(3):349-354.
[3]王建清,陈衔城,吴劲松,等.高血压脑出血手术时机的规范化研究[J].中国微侵袭神经外科杂志,2003,8(1):21-24.
[4]Fayad PB,Awad IA.Surgery for intracerebral hemorrhage[J]. Neurology,1998,(Suppl 3):69-70.
[5]饶明俐,林世和.脑血管疾病[M].北京:人民卫生出版社,2002:121-122.
[6]中华神经科学会,中华神经外科学会.全国第4届脑血管病学术会议:脑卒中患者临床神经功能缺损程度评分标准(1995)[J].中华神经科杂志,1996,29(6):381-383.
[7]莫乃榕.超早期手术治疗高血压性脑出血26例[J].广东医学,2002,23:148.
[8]蒋争鸣,曹乐胜,姚力芝,等.高血压脑出血患者超早期与早期微侵袭手术术后生存质量对比研究[J].现代康复,2001,5(9):28-29.
[9]Broot T,Broderick J,K olhari R,et al.Early hem orrhage growth in patients with intracerebral hemorrhage[J].Stroke,1997,28(1):1-4.
[10]游恒星,邱建东,杨维,等.超早期微侵袭手术治疗高血压脑出血临床分析[J].中国现代医学杂志,2004,14(22):87-89.
