美国卫生费用上涨和控制及对我国的启示
2010-11-29侯建林孟庆跃
侯建林 孟庆跃
北京大学中国卫生发展研究中心 北京 100191
美国是全球卫生费用水平最高的国家,卫生总费用和人均卫生费用显著高于世界其他国家,增长速度也长期高于该国经济发展速度和居民人均收入增长速度,而居民健康水平在发达国家中并不突出。这一现状引人深思。在美国国内,巨额卫生费用成为政府和社会的沉重负担,卫生费用的持续高速增长也在很大程度上抵消了经济发展的成果和个人收入增长可能带来的收益。应当说,美国卫生费用居高不下对该国政治、经济、社会等诸多领域产生了严重影响,是促使奥巴马政府不遗余力地推行卫生改革的最重要理由之一。
卫生费用的绝对数量与增长速度主要由医疗卫生服务价格、服务数量和服务内容等决定。随着我国经济发展以及人口老龄化等因素,客观上居民卫生服务需求水平呈现上升之势。与此同时,我国城乡医疗保障制度日趋完善,保障水平逐步提高,促进了人民群众对于卫生服务的利用。医疗卫生服务价格也很可能随通货膨胀、服务成本的变化而上涨。这些因素都提示,未来我国卫生费用的总量与人均水平将不可避免地有所增长。显而易见,我国需要加强研究并采取积极有效的应对举措,把卫生费用的增长控制在合理、可负担的范围之内,以免在医疗卫生领域患上与美国相类似的“富贵病”。因此,研究美国卫生费用居高不下的现象并分析其原因和费用控制措施的效果,对于我国卫生费用控制和医药卫生体制改革等具有较为广泛的借鉴意义。
1 美国卫生费用的变化趋势
长期以来,美国卫生总费用、人均卫生费用及卫生总费用占 GDP比例均高于世界其他国家。[1-7]据报道,2009年美国卫生总费用达到 2.5万亿美元,占GDP比例高达 17.6%,人均 8 160美元。[8]由表 1可见,美国卫生总费用、人均卫生费用和卫生总费用占GDP比例自 1970年以来呈上升之势,2008年美国卫生总费用达到 2.3万亿美元,人均 7 681美元,卫生总费用占 GDP比例高达 16.2%。[9]根据经济与合作发展组织(OECD)2010卫生数据报告,2008年美国卫生费用占 GDP比例是有史以来所有 OECD国家中最高的,比 OECD国家平均水平高 7%。按照国际购买力平价计算,2008年美国人均卫生费用是 OECD国家平均水平的 2.5倍。挪威人均卫生费用次于美国,居于世界第二位,但仅为美国的 66%,加拿大人均卫生费用则仅是美国的 54%。[10]
与此同时,美国卫生费用长期保持较快的增长速度。自 1970年以来,卫生总费用增长速度均比GDP增速高 2.5%~3%。1945—1998年间,人均卫生费用平均增速为 4.1%,而 GDP平均增速仅为 1.5%。受经济衰退等因素影响,2008年美国卫生总费用增速是过去 48年以来最低的,但是仍然高于GDP、个人收入和政府卫生支出的增长速度。具体而言,2008年美国卫生总费用和人均卫生费用分别比上一年增长 4.4%和 3.5%,而名义 GDP和实际 GDP增速分别仅为 2.6%和 0.4%(表 1)。[1,11-13]据预测,未来美国卫生费用仍将保持较高的增长速度。2006—2016年间美国卫生总费用的平均增速将达到6.9%,比 GDP增速高 2.1%。2016年,卫生总费用将达到 4.1万亿美元,占 GDP的比例将增至 19.6%。2075年,美国卫生总费用将占其 GDP的 38%。[11,14-15]
2009年底美国众议院和参议院均通过了全面卫生改革提案,2010年 3月美国总统奥巴马签署了医疗改革方案,但是美国控制卫生费用的形势仍不容乐观。最主要的原因在于卫生费用上涨的一些既得利益集团,如医药产业,具有巨大的游说能力并竭力阻止任何将显著控制卫生费用的措施。在现实中,虽然美国政府声称必须进行卫生改革以控制卫生费用,但是参众两院所通过的卫生改革提案中涉及卫生费用控制的内容很少。有美国学者据此推断国会无力或不愿意控制卫生费用。
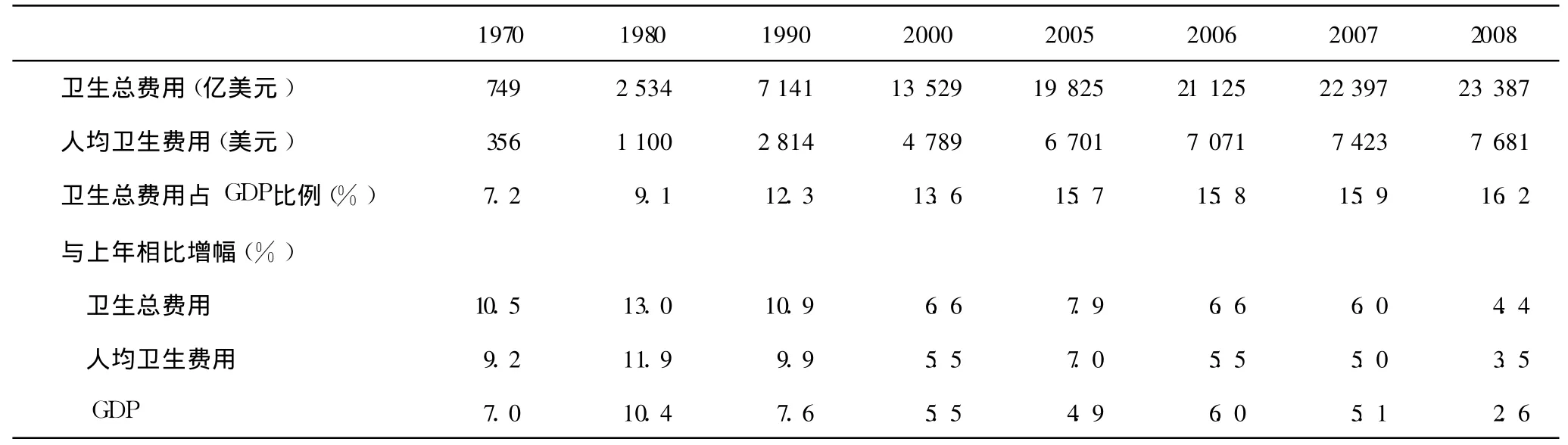
表1 1970—2008部分年份美国卫生费用情况
虽然美国卫生费用水平高于世界其它国家,但美国是世界上唯一没有实现全民医保的发达国家,其卫生系统的整体绩效也并不突出。据报道,大部分 OECD国家的人均期望寿命高于美国。以2008年为例,美国人均期望寿命为 77.9岁,在 31个 OECD国家中居倒数第 6位。同时,美国婴儿死亡率明显高于绝大多数 OECD国家。[12,16-18]
2 后果
卫生费用居高不下使美国政府、企业和居民个人均面临严峻的财务挑战。2008年卫生支出几乎占美国联邦政府总支出的 36%,与上一年相比增长了10.4%。2009年联邦政府财政赤字为 1.4万亿美元,其中因卫生费用超支所造成的赤字就达到 1.15万亿美元,占总赤字的 82.1%。在地方政府总支出中,卫生支出则占 24%。[10]总体而言,美国联邦与地方政府在医疗卫生领域均面临“收不抵支”的困境,不得不减少教育、治安、消防、科研等其它公共事务的支出,并对 Medicaid等社会医疗保险采取紧缩政策,从而有可能使无医疗保险人群扩大。[3,13]更为严重的是,如果卫生费用继续保持高速增长的话,将导致美国政府的破产。据预测,如果卫生总费用增速持续比 GDP增速高 1%,2075年时美国卫生系统将难以支撑,如果前者增速比后者高 2%,这一时刻将提前到 2039年。[11]
高昂医药费用也使美国家庭不堪重负。以 2001年为例,医药费用在个人消费支出中占 18.2%,是所占比例最大的一部分。更令人吃惊的是,美国 62%的个人破产完全或主要由医疗债务造成,而这一现象在其他发达国家基本上不存在。据哈佛大学的研究者称,既使拥有医疗保险,一场严重疾病也可能使一个美国中产家庭破产。此外,由于美国卫生费用增长速度持续高于工资和经济增长速度,居民所需缴纳的医疗保险费用也随之大幅上升,在未来十年内将对低收入家庭造成日益严重的影响。2003年,一份雇员家庭医疗保险需要缴纳的保险费用约为8 800美元,由雇主与雇员共同负担。在过去几年,医疗保险费用持续以高于 10%的速度增长。如果它继续保持 10%增长速度的话,2013年一份雇员家庭医疗保险的保险费用将达到 21 000美元,约占雇员工资的 42%。最终,企业很可能不会继续为雇员及其家庭成员提供医疗保险,而低收入雇员也可能由于难以承担自付部分而拒绝医疗保险,进而导致美国无医疗保险人群进一步扩大。与此同时,费用过高也阻碍了无医保人员对于卫生服务的利用。面对卫生费用上涨和服务补偿下降的困境,一些为无医保人群提供服务的卫生机构不得不选择关闭,从而影响了卫生服务的可得性。[1,13]
卫生费用居高不下和随之所带来的巨额医疗保险费用也极大增加了美国企业的生产成本,导致美国产品价格过高,缺乏竞争优势。例如,美国通用汽车公司用于工人医疗保险的支出是日本丰田汽车公司的 10倍。2004年,通用公司平均每生产一辆汽车要为工人缴纳 1 528美元的医疗保险费,而丰田公司仅为 201美元。换言之,仅仅因为医疗保险费用,通用公司每辆汽车的成本就比丰田公司多 1 327美元。为了应对这一现象,一些美国企业不得不通过削减职位、降低工资、减少医疗福利、让员工分担更多医疗保险费用等措施以控制开支。在 2000年至 2005年间,为员工提供医疗福利的企业所占比例下降了约 10%。[19-20]
3 主要原因
在影响卫生费用的因素中,一些因素对美国卫生费用有所影响,但并不是导致该国卫生费用居高不下的根本性原因。这些因素主要包括:(1)经济发展水平。一般而言,富裕国家人均卫生费用高于相对不富裕国家。但是,美国在此方面的表现却异于寻常。例如,美国人均 GDP是瑞典的 1.5倍,人均卫生费用却是瑞典的 2.4倍。也就是说,两国之间人均卫生费用的差异明显高于人均 GDP的差异,并且这一现象存在于美国与其他所有发达国家之间。此外,有人根据人均 GDP与人均卫生费用之间的关系预测 2001年美国人均卫生费用应为 3 435美元,而实际水平却比此预测值高 42%。[13,18](2)医疗技术的使用。在发达国家中,有几个国家核磁共振与CT的装备水平与高新技术使用率均超过美国,但卫生费用水平却显著低于美国。例如,日本核磁共振与 CT的人均设备数分别是美国的 3倍和 6倍,血液透析使用率是美国的 2倍,但是日本卫生总费用仅占其 GDP的 7.9%。[18,21](3)人口老龄化。美国卫生费用的实际增长中仅有 6%~7%是人口老龄化造成的。此外,许多国家人口老龄化程度明显超过美国,人均卫生费用却显著低于美国。2004年美国每位老年人所花费的医药费用约为 14 797美元,位居世界首位。[5,13,18,22]
如前所述,经济发展、高新技术的使用和人口老龄化等因素,对于美国卫生费用的变化产生了一定影响。但是,这些因素在其他发达国家都存在,并且一些因素在有些国家的严重程度超过美国,因此美国卫生费用在世界范围内“一枝独秀”必定有其独特原因。大量研究显示,以下因素是美国卫生费用居高不下的主要原因。
3.1 对重点人群和疾病的费用控制措施不力
长期以来,美国一半左右人口的平均医药费用为 122美元,他们仅使用了大约 3%的卫生资源。与此相比,医药费用最高的 1%人口的人均年医药费用为 56 459美元,占卫生总费用的大约 27%,而费用最高的 5%与 10%的人口分别花费了一半和三分之二以上的卫生费用。在医药费用最高的 1%的人群中,老年人和自感健康状况不佳者分别占 46.3%和48.6%。此两类人群分别仅占美国总人口的 12.7%和 11%。因此,在医药费用最高的人群中,大多数人不是老年人,并且大多数人不认为自己健康状况不好。同时,在享受私立保险的人群中,费用处于顶端5%者的年均医药费用为 17 871美元,而无医疗保险者仅为 6 651美元。[21]此外,1987—2000年间美国卫生总费用的增长中,43%~61%是由治疗费用排在前 15位的疾病造成。其中,大约 31%的增长是由心脏病、精神疾病、肺部疾病、癌症和外伤等五种治疗费用最高的疾病引起。[23]
3.2 管理成本过高
根据国际标准,美国医疗保险体系、医疗卫生服务体系与费用支付方式均极其复杂、整合不足,有关各方不得不投入大量人力进行协调管理,导致管理成本过高。例如,2000—2003年间私立医疗保险机构的管理成本年均增长速度为 16%,是造成卫生总费用增速过快的重要原因。西雅图一个城市就有755个医疗保险产品,每个产品的具体规定不尽相同,导致医疗机构不得不花费大量精力判别不同病人的保险资质及其共付水平、转诊网络和报销条件等,从而大大增加了管理成本。据统计,1999年美国医疗保险业、企业及医疗卫生机构用于卫生管理方面的成本至少为 2 943亿美元,占卫生总费用的31.0%,而加拿大仅为 16.7%。2002年美国人均卫生管理成本为 1 059美元,分别比加拿大和德国高752美元和 360美元。众多研究者认为:如果美国像德国等国家一样建立相对单一的医疗保险与医疗卫生服务体系的话,将大幅度减少管理成本,有利于降低卫生费用绝对水平并控制其增长速度。[1,13,24]
3.3 人力成本过高
美国卫生从业人员收入远高于其他发达国家。按国际购买力平价计算,2005年美国医生月均收入为 8 189美元,英国、日本、法国等国家则仅为 5 210美元、4 594美元和 3 620美元。[25]在美国,医生平均收入是职工平均收入的 5.5倍,位居全球首位。具于第二位的德国为 3.4,加拿大为 3.2,法国为 1.9,英国为 1.4。医疗卫生领域是劳动密集型产业,因此巨额人力成本成为美国卫生费用居高不下的重要原因之一。此外,由于美国存在医疗卫生人员短缺的问题,预计人员工资还会增加,导致卫生费用进一步上涨。
美国卫生人员工资高于其他国家可能由以下因素决定。首先,其他国家实行相对单一的医疗保险制度,也就是说卫生服务的购买方处于垄断和更为强势的地位,具有很强的议价能力,不但可以保证医疗卫生服务的价格处于较低水平,而且有利于控制卫生人员工资。而美国医疗卫生服务的购买方包括政府、诸多企业和个人,种类繁多、缺乏整合,导致议价能力不足,难以控制卫生服务价格和人员工资。此外,美国法律、金融行业专业人才的报酬也较高,产生溢出效应,使卫生人员报酬也水涨船高。[3,18]
3.4 服务价格过高
美国每千人口医生数、人均病床数、人均诊疗次数、每千人口入院人数、人均住院天数等指标长期以来均低于 OECD国家中位数,显示美国卫生资源配置与卫生服务利用水低于 OECD国家平均水平。例如,美国人均卫生费用比德国高 40%,但是卫生服务利用水平却比德国低 15%。由于卫生总费用是使用的医药产品和服务与其价格的乘积,这说明美国医疗卫生服务价格必定高于其他国家。一项研究显示,1990年美国人均卫生费用比德国高 1 000美元。但是,如果两国医疗卫生服务均按美国价格进行定价的话,美国人均卫生费用将反而比德国低 390美元。1999年美国每床日费用为 1 850美元,是位于第二位的加拿大的 2倍以上,几乎是 OECD国家中位数的 3倍。此外,加拿大人均住院费用大约比美国低 50%,其原因在于美国住院患者所接受的资源密集型治疗远远超过加拿大住院患者,但是两国住院患者的死亡率却相差不大。美国医疗卫生服务价格过高是由诸多因素决定的。首先,美国用于提供卫生服务的要素,如卫生人员工资、医疗设备、药品和其他材料等,比其他国家更为昂贵。例如,仅仅由于这一原因,导致美国人均卫生费用比德国多出 737美元。此外,多项研究也显示美国医院效率低于其他国家。[18,26]
3.5 其它卫生政策也有不当之处
首先,政府对疾病预防与控制工作重视不够、相关部门工作不力,导致某些卫生问题突出。例如美国青少年肥胖发生率在过去 30年内增加了 1倍以上,同时性传播疾病、吸毒等社会问题严重,类似现象都可能最终导致疾病高发和治疗费用高涨。此外,政府对卫生政策研究的支持力度不足。根据美国联邦基金会 2003年的一份报告,美国联邦政府用于卫生方面的总开支为 4 550亿美元,而用于卫生政策研究方面的经费仅为 3亿美元。
4 相关措施及其效果
自 20世纪 70年代起,美国就试图改变卫生费用高并且增速过快的状况,为此在医疗卫生和医疗保险领域采取了一系列举措。然而,这些措施无一能够产生持续性影响,美国卫生费用居高不下的状况并没有发生根本性变化。具体的措施种类众多、内容复杂,但其设计原则主要基于以下三种原理:限制(restriction)、整合 (consolidation)和竞争 (competition)。
4.1 限制
主要指对卫生服务利用、费用支付等采取一些限制措施,以控制卫生费用。针对病人的主要限制措施之一为病人费用分担机制(patient cost sharing)。该机制下,病人即使拥有医疗保险,在就诊看病时也需要承担一定数额或一定比例的医药费用,目的在于减少病人对医疗卫生服务的过度利用并控制费用水平,具体措施包括起付线(deductible)、按比例共付费用(coinsurance)、按金额共付费用(co-payment)等。但是,费用分担机制的有效性在美国却遭到了众多研究者的质疑。一个明显的例证是,美国是世界上病人费用分担水平最高的国家之一,但是人均卫生费用却位居世界首位。美国兰德公司的一项研究也发现,费用分担机制可以降低病人就诊的可能性,但是一旦病人寻求了医疗卫生服务,该机制最终对医药费用水平影响甚微。[13]
针对医疗服务提供方的主要限制措施之一为改革费用支付方式,采用预付费或按人头付费等,以避免按项目付费制下医生过度医疗、导致卫生费用不合理上涨的现象。例如美国老人医疗保险(Medicare)改变以前按实际医疗费用付费的方式,自 1983年和 1992年起分别采取了 DRG(Diagnosis-related group)和RBRVS(Resources-based relative value scale)等费用支付方法,要求按照疾病分类等标准支付费用。然而,上有政策,下有对策。例如,有些医生有意识地改变病人的疾病分类,以获得更高额的费用支付,导致 DRG在控制卫生费用方面的效果大打折扣。
此外,在 20世纪 70年代早期,美国曾对医疗服务价格和人员工资采取限制措施,当时对于控制卫生费用产生了巨大影响。然而,这种影响也是短期的,仅仅数年之后卫生费用又大幅增长。
4.2 整合
美国医疗卫生领域整合的典型代表之一是管理保健的出现。管理保健是一个十分笼统的概念,主要指医疗卫生服务提供者和保险机构相互协调,依靠经济激励机制和机构性安排以较低成本为特定人群有效地提供医疗卫生服务。因此,在管理保健的框架之内既包括医疗卫生机构和医疗保险计划的整合,也包括同类医疗机构的水平整合和不同类医疗机构的垂直整合,还包括医生们组织起来所形成的医生群体和医生与医疗机构之间的联合等。管理保健所采用的费用支付方式主要为按人头付费或依据项目付费的折扣价进行付费。在过去 10年内,虽然管理保健参加人数有显著增长,但是管理保健与传统按项目付费制度之间在高成本技术的使用上并没有明显区别。同时,管理保健没有改变少数病人花费巨额医药费用的现象,医生在治疗高成本疾病上的行为也没有发生明显改变,说明这一制度在影响医生行为方面与其他医疗保险计划差别不大。[21]总体而言,管理保健仅在 20世纪 90年代中期对于控制美国卫生费用发挥了较大作用。[26]
4.3 竞争
充分竞争是市场环境下控制产品价格或服务价格的重要手段。长期以来,美国致力于提高医疗卫生行业内的竞争,以期控制卫生费用。在 20世纪 80年代以前,美国医院主要通过聘用高水平医生吸引患者。为了首先招聘到高水平医生,各医院竞相建造具有顶尖水平的医学影像和手术科室,院与院之间存在激烈竞争。这种“医疗军备竞赛”带来了严重后果,很多大城市存在相关医疗服务供给过度的现象。同时,这种竞争导致医疗服务价格和卫生费用上升,而不是下降。为了应对这种现象,医疗保险机构改变了以前按项目补偿医院的做法,有选择地仅与同意降低医疗服务价格的医院签订合同。医院则不得不为获得定点合同进行竞争。1980—1990年,这种竞争的确导致医疗服务价格下降。但是好景不长,医院开始通过组建医疗集团减少院与院之间的竞争,以转变不利于己的态势,增加与医疗保险机构讨价还价的能力。最终,大部分医院均加入了医疗集团,在各主要地区形成了 2至 3个医疗集团,垄断了医疗服务市场。医疗保险机构无法再要求医院降低医疗服务价格,否则其参保者将无处就医,医院重新赢得了市场定价权,使医疗服务价格大幅反弹。有研究发现,两家曾经相互竞争的医院合并后,医疗服务价格上升了 20%~40%。与医院的情况相类似,各医疗保险机构也进行了联合重组,以减少竞争并控制对医疗保险的定价权,导致企业、政府和个人不得不支付高额医疗保险费用。总体而言,美国的市场竞争仅在十分有利的条件下起到了控制医疗服务价格和卫生费用的作用。这种有利条件仅在 20世纪 90年代短期内存在,也就是说市场上具有数量充足且相互之间充满竞争性的医院和医疗保险机构。随着医院和医疗保险机构的联合重组,这个简短的时期早已结束了。[13]
5 对我国的借鉴意义
中美两国在卫生体制和所面临的卫生问题上存在很大差异。美国医疗卫生服务体系和医疗保险体系中市场力量发挥着巨大作用,我国则以政府主导为主。在卫生费用控制方面,美国所面临的问题主要包括管理成本与人力成本过高、医疗卫生服务价格过高等。这些问题在我国也不同程度地存在,其中一些问题呈现与美国日益趋同化之势。因此,美国卫生费用居高不下这一现象中的经验教训对于我国是很有借鉴意义。在借鉴美国相关经验教训的基础上,我国在深化医药卫生体制改革中需要重视的地方主要有以下几个方面。
5.1 重视完善的卫生体制在费用控制中的重要作用
美国卫生费用长期居高不下的现实在一定程度上说明仅仅依靠一两项具体卫生管理技术恐怕难以承担控制卫生费用、解决“看病贵”问题的重任。综合分析显示,美国卫生费用居高不下的最重要原因之一是在卫生体制上出现了问题,主要表现为医疗卫生领域过度复杂、卫生服务与医疗保险机构种类繁多、支付方法繁琐等,同时美国对疾病预防与控制工作重视不够也需要我国引以为戒。借鉴美国经验我们认为更为重要的是进一步完善我国卫生体制、充分发挥基层医疗卫生机构的作用、加强疾病预防与控制等。
5.2 我国在医药卫生体制改革中不宜过分提倡市场化
美国是医疗卫生领域实行市场化的典型国家之一。借助于市场机制可能有一些优点,但是我们也应注意到美国医疗卫生领域存在严重的市场失灵,难以改变卫生费用居高不下的现象,同时美国卫生服务系统的整体绩效和居民健康水平在发达国家中并不突出。与此相对比,其它一些发达国家在政府干预下建立了比较单一医疗卫生服务体系和医疗保险体系,其卫生费用显著低于美国,卫生系统绩效也比美国好。相关经济学理论也提示市场化分散决策并不足以自行纠错。换言之,在市场竞争环境下,每个医疗卫生机构和医疗保险机构的决策在微观层面可能是最优,但是在宏观层面则未必,有可能导致费用高涨、整体绩效不良等后果。与此同时,由于存在医患双方信息不对称、道德损害、搭便车、诱导需求等现象,进一步限制了市场机制在医疗卫生领域的作用。总体而言,客观实践与理论分析均提示在医疗卫生领域过分强调市场化后患无穷。在新一轮医药卫生体制改革中,我国将继续坚持社会医疗保险和公立医疗卫生机构占据主导地位,这一决策无疑是十分明智的。在此前提下,还应注意加强对社会力量办医的管理并避免社会医疗保险过度商业化操作。
5.3 政府在卫生费用控制中应发挥关键性作用
政府卫生与医疗保险等政策对于卫生费用的增长具有极大影响。例如,美国政府在 1965年建立Medicare和 Medicaid医疗保险制度以后,卫生服务利用与卫生费用均大幅增长。美国相关经验教训表明,卫生费用过高与增长过快对于国家的经济社会发展、人民生活等将产生极为严重的负面影响,卫生费用的增长也并不完全与居民健康水平的改善成正比。因此,将卫生费用控制在一个合理的范围之内是政府义不容辞的责任。
在经济改革取得成功以后,我国政府日益重视改革医药卫生体制,提高医疗保障水平,改善居民健康状况。在此过程中,一些政策有利于控制卫生费用,如控制医药价格的举措等;另外一些可能不利于控制卫生费用,如医疗保障水平的过度提高和医疗服务提供者的多元化等。当前,我国政府卫生支出和卫生总费用均呈上升趋势。在此背景下,我们需要注意到美国卫生费用在增长到较高水平以后居高不下并表现出了很强的增长惯性,一系列先进的卫生费用控制举措均告失败。以此为鉴,我国政府需要重视卫生费用控制的政策研究并有计划地加强相关管理和科研机构的能力建设,在制定卫生与医疗保障等政策时需要充分研究这些政策对卫生费用的可能影响。当前,特别需要把握好控制卫生费用和提高居民健康福利水平之间的平衡,避免政策制定从一个极端走到另外一个极端。例如一些地方从医疗保险制度严重缺失快速转变到全民免费医疗,另外一些地方把绝大部分公立医疗卫生机构出卖、转变为私营机构等。从卫生费用控制的角度看,这些做法是否妥当需要进一步探讨。
5.4 在支付方式改革上应重视归纳总结,避免支付方式复杂化
国际上常用的医药费用支付方式主要有按项目付费、按人头付费、按病种付费、总额预算等几大类。在具体设计上,不同支付方式存在较大差异,各有其优缺点。在美国,卫生费用居高不下的重要原因之一就是支付方式过于复杂,导致管理成本过高。在我国医药卫生体制改革中,支付方式改革也提上了议事日程,有些地方已经进行了较长时间的探索。在此过程中我们应充分汲取美国的教训,避免出现支付方式过度复杂的现象。以我国新型农村合作医疗制度为例,众多县(区、市)均在探索不同的支付方式,各地的具体做法不尽相同,造成我国新型农村合作医疗制度的支付方式呈现复杂化的趋势,有可能加大医疗机构和医疗保险机构的管理成本。随着医疗保险覆盖范围扩大、异地就医增加等,这一问题有可能日益严重。为了避免出现此类状况,一方面我国在医疗保险改革中应统筹规划,不断加强城乡医疗保险制度的融合与衔接,提高新型农村合作医疗等医疗保险制度的统筹层次,为采取统一规范的支付方式、控制管理成本奠定基础;另一方面,在鼓励各地对不同支付方式进行尝试的基础上,需要加强归纳总结,提炼出少数几种适合我国国情的支付方式并进行推广,力争避免支付方式的复杂化。
5.5 对于医疗机构的横向合并应持审慎态度
在美国,医疗集团的出现一般伴随着医疗服务价格的提高,导致卫生费用上涨并难以控制。我国在医疗集团建设方面需要认真借鉴美国的教训,特别是对于医疗机构的横向合并重组(如两个三级医院的合并)应当采取审慎的态度,以免使合并后的新机构过于强势,降低市场竞争并限制医疗保险机构和患者的选择余地。对于医疗机构的纵向合并(如三级医院与基层医疗机构的合并)则可以适当鼓励,以达到降低成本、共同发展、提高卫生资源利用效率等目的。
5.6 注重发挥医疗保险机构和医疗卫生机构在费用控制中的作用
从理论上讲,医疗保险机构可以在卫生费用控制中发挥重要作用。但是,我国城乡医疗保险机构在该方面既缺乏动力,又缺乏手段和资源。一方面,某些医疗保险机构往往与医疗机构存在千丝万缕的联系,使它们缺乏动力去控制医疗机构的增收行为。与此同时,我国医疗保险在实际操作中仍然带有粗放式管理的特征,在费用控制上主要依赖于实行病人费用分担机制和维持低保障水平,对医疗机构的补偿则仍以按项目付费为主,缺乏对医疗服务提供方的有效费用控制手段。此外,很多医疗保险机构(特别是“新农合”机构)面临人员与经费不足、技术力量不强的困境,处理日常工作已经是勉为其难,很难要求他们在卫生费用控制上有所作为。随着我国医保覆盖范围的扩大和保障水平日益提高,医疗保险机构的地位必将越来越重要,需要我国大力加强此类机构的能力建设并完善相关机制,以使它们在卫生费用控制中发挥重要作用。
医疗卫生机构在很大程度上决定着卫生费用水平。一般而言,控制卫生费用的举措与医疗卫生机构增收的目标是相背的。在美国,如果医疗卫生机构出于为病人节省费用的目的减少昂贵检查与治疗,则意味着它们需要承担收入减少的后果,因此美国医疗卫生机构缺乏控制费用的动力。显而易见,上述问题在我国也存在。为了有效控制卫生费用和缓解“看病贵”,必须切断相关利益联系,建立合理激励机制,鼓励医疗卫生机构为患者提供价廉有效的服务。
[1]Reinhardt U E,Hussey P S,Anderson G F.U.S.health care spending in an international context[J].Health Affairs,2004,23(3):10-25.
[2]Catlin A,Cowan C,Hartman C,et al.National health spending in 2006:a year of change for prescription drugs[J].Health Affairs,2006,27(1):14-29
[3]Levit K,Smith C,Cowan C,et al.Trends in U.S.health care spending,2001[J].Heath Affairs,2003,22(1):154-164.
[4]Smith C,Cowan C,Sensenig C,et al.Health spending growth slows in 2003[J].Health Affairs,2004,24(1):185-194.
[5]Catlin A,Cowan C,Heffler S,et al.National health spending in 2005:the slowdown continues[J].Health Affairs,2007,26(1):142-153.
[6]Anderson G F,Hussey P S,Frogner B K,et al.Health spending in the United States and the rest of the industrialized world[J].Health Affairs,2005,24(4):903-914.
[7]Heffler S,Levit K,Smith S,et al.Health Spending growth up in 1999:faster growth expected in the future[J].Health Affairs,2001,20(2):193-203.
[8]Kaiser Family Foundation.Trends in health care cost and foundation[J/OL].(2010-10-14)[2010-10-17].http://www.kff.org.
[9]Hartman M,Martin A,Nuccio O,et al.Health spending growth at a historic low in 2008[J].Health Affairs,2010,29(1):147-155.
[10]OECD.How does the United States compare[D/OL].(2010-10-15)[2010-10-18].http://www.oecd.org.
[11]Chernew ME,Hirth R A,Cutler DM.Increased Spending on health care:how much can the United States afford?[J].Health Affairs,2003,22(4):15-25.
[12]Bodenheimer T.High and rising health carecosts[J].Annals of Internal Medicine,2005,142(10):847-854.
[13]Poisal J A,Truffer C,Smith S,et al.Health Spending Projections through 2016:modest changes Obscure Part D's impact[J].Health Affairs,2007,26(2):242-253.
[14]Heffle S,Smith S,Won G,et al.Health spending projections for 2001-2011:the latest outlook[J].Health Affairs,2002,21(2):207-218.
[15]Evans D B,Tandon A,Murray CJ L,et al.Comparative efficiency of national health systems:cross national econometric analysis[J].BMJ,2010,323(11):307-310.
[16]Starfield B.Is UShealth really thebest in the world?[J].JAMA,2000,284(4):483-485.
[17]Reinhardt U E,Hussey PS,Anderson G F.Cross-national comparisons of health systems using oecd data,1999[J].Health Affairs,2002,21(3):169-181.
[18]Levit K,Smith C,Cowan C,et al.Health spending rebound continues in 2002[J].Health Affairs,2004,23(1):147-159.
[19]Smith C,Cowan C,Heffler S,et al.National health spending in 2004:recent slowdown led by prescription drug spending[J].Health Affairs,2006,25(1):186-196.
[20]Berk M L,Monheit A C.The concentration of health care expenditures,revisited[J].Health Affairs,2001,20(2):9-18.
[21]Centers for Medicare&Medicaid Services.U.S.Health Spendingby Age[R/OL].(2010-10-15)[2010-10-18].http://www.cms.gov.
[22]Thorpe K E,Florence CS,Joski S.Which medical conditions account for the rise in health care spending?[J].Health Affairs,2004,23(8):437-445.
[23]Woolhandler S,Campbell S,Himmelstein D U.Costs of health care administration in the United States and Canada[J].The New England Journal of Medicine,2003(349):768-75.
[24]Wolrd Salaries.General physician salaries-international comparision[EB/OL].[2010-10-15].http://www.worldsalaries.org.
[25]Anderson G F,Reinhardt U E,Hussey P S.It's the prices,stupid:why the united states is so different from other countries[J].Health Affairs,2003,22(3):89-105.
