呼吸机联合固尔苏治疗新生儿肺透明膜病的临床观察
2010-06-07许金凤
许金凤
研究显示,新生儿肺透明膜病(hyaline membrane disease,HMD)是影响早产儿死亡的重要疾病,男性、胎盘早剥、剖宫产及胎儿宫内窘迫是其主要易感因素;胃液泡沫振荡试验阴性对本病的诊断有指导意义。绝大多数HMD发生在出生后6h以内[1]。临床上有Apgar评分低、胸部X线片Ⅳ级改变、发病时间早、孕龄小、合并肺出血及脑室内出血等情况者,应尽早机械通气,或用持续气道正压通气(continuous positive airway pressure,CPAP)呼吸机。但尽管如此,临床效果仍不显著,常德市妇幼保健院近年来加用肺表面活性药替代治疗,明显提高疗效,降低了HMD的病死率,现报道如下。
1 资料与方法
1.1 一般资料
所有观察病例均为2007年10月至2009年10月常德市妇幼保健院新生儿科住院患者。诊断及X线病情分级标准参照《实用耳科学》中HMD的诊断依据。即:生后1~6h出现不同程度进行性呼吸困难、鼻扇、吸气性三凹征、呻吟及青紫,经胸片证实为HMD[2]。共纳入观察60例,随机分为两组,治疗组30例,其中男24例,女6例;胎龄(29.43±2.51)周,出生体质量(1869±74)g;病情为Ⅰ级4例,Ⅱ级14例,Ⅲ级11例,Ⅳ级1例。对照组30例,其中男25例,女5例;胎龄(29.59±2.31)周,出生体质量(1969±93)g;病情为Ⅰ级3例,Ⅱ级13例,Ⅲ级13例,Ⅳ级1例。两组一般资料比较,差异均无统计学意义(P>0.05),具有可比性。
1.2 治疗与观察方法
1.2.1 对照组
对出生后不久出现进行性呼吸困难、发绀、气促、呻吟、三凹征,X线胸片检查提示HMD,经头罩吸氧(氧浓度40%~50%)不能改善缺氧症状的新生儿,立即置辐射床上予新生儿流量CPAP呼吸机治疗。参数:呼吸末压力为4~5cmH2O。流量8~10L/min,氧浓度50%~60%,根据经皮氧饱和度作适当调整。其他治疗:保证患儿每日所需热卡,注意保暖,保持呼吸道通畅,预防性使用抗生素,出血者予维生素K1和立止血,并加强护理。
1.2.2 治疗组
除上述对照组常规治疗及使用呼吸机机械通气外,加用外源性肺表面活性物质(pulmonary surfactant,PS)固尔苏(意大利凯西公司),每例给1剂,气管内给药。用药前先将药瓶置于手心温化。分别采取头高左、右侧卧位及头低左、右侧卧位4个体位给药,每个体位注入1/4量药液。用注射器吸取已温化的固尔舒从气管插管侧孔快速注入。并用球囊加压给氧约5min,给药后6h内禁止翻身拍背吸痰。给药后定时观察临床表现,经皮血氧饱和度、血气变化,记录呼吸机参数调整情况,用药后24h复查胸部X线片观察肺部病变的变化。呼吸机参数包括呼吸频率(R)、呼吸末正压(PEEP)、吸气峰压(PIP)、平均气道压(MAP)等,随时调整呼吸机参数,维持血氧饱和度在90%以上。
1.2.3 观察指标
所有患儿均于治疗前及治疗的不同时间段监测pH值、PaO2、PaCO2,血气指标,于治疗前及治疗24h各摄胸片1次,观察肺部变化。
1.2.4 疗效评定标准[3]
显效:呻吟消失,呼吸平稳,血气指标正常,无电解质紊乱和酸碱平衡失调,X线检查示两肺肺纹理清晰;有效:呻吟消失,呼吸较为平稳,血气指标好转,X线示异常阴影改善;无效:治疗12h后症状无改善或继续加重。
1.2.5 统计学方法
两组研究资料均输入SPSS13.0统计学软件,计数资料用χ2检验,计量资料用t检验。
2 治疗结果
见表1、2。
表1 两组患儿治疗前后不同时间的呼吸指标比较(±s)
注:两组治疗前各指标比较,均P>0.05;与对照组同期比较,▲P<0.05
组 别 n 时间 pH PaO2(kPa) PaCO2(kPa)治疗组 30治疗前 7.20±0.03 5.58±0.36 7.53±0.27治疗后1h 7.26±0.02 7.22±0.43▲ 6.89±0.26▲治疗后12h 7.36±0.04▲ 8.12±0.33▲ 5.94±0.31▲治疗前 7.20±0.03 5.61±0.51 7.56±0.26治疗后1h 7.21±0.02 6.11±0.43 7.19±0.36治疗后12h 7.29±0.03 6.89±0.52 6.90±0.35对照组 30
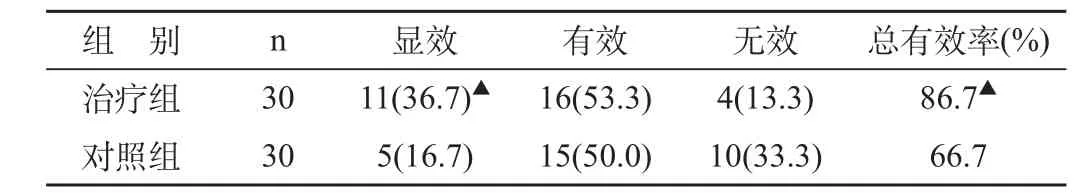
表2 两组疗效比较 例(%)
3 讨 论
HMD又称新生儿急性呼吸窘迫综合征,是由于各种原因导致肺表面活性物质缺乏所致的一系列临床症候群。PS缺乏,使血PaO2下降,氧合作用降低,出现酸中毒,酸中毒时肺血管痉挛,肺血流量阻力增大。使右心压力增高,有时甚至可使动脉导管再度开放,形成右向左分流,严重时大量心脏搏出量成为分流量,以致要儿青紫明显,进入肺的血流量减少后,肺的灌注不足,血管壁缺氧渗透性增加,于是血浆内容物外渗,形成肺透明膜。HMD多于生后6h内发病,病情逐渐加重,因病程属自限性,出生3~4d后PS可逐渐趋于正常。但大多数患儿由于发生严重肺不张和肺透明膜形成致呼吸衰竭,而于出生后3d内死亡,是围产儿死亡的重要原因[4]。
基于此,临床应用PS替代治疗是针对病因的特效疗法。目前所用的PS有天然、合成、混合3种制剂。固尔苏为人工合成制剂,由85%饱和二棕榈酰卵磷脂(DPPC),9%16烷醇和四丁酚醛组成,DPPC能降低肺泡表面张力,16烷醇和四丁酚醛是非离子表面活性剂。大量动物实验和临床研究结果表明,PS具有降低肺泡表面张力,复张已萎缩的肺泡,改善肺通气血流比例失调,使通气和换气功能改善等治疗效应[5]。此外还具有稳定呼吸道、抗水肿、促液体弥散、抗黏液胶合、促纤毛运动、抗菌、抗炎、平滑肌松弛等作用[6]。国内外专家也建议胎龄<30周或L/P比值<1.5,或泡沫试验(-)的新生儿,应在生后尽可能早地给予外源性PS[7,8]。这样能降低早产儿或低体质量儿呼吸窘迫综合征的发生与死亡风险。国内有学者也报道[9,10],HMD患儿机械通气加用PS,肺顺应性、通气流量明显增加;气道阻力明显降低;患儿自主呼吸功耗相对较少,效果优于单用机械通气。但PS药源有限,价格昂贵,这在一定程度上限制了它的临床应用。
本次研究显示,用PS治疗以后,PaO2显著提高,而PaCO2则降低,pH得以纠正,提示PS对肺氧合有明显的改善,其效果优于单纯应用呼吸机治疗的对照组。临床疗效统计的总有效率治疗组为86.7%,而对照组仅为66.7%。治疗组加用PS之后,提高了患儿抢救成功率,减少了因持续严重缺氧而对各个重要脏器的损害。所以对HMD应用PS的治疗应越早越好。
[1] 余加林,刘刚,胡发远.影响新生儿肺透明膜病发病及预后的多因素分析[J].中国实用儿科杂志,2003,18(1):17.
[2] 吴瑞萍,胡亚美,江载芳.实用儿科学[M].6版.北京:人民卫生出版社,1997:451.
[3] 贾丽宏,贾黎明.肺表面活性物质与经鼻持续气道正压通气联合治疗新生儿呼吸窘迫综合征18例[J].新乡医学院学报,2003,20(5):348.
[4] 赵奕怀.固尔苏对肺透明膜病早产儿呼吸机治疗条件影响的观察[J].中国妇幼保健,2007,22(6):746-748.
[5] 李军,曾因明.肺表面活性物质替代疗法进展[J].国外医学麻醉学与复苏分册,1997,18(6):357.
[6] 封志纯,陈方,林敬明,等.肺表面活性物质替代研究进展[J].国外医学生理病理科学与临床分册,1997,17(2):165.
[7] Kattwinkel J,Bloom BT,Delmore P et a1.Hish-Versus Low-Thredshold Surfactant Retreatment For Neonatal Respiratory Distress Syndrome[J]. Pediatrics,2000,106(2):282.
[8] 宋国维.肺表面活性物质的代谢及临床应用[J].实用儿科临床杂志,2003,18(2):84.
[9] 陆长东,何爱兰,杨黎焱,等.肺表面活性物质对新生儿肺透明膜病呼吸力学的影响[J].中华急诊医学杂志,2004,13(6):370.
[10] 王如美,赵璐,许岩丽.沐舒坦与固尔苏治疗新生儿肺透明膜病的临床疗效对比[J].中国妇幼保健,2006,21(15):2090.
