全数字化乳腺摄影诊断同时性双侧原发性乳腺癌的价值
2010-02-27王欣,黎庶,张立娜等
双侧原发性乳腺癌(bilateral primary breast cancer,BPBC)是指双侧乳腺各自发生的原发性癌,根据双侧乳腺癌发生的时间按间隔分为同时性BPBC (≤6个月)和异时性BPBC(>6个月)。关于BPBC的报道国外文献较多,其发病率为0.4%~14%,而国内相关文献较少[1,2]。此外,一侧乳腺被确诊发生乳腺癌的患者,对侧乳腺发癌概率是无乳腺癌者的2~6倍[3]。所以对侧乳腺癌的早期发现、早期诊断和治疗,对提高患者的生存时间是非常重要的。全数字化乳腺摄影(full-field digitalmamm ography,FFDM)的广泛应用,成为发现乳腺早期病变的重要手段,所以本研究主要评价FFDM对BPBC的诊断价值,并与外科体检进行比较。
1 材料和方法
1.1 研究对象 收集中国医科大学附属第一医院2005-11~2008-12同时性双侧乳腺癌21例,均经过全数字化乳腺摄影检查,并经临床及病理证实,符合同时性双侧原发性乳腺癌的诊断标准。患者年龄38~80岁,平均53.8±10.7岁,中位年龄53岁。
1.2 检查方法 使用设备为GE公司的全数字化平板乳腺X线机(Senographe 2000D),所有病例均行双侧乳腺的内外侧斜位(M LO)和头足位(CC)拍摄,必要时加摄侧位像及局部点压像。经计算机处理后的数字化图像在RWS工作站的高分辨显示器(2.5k× 2.5k)上阅片。乳腺外科体格检查异常包括扪及肿块、局部增厚、乳头血性溢液、乳头凹陷或牵拉移位、皮肤改变。
1.3 第一原发癌的确立 根据发癌的时间及先后顺序,不难确定异时性BPBC的第一原发癌。对于同时性BPBC的病例,根据M arilyn AR[3]的标准确定第一原发癌:①临床或乳腺摄影检查首先怀疑的病灶;②如果触诊阴性的病例,则是乳腺摄影最先怀疑的病灶;③如果首先或最怀疑的乳腺病灶为多中心时,则以分期最高的为准,但是总体上都算作第一原发癌。
1.4 统计学分析 使用t检验比较同时性BPBC第一和第二原发癌病灶的大小,FFDM与外科体格检查的比较使用χ2检验。
2 结果
21例同时性BPBC临床资料完整,于中国医科大学附属第一医院进行FFDM检查及手术治疗,并通过病理检查证实(表1)。第一原发癌分期以Ⅱa期为主,占33.3%(7/21),病灶最大直径1.20~5.50cm,平均2.50±1.03cm,浸润性导管癌12例(图1~3),导管原位癌5例,浸润性小叶癌2例,浸润性筛状癌1例,混合细胞癌1例,其中2例为多中心病灶(均为浸润性导管癌);第二原发癌以0期为主,占57.1%(12/ 21),病灶最大直径 0.50~5.90cm,平均2.02± 1.32cm,浸润性导管癌7例,导管原位癌12例,浸润性小叶癌1例,混合细胞癌1例,第一与第二原发癌病理类型一致的有13例。第一原发癌病灶大于第二原发癌(P<0.05)。
21个第一原发癌病灶(多中心病灶从整体上计为1个病灶),FFDM发现19个(90.5%),外科体格检查发现16个(76.2%);21个第二原发癌病灶,FFDM发现19个(90.5%),外科查体发现8个(38.1%)。FFDM的阳性率均高于外科体格检查(P<0.05;表2)。

表1 21例同时性BPBC的病理分期
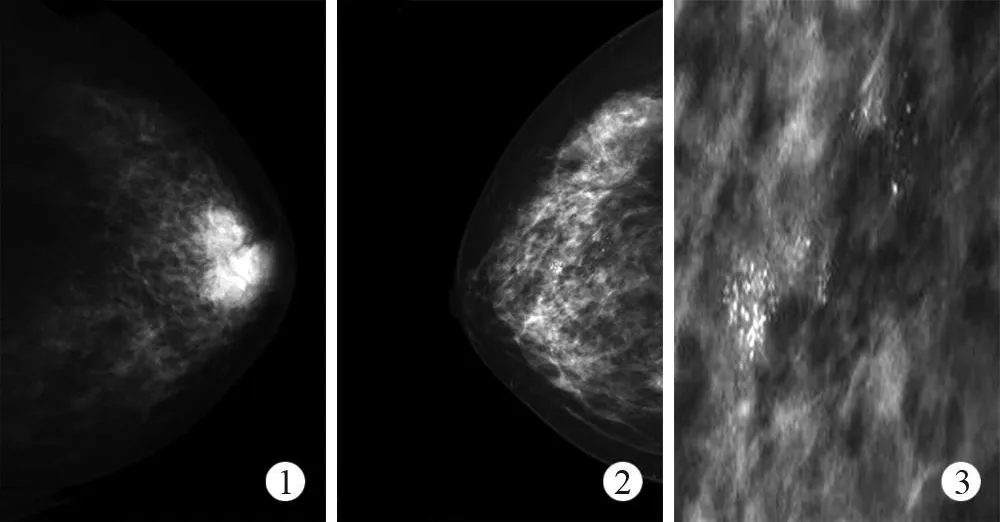
图1 ~3 女,46岁。因左乳房肿物5年,近2个月明显增大来诊。外科查体提示:左乳头上方约3.0cm×5.0cm大小质硬肿块,边界不清,表面不光滑,活动度差;右乳腺触诊无阳性发现。双侧腋下未触及肿大淋巴结。FFDM所见:左乳头后方可见不规则团块影,呈分叶状,大小约3.7cm×4.7cm,密度高于正常腺体,并与周围分界不清,乳晕及相邻皮肤增厚,乳头凹陷。图1 右乳外象限腺体中部可见呈段样、成簇分布多形性钙化,范围约3.2cm×1.1cm,不伴有局部腺体的改变。 图2,3 行双侧乳腺根治术:病理检查结果左乳为浸润性导管癌,右乳为导管内癌,以粉刺癌为主,伴有局部浸润。双腋下淋巴结无转移0/34。左侧为第一原发癌,右侧为第二原发癌

表2 42个乳房病灶FFDM与外科查体的比较
在21例同时性BPBC中,第一原发癌5例以微钙化为主要表现,13例是肿块,局部密度增浓1例,还有2例FFDM未见异常(图4~6);第二原发癌有11例以微钙化为主要表现,肿块 3例,结构不良4例,局部密度增浓1例,也有2例FFDM未见异常。
3 讨论
3.1 BPBC诊断标准 乳腺癌是威胁女性健康的常见恶性肿瘤之一,而且乳腺是成对器官,受到相同水平的内分泌因素和致癌因素的影响,会发生双侧性乳腺癌。目前使用由 Robbins提出的双侧原发性乳腺癌的诊断标准,国内学者[4]又做以总结:①双侧乳腺组织内分别找到原位癌的成分,如导管原位癌、小叶原位癌等,而且原发癌多位于外上象限乳腺实质内;②双侧乳腺癌病例组织类型完全不同,或核分化程度有明显差异;③双侧乳腺癌组织学类型相同,而首发癌侧无局部复发、LN转移及其他远处转移,如果病理类型不同,或一侧为侵袭性而另一侧为非侵袭性时,均可以认为双侧均为原发癌。此外,如果双侧病理类型相同,符合下列情况之一也可以诊断为BPBC:①双侧均为原位癌或早期癌,无LN转移;②第二原发癌核分化程度高于第一原发癌,邻近组织有明显导管上皮增生表现;③病灶位于外上象限实质中而非中线附近;④第一原发癌无局部、区域性或全身性扩散,或治疗2年后才出现对侧乳腺癌。
3.2 同时性BPBC的临床特点 在21例同时性BPBC中,平均年龄53.8±10.7岁,中位年龄53岁,高于国外文献报道的 41.9岁[5],与国内学者研究相近[1],其中≤50岁的有7例,人种和就医水平的差异可能是其主要原因。第一原发癌以浸润性导管癌为主,占57.1%(12/21),病理分期Ⅱa期占33.3%(7/ 21),与国内文献报道相近[1],第二原发癌以原位癌为主,占57.1%(12/21),病理分期0期57.1%(12/ 21)。第一原发癌的最大径大于第二原发癌(P<0.05),这与以往文献报道结果相同[6],且第二原发癌中最大径<1cm的有4例。当一侧乳腺被确诊为发生癌之后,对对侧乳腺的关注程度就会增加,临床医生会对可疑病灶进行穿刺或行区段切除活检或短期内随访复查,这样就提高了对侧乳腺肿瘤的早期发现,所以第二原发癌的体积略小于第一原发癌,同时其分期也较早[3,7,8]。

图4 ~6 女,51岁。因双乳胀痛半年来诊,无乳腺癌家族史。外科查体提示右乳外上象限距乳头3cm处有1.2cm×1.0cm肿块,表面不平,左乳内上象限有1.0cm×1.0cm肿块。FFDM提示右乳未见异常。 图4 左乳内象限成簇分布钙化。图5,6 行双乳改良根治术,病理检查结果双侧乳腺病灶均为导管原位癌。右侧为第一原发癌,左侧为第二原发癌
有文献报道[6,9,10],双侧原发性乳腺癌中,第一原发癌为小叶癌,其对侧癌的发病率会高于其他病理类型,危险度增加了2~2.98倍,浸润性小叶癌则更高。本研究21例同时性BPBC中,第一原发癌为小叶癌有2例,多中心病灶2例,共占19.1%,略低于M arpeau O等[9]的报道,并且第一原发癌和第二原发癌病理类型相同占61.9%(13/21)。
3.3 同时性BPBC的FFDM表现 随着全数字化乳腺摄影的广泛应用,为乳腺疾病的早期发现和诊断提供了良好的平台,同时外科查体也是乳腺检查非常重要的环节。本研究中第一原发癌21个病灶,外科查体发现16个(76.2%),5个查体阴性的病灶,FFDM均以钙化为主要表现,病灶最大径1.30~3.80cm,平均2.40±0.99cm,第二原发癌外科查体发现8个(38.1%),13个查体阴性的病灶,10例FFDM以钙化为主要表现,3例局部结构不良,病灶最大径0.5~ 3.20cm,平均1.34±0.82cm;对于第一、二原发癌FFDM各发现19个(90.5%),均高于外科体格检查,特别是对第二原发癌,与以往文献报道相似[3],这可能是因为第二原发癌的病灶小且以微钙化或局部结构不良为主要表现,所以在乳腺癌的早期发现和诊断中,FFDM发挥了重要的作用,特别是对第二原发癌的发现优于传统的外科体格检查。21例同时性BPBC中,第一原发癌以微钙化为主要表现的有5例,肿块13例,不对称密度增浓1例,正常2例,第二原发癌分别为11例、3例、1例和2例,还有4例为结构不良,其中,FFDM诊断未见异常的4个乳房均为致密型和多量型腺体,正是由于腺体的遮挡导致了假阴性结果,但是外科查体提供了诊断信息。文献报道,超声和MRI检查可以对FFDM的假阴性结果做以补充[11],发现病灶及隐藏在致密腺体中的多中心病灶。由于本研究病例数较少,并且随访年限较短,所以没有对FFDM的假阴性结果进行更深的研究。
关于乳腺癌患者对侧乳腺发癌的危险因素已经有了诸多报道[6,7,12],如乳腺癌家族史,诊断第一原发癌时的年龄偏低(特别时<40岁,本研究有2例,占9.5%)。首发癌的病理类型为小叶癌,应用放、化疗以及他莫西芬治疗等,所以对于临床上已经确诊一侧乳腺癌的患者,特别是针对高危人群,FFDM和仔细的外科查体相结合是随访的一种有效方法。值得注意的是,进行对侧乳腺的FFDM检查可以发现触诊阴性的病灶,并且可以作为日后随访的对照,对于年龄<40岁的患者,建议短时间间隔复查FFDM,可以发现早期和低级别的乳腺癌,提高患者的生存率。
[1] 毛杰,海健,张超杰,等.双侧原发乳腺癌的流行病学特点与临床分析.中国现代医学杂志,2004,14(19):105.
[2] 赵玉梅.双侧原发性乳腺癌的X线评价与临床对照研究.天津医科大学学报,2006,12(1):86.
[3] M arilyn AR,M ark AH,Norris EL,et al.Bilateral breast cancer:early detection w ith mammography.Radiology, 1995,196(2):427.
[4] 李少林,任国胜,陈晓品,等.乳腺癌的基础理论与临床实践.北京:科学出版社,2008,512.
[5] Muttarak M,Pojchamarnwiputh S,Padungchaichote W, et a l.Evaluation of the contralateral breast in patients with ipsilateralbreast carcinoma:the roleofmammography.Singapore M ed J,2002,43(5):229.
[6] Kuo WH,Yen AM,Lee PH,etal.Incidence and risk factors associated with bilateral breast cancer in area with early age diagnosis but low incidence o f p rimary breast cancer:analysis of 10-year longitudinal cohort in Taiw an.Breast Cancer Res Treat,2006,99(2):221.
[7] Soo JG,Sun YR,Her CJ,et al.Bilateral breast cancer: differential diagnosis using histologicaland bio logical parameters.Jpn JClin Onco l,2007,37(7):487.
[8] Kim MJ,K im EK,Kwak JY,et al.Bilateral synchronous breast cancer in an Asian popu lation:mammographic and sonographic characteristics,detection methods,and staging.AJR,2008,190(1):208.
[9] Marpeau O,Ancel PY,Antoine M,et al.Synch ronous bilateral breast cancer:risk factors,diagnosisi,histology and treatment.Gynecol Obstet Fertil,2008,36(1):35.
[10]Claus EB,Stow e M,Carter D,et al.The risk of a contralateralbreast cancer among w omen diagnosed w ith ductal and lobular breast carcinoma in situ:data from the Connecticut Tumor Registry.Breast,2003,12(6):451.
[11]Federica P,Carlo C,Antonella R,etal.Contrast-enhanced MR mammography for evaluation o f the contralateral breast in patientsw ith diagnosed unilateral breast cancer or high-risk lesions.Radio logy,2007,243(3):670.
[12]Hartman M,Hall P,Edqren G,et al.Breast cancer onset in twins and w omen w ith bilateral disease.JClin Oncol, 2008,26(25):4086.
