新生儿小时胆红素百分位曲线图的制备及早期预测高胆红素血症的初步探讨
2010-01-25董小玥韩树萍余章斌陈玉林邱玉芳
董小玥 韩树萍 余章斌 陈玉林 邱玉芳 程 佳 孙 青
对新生儿黄疸进行适时、有效、安全和经济的干预,避免胆红素脑病的发生,一直是国内外医学界多年来努力的方向[1]。自然产新生儿通常在生后3 d就随母亲出院,而中国新生儿黄疸的高峰期出现在生后第4~5天[2],落在了出院后,因此对出院前新生儿进行高胆红素血症发生风险评估,及时发现和预防新生儿高胆红素血症的发生至关重要。本课题组所在的新生儿科对于新生儿黄疸的干预是依据2001年中华医学会儿科学分会新生儿学组按照日龄胆红素值提出的推荐方案[1~3],但随着临床研究的深入,以日龄胆红素值指导治疗的方案逐渐被小时胆红素方案所取代[4,5]。在美国新生儿黄疸处理的临床实践指南推荐中,建议对所有新生儿在出院前均进行新生儿高胆红素血症发生风险的评估[4]。出院前胆红素水平的“危险区域”(≤P40、~P75、~P95和>P95,分别相当于小时胆红素百分位曲线图中的低危、中低危、中高危和高危区域) 已被证实是新生儿高胆红素血症发生风险的强预测指标[4]。目前,美国等国家已有小时胆红素百分位曲线图用于临床[4],由于人种的不同未必适用于中国人群。鉴于中国新生儿人群的小时胆红素数据尚未见报道,本研究前瞻性纳入一个大样本量的健康足月儿及近足月儿队列,通过测定其出生7 d内的胆红素水平,并转换成对应的新生儿小时龄,绘制新生儿小时胆红素百分位曲线图,对高胆红素血症的预测性进行评价,以便预测新生儿出院后发生高胆红素血症的风险,及时发现并处理新生儿高胆红素血症,对降低新生儿高胆红素血症和胆红素脑病的发生率有重要意义。
1 方法
1.1 研究设计路线图 本研究参考美国儿科学会2004年发布的新生儿黄疸处理临床实践指南中的小时胆红素百分位曲线图的相关内容进行设计[4]。该百分位曲线图是Bhutani基于1993至1997年美国宾夕法尼亚医院健康婴儿护理中心出生的2 840名新生儿黄疸的流行病学调查数据绘制而成,1999年发表于Pediatrics,现已被美国等发达国家普遍用于出院前新生儿高胆红素血症发生风险的评估[6]。本研究设计路线图见图1。
1.2 纳入标准 以2009年1~9月南京医科大学附属南京妇幼保健院(我院)出生的母婴同室和普通婴儿室胎龄≥35周且出生体重≥2 000 g的所有新生儿为研究对象。其中母婴同室的新生儿均为胎龄≥37周,出生体重≥2 500 g的健康足月儿;普通婴儿室的新生儿为可能出现疾病需要密切监护的新生儿,包括母亲有高危因素如妊娠期糖尿病和高血压等,新生儿轻度窒息和巨大儿等。

图1 研究设计路线图
Fig 1 Research line
1.3 排除标准 根据1999年Bhutani等[6]研究制定本研究的排除标准。排除因各种原因转入NICU(即新生儿出现各种疾病需要住院治疗如新生儿肺炎、肺透明膜病、败血症和颅内出血等)、新生儿ABO血型不合溶血病、出生后60 h内曾接受过光疗的新生儿以及开始光疗后得到的所有胆红素数据。
1.4 新生儿高胆红素血症诊断标准 新生儿高胆红素血症及显著高胆红素血症的诊断均参考Maisels推荐的定义[7]。
1.5 检测仪器和方法 由新生儿科医生对出生24 h内新生儿进行常规每日2次的经皮胆红素(TCB)检测直至出院,每次测量前额眉心正中和胸骨两个部位,取其平均值。将探头平放于检测部位,轻轻按下,检测仪即自动显示出所测数值。每名新生儿TCB检测统一使用同一台经皮黄疸测定仪(日本美能达JM-103型)。仪器定期校正。所有检测均由经过严格培训的新生儿科床位医生进行,并记录检测的时间。检测医生对于出院前胆红素水平预测新生儿高胆红素血症发生风险的研究不知晓。
根据前期本课题组TCB与微量血胆红素相关性的研究结果[8],本研究对所有TCB≥250 μmol·L-1者检测微量血胆红素(DH-100型新生儿总胆红素测定仪,海爱蓓尔医用仪器有限公司)。在数据分析时采用微量血胆红素值替代TCB。微量血胆红素检测方法同文献[8]。
1.6 干预 对新生儿黄疸的治疗严格根据2001年中华医学会儿科学分会新生儿学组推荐的治疗方案进行[3]。对足月儿的干预按照该方案中的“不同出生时龄的足月新生儿黄疸干预推荐标准”进行,对胎龄为35~37周的近足月儿的干预按照方案中的“不同胎龄/出生体重的早产儿黄疸干预推荐标准”进行。
1.7 数据收集和提取 本研究为前瞻性设计,为获取准确研究数据,制定了观察数据记录表格,包括新生儿一般情况(性别、胎龄、出生体重、分娩方式和喂养情况等)和不同时点胆红素值。由研究设计者对我院新生儿科医生进行统一培训,培训的重点在于①TCB检测方法和同时记录检测TCB时的准确年龄(以小时计);②保证研究期间连续系列的数据进入分析。数据的收集由制定的1名新生儿科医生负责,并录入,由另外1名新生儿科医生进行核对。
1.8 绘制小时胆红素百分位曲线图 由新生儿的出生时间和每个胆红素测定的时间可以计算出每个胆红素数据所对应的新生儿小时龄。在出生后48 h内,每4 h的胆红素数据作为一组;~96 h,每12 h的数据作为一组;~7 d,每24 h的数据作为一组,均分别取P40、P75和P95。每一时段的胆红素数据如符合正态分布,根据正态分布规律计算出不同百分位数,将对应于不同时段的同一百分位数(P40、P75和P95)连线,绘制小时胆红素百分位曲线图。胆红素水平上升速度采用直线回归进行计算。
1.9 随访 是否发生新生儿高胆红素血症的判断依据理想状态是根据已经制定出的百分位曲线图来判断,但是国内目前尚未制定出小时胆红素百分位曲线图,因此本研究暂拟定有可能发生新生儿高胆红素血症的人群,即随访人群:① 出院日龄≤3 d,且出院前末次胆红素水平<200 μmol·L-1, 在出院后的48 h内随访;且出院前末次胆红素水平200~250 μmol·L-1,出院后24 h内随访。出院前末次胆红素水平>250 μmol·L-1样本测定值同时用作预测指标和结局指标。若随访时胆红素>200 μmol·L-1,按照第②条进行随访。出院日龄≤3 d在生后5~7 d至少获得1个胆红素数据。② 出院日龄>3 d,且出院前末次胆红素水平>200 μmol·L-1(200~220 μmol·L-1,出院后48 h内随访; >220 μmol·L-1,出院后24 h内随访)。③ 在院期间曾接受光疗,且出院时黄疸仍有上升趋势。只要出院前末次测定的胆红素水平较前次增高,都视为有上升趋势。
对符合随访标准的新生儿在出院前由新生儿科医生发放随访卡,随访卡上写明随访时间和地点,对家属进行书面和口头说明和嘱托,说明新生儿高胆红素血症的危害,要求其在规定的时间至黄疸随访门诊进行胆红素水平的检测。
1.10 小时胆红素百分位曲线图对新生儿高胆红素血症的预测价值 作为预测指标的出院前胆红素水平于出生后72 h内测定。利用小时胆红素曲线图将出院前的胆红素测定值转换至危险区域(低危:≤P40;中低危:~P75;中高危:~P95;高危:>P95)[4,6]。选取72 h内对应最高危区域的胆红素测定值作为预测指标。如果对应最高危区域的出院前胆红素测定值(<72 h) 同时达到新生儿高胆红素血症的标准,此胆红素测定值被同时用作预测指标和结局指标。计算敏感度、特异度和似然比(LR),计算公式均参考文献[9]。采用ROC曲线分析胆红素百分位曲线图对新生儿高胆红素血症的预测价值,ROC曲线下面积(AUC)越大提示预测性越好。
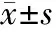
2 结果
2.1 一般情况 研究期间我院共有6 270例新生儿出生,根据纳入和排除标准,共有4 462例新生儿生后7 d内的27 271个对应于不同小时龄的胆红素值进入分析(图2)。一般情况见表1。


图2 纳入和排除流程图
2.2 绘制新生儿小时胆红素百分位曲线图 根据4 462例新生儿生后7 d内的27 271个对应于不同小时龄的胆红素值,取P40、P75和P95绘制出3条曲线(图3)。在生后24 h内,胆红素水平以较快的速度上升;在出生后~48 h和~84 内上升速度较前有所减慢;84~120 h维持在一个平稳的高值,120 h后逐渐下降。用直线回归计算P40、P75和P95曲线对应的不同小时龄新生儿胆红素水平上升的速率,可见P95曲线上升速度明显快于P40和P75曲线,生后84~120 h P95曲线仍以缓慢的速度上升,而P40曲线已缓慢下降(表2)。

图3 4 462例新生儿小时胆红素百分位曲线图
Fig 3 The hour-specific bilirubin nomogram of 4 462 newborns
表2 4 462例新生儿胆红素水平上升速度(μmol·L-1·h-1)
Tab 2 The rising rate of bilirubin levels of 4 462 newborns(μmol·L-1·h-1)
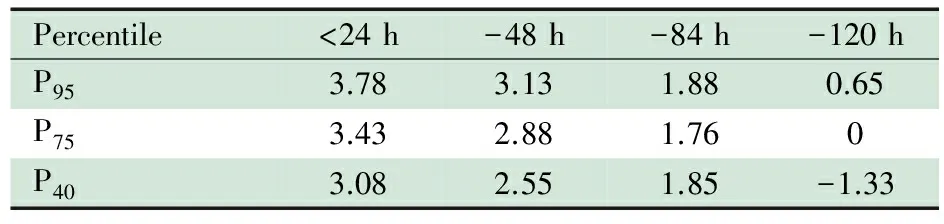
Percentile<24h-48h-84h-120hP953.783.131.880.65P753.432.881.760P403.082.551.85-1.33
2.3 小时胆红素百分位曲线图预测新生儿高胆红素血症的发生风险 小时胆红素百分位曲线图不同危险区域的新生儿胆红素转归情况见表3。5.2%(233/4 464名)新生儿的胆红素水平处于高危区,预测新生儿发生高胆红素血症的敏感度为26.7%,特异度为97.1%;出院前共有23.2%(1 034/4 462例)的新生儿胆红素水平处于高危区和中高危区,预测新生儿发生高胆红素血症的敏感度为78.9%,特异度为82.5%。出院前有41.3%(1 845/4 462例)新生儿处于低危区,无一例在出院后升至高危区,95.0%(1 752/1 845例)仍处于低危区,5.0%(93/1 845例)升至中高危区后均逐渐下降,无一例进入高危区(表4)。
绘制出院前胆红素危险区域预测出院后高胆红素血症发生风险的ROC曲线(图4),AUC为0.870(95%CI:0.855~0.884,P<0.001)。

图4 出院前胆红素水平预测出院后高胆红素血症的ROC曲线
Fig 4 The ROC curve of predicting hyperbilirubinemia by the bilirubin level before discharge
Notes AUC was 0.870
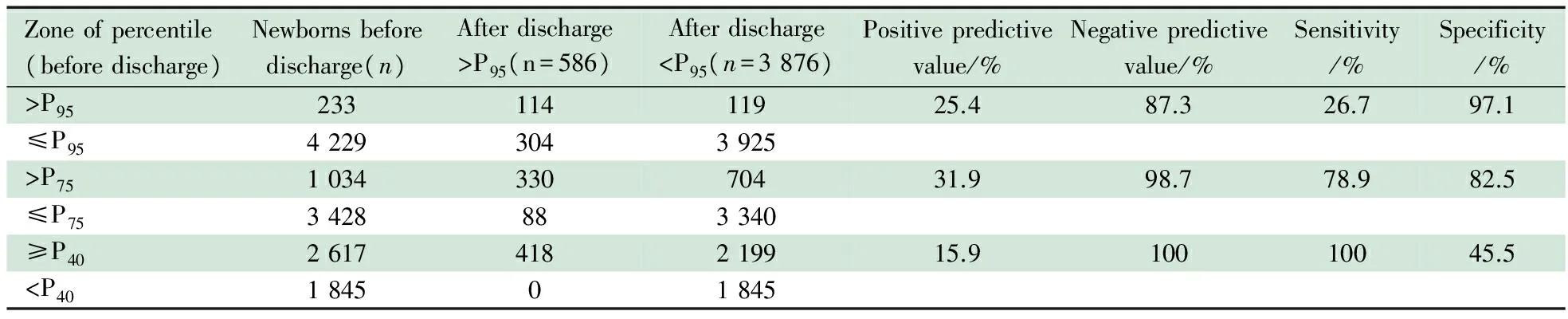
表3 小时胆红素百分位曲线图预测新生儿高胆红素血症的发生风险

表4 小时胆红素百分位曲线图的不同危险区间新生儿胆红素情况
2.4 绘制不同胎龄小时胆红素百分位曲线图 按照胎龄35~376/7周,38~396/7周和≥40周绘制出不同胎龄小时胆红素百分位数曲线图。可见胎龄越小,胆红素水平越高(图5A~C)。将胎龄与出院前胆红素水平相结合预测新生儿出院后高胆红素血症发生的风险,绘制ROC曲线(图6),AUC为0.908。
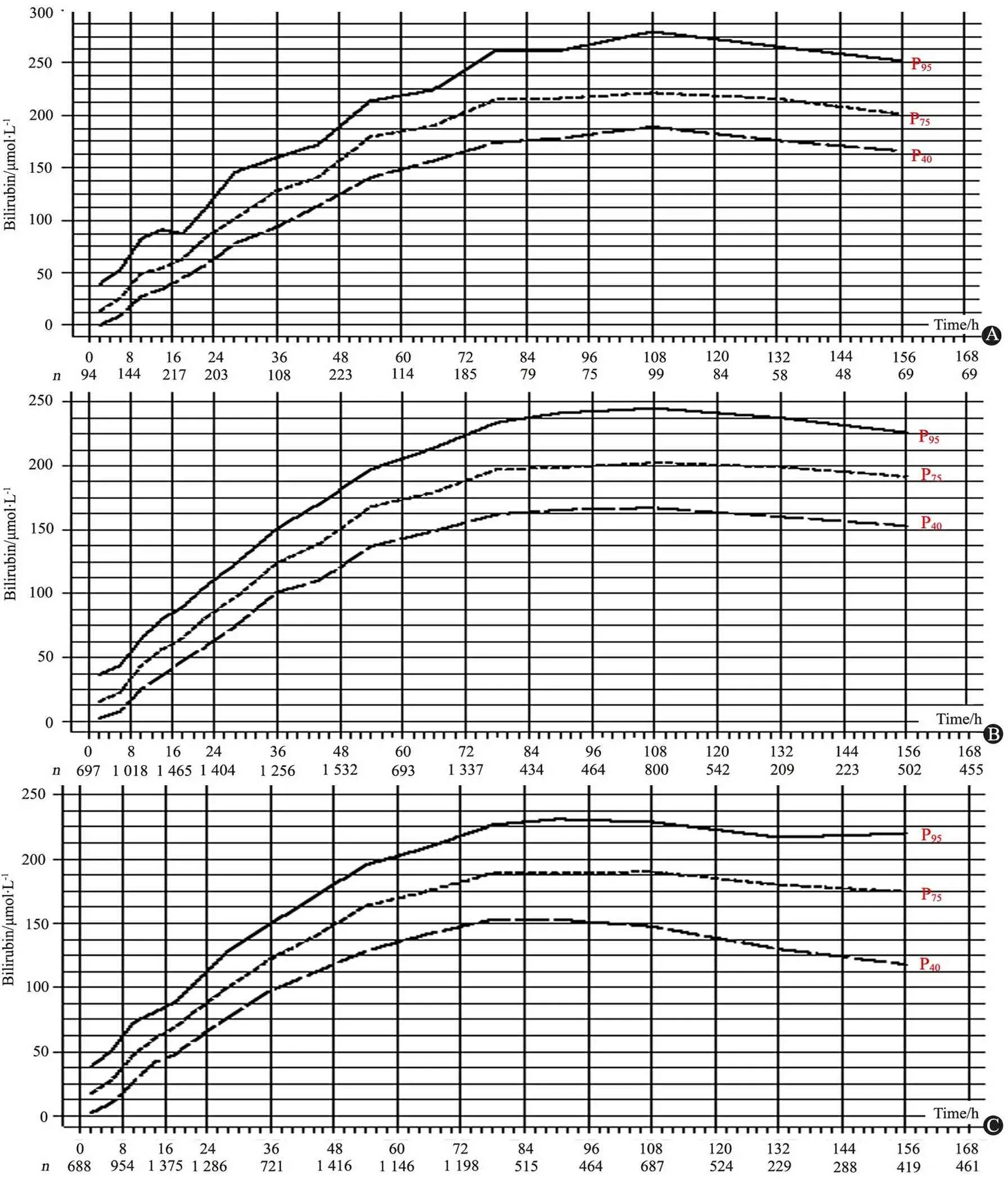
图5 不同胎龄新生儿小时胆红素百分位曲线图
Fig 5 The hour-specific bilirubin nomogram of different gestational age newborns
Notes A:gestational age 35-376/7weeks; B:gestational age 38-396/7weeks; C:gestational age ≥40 weeks
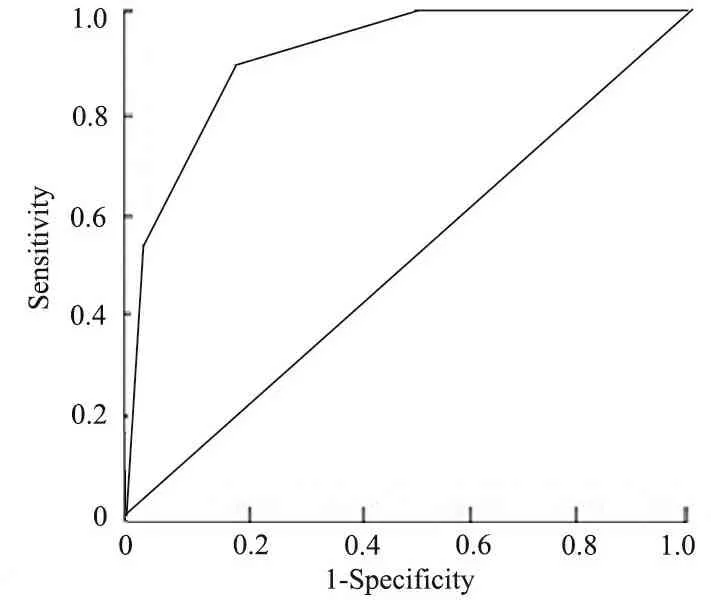
图6 胎龄与出院前胆红素水平结合预测出院后高胆红素血症的ROC曲线
Fig 6 The ROC curve of predicting hyperbilirubinemia by the bilirubin level before discharge
Notes AUC was 0.908
3 讨论
2004年美国儿科学会公布的小时胆红素百分位值的总胆红素峰值出现在出生后96~120 h (第5~6天),P40小时胆红素水平为205~222 μmol·L-1,P75为256~274 μmol·L-1,P95为291 μmol·L-1[4]。丁国芳等[2]以日龄胆红素值计算总胆红素水平,峰值出现的日龄为第4~5天,第4~5天日龄总胆红素水平P50为183~197 μmol·L-1,P75为207~284 μmol·L-1,P95为215~286 μmol·L-1。本研究总胆红素峰值出现的日龄为第3.5~5天,与丁国芳的资料相似。本研究小时胆红素峰值P40为155 μmol·L-1,P75为200 μmol·L-1,P95为257 μmol·L-1,低于国内和国外的报道,考虑与我院新生儿出生后即每天密切监测胆红素水平,按照2001中华医学会儿科学分会新生儿学组推荐的治疗方案进行及时光疗,严格控制了重症高胆红素血症的发生,使曲线的峰值下移。曲线的峰值下移也从另一方面反映了新生儿高胆红素血症的干预标准应相应提高,丁国芳等[2]的研究认为正常足月新生儿高胆红素血症的诊断标准应高于现行标准,而且干预标准也应相应提高,以便减少不必要的治疗和增加住院天数,促进母乳喂养的实施。
国内目前使用的大多为日本美能达公司生产的JM-103型经皮黄疸仪,欧美国家使用的大多为SpectRx公司生产的BiliCheck经皮黄疸仪。Karina等[10]将两种仪器检测结果进行比较,显示两者具良好的相关性,JM-103型经皮黄疸仪特异度为70%,胆红素水平为170 μmol·L-1时特异度为100%;BiliCheck型经皮黄疸仪特异度为64%,胆红素水平为180 μmol·L-1时特异度为100%。故不同仪器对于测量值的影响较小。提示胆红素水平峰值的差异可能与人种有关。
随着医疗水平的进步,产科的住院时间不断缩短,自然产新生儿通常在生后3 d就已出院,本研究绘制的小时胆红素百分位曲线图可以看出新生儿胆红素的峰期在出生后3.5~5 d,丁国芳等[2]的研究显示总胆红素峰值出现在日龄的第4~5天,均落在了出院后。黄种人是高胆红素血症发生的高危因素[4],因此对黄疸的发生进行早期预测十分必要。Eggert等[11]采用小时胆红素水平对出院前新生儿进行评估,提出随访计划,对可能发生高胆红素血症的新生儿进行随访,实施随访计划后,高胆红素血症(总胆红素值> 340 μmol·L-1)的发生率从1∶77降至1∶142,总胆红素值>425 μmol·L-1的发生率从1∶1 522降至1∶4 037。孙革等[12]将脐血胆红素水平用于预测足月健康新生儿高胆红素血症的发生风险,证实是一种有效的方法。陈宝昌等[13]对石家庄地区正常足月新生儿生后7 d内小时胆红素进行动态测定,指出应将不同小时龄总胆红素值的P95作为石家庄地区不同小时龄新生儿生理性黄疸界值。
1999年,Bhutani等[6]发表的出院前小时胆红素预测高胆红素血症的研究显示,胆红素水平在高危区(>P95),患病率达40%,LR为14.08;处于中高危区(P76~P95)患病率为12.5%,LR为3.2,低危区(≤P40)患病率为0。本研究与Bhutani等[6]的研究结果吻合,证实出院前胆红素水平对新生儿高胆红素血症的发生风险有较好的预测作用,若出院前小时胆红素值在高危区(>P95),则出院后发生高胆红素血症的概率较大,患病率达48.9%, LR为9.5,需要密切随访;处于中高危区(P76~P95)仍有较大概率发生高胆红素血症,患病率为26.9%,LR为4.5,处于低危区(≤P40),无一例发生高胆红素血症,患病率为0,未见发生与黄疸有关的临床问题。结果显示高危区和中高危区发生高胆红素血症的可能性较大,而低危区可能不发生高胆红素血症,所以这3个区域均有预测价值。中低危区预测价值不大。美国近期一项前瞻性研究也表明,新生儿生后72 h内的胆红素水平可以有效地进行高胆红素血症风险的评估[14]。
将胎龄与出院前胆红素水平相结合可进一步提高高胆红素血症的预测性。美国2004年黄疸处理的临床实践指南[4]推荐出院前测定胆红素水平和评估临床危险因素的2种风险评估方案,可单独也可联合应用。美国一项前瞻性研究表明,仅根据出院前胆红素水平和胎龄这两项指标,就能简单而准确地预测新生儿发生显著高胆红素血症的风险[15]。本研究将胎龄和新生儿出院前小时胆红素水平相结合预测高胆红素血症发生风险绘制ROC曲线,AUC为0.908,高于单纯小时胆红素水平预测高胆红素血症的ROC AUC(0.870),证实将胎龄与出院前胆红素水平相结合可进一步提高高胆红素血症的预测价值。
用出院前新生儿小时胆红素水平预测新生儿高胆红素血症的发生风险不仅有效,而且相对于传统静脉血生化胆红素检测来说,TCB检测方法简单、经济和快速,检测只需数秒;微量血胆红素检测安全微创,只需采集微量足跟血,从检测至得到结果只需15 min,这两种方法可帮助临床医生方便和快捷地获取新生儿胆红素的数值,本研究制定的新生儿小时胆红素百分位曲线图可很好地帮助临床医生在新生儿出院前对可能发生高胆红素血症的风险进行评估,采取恰当的对策。
本研究的不足之处和局限性:①本研究数据录入非双人双轨录入,数据量较大,难免在录入中可能产生偏差,可能对结果存在有限影响。②本研究为我院单中心对足月儿和近足月儿生后7 d内胆红素水平检测数据进行分析,绘制出新生儿胆红素百分位曲线图,并用于预测新生儿高胆红素血症的发生风险,但中国幅员辽阔,新生儿胆红素的水平存在地区和季节差异,需进一步进行多中心和大样本研究,绘制中国新生儿胆红素百分位曲线图,并分析不同地区和不同季节对新生儿胆红素水平的影响,能早期预测新生儿高胆红素血症的发生,减少新生儿胆红素脑病的发生,将具有更大的临床价值和社会意义。
[1]Liu Y(刘义),Du LZ,Liu YN,et al. History and problems of neonatal jaundice. Chin J Pediatr(中华儿科杂志),2009, 47(1):30-32
[2]Ding GF(丁国芳),Zhang SP,Yao D,et al. The epidemiological survey on neonatal jaundice in China. Chin J Pediatr(中华儿科杂志), 2000, 38(10): 624-627
[3]The Group of Neonatology, Chinese Pediatric Society, Chinese Medical Association (中华医学会儿科学分会新生儿学组). Recommended intervention program of neonatal jaundice. Chin J Pediatr(中华儿科杂志), 2001,39(3):184-187
[4]American Academy of Pediatrics Subcommittee on Hyper-bilirubinemia. Management of hyperbilirubinemia in the new-born infant 35 or more weeks of gestation. Pediatrics,2004, 114(1):297-316
[5]Liu Y(刘义). The neonatal hour-specific bilirubin nomogram. Chinese of Neonatology (中国新生儿科杂志), 2009,24(1):51-52
[6]Bhutani VK, Johnson L, Sivieri EM. Predictive ability of a predisarge hour-specific serum bilirubin for subsequent significant hyperbilirubinemia in healthy term and near-term newborns. Pediatrics,1999, 103(1):6-14
[7]Bhutani VK, Maisels MJ, Stark AR, et al. Management of jaundice and prevention of severe neonatal hyperbilirubinemia in infants >or=35 weeks gestation. Neonatology,2008,94(1):63-67
[8]Dong XY(董小玥),Chen YL,Yu ZB,et al. Comparison of three methods of measuring bilirubin and its clinical use. Chinese of Postgraduates of Medicine(中国医师进修杂志),2009;32(33):63-66
[9]陆守曾,主编. 医学统计学.第2版.北京:中国统计出版社.2007
[10]Karina G, Markus R, Boris R,et al. Bilirubin measurement for neonates:comparison of 9 frequently used methods. Pediatrics, 2006, 117(4):1174-1183
[11]Eggert LD,Wiedmeier SE,Wilson J,et al. The effect of instituting a prehospital-discharge newborn bilirubin screening program in an 18-hospital health system. Pediatrics, 2006, 117(5):855-862
[12]Sun G(孙革),Wang YL,Liang JF,et al. Predictive value of umbilical cord blood bilirubin level for subsequent neonatal jaundice. Chin J Pediatr(中华儿科杂志), 2007, 45(11): 848-852
[13]Chen BC (陈宝昌),Li YM,Han XM,et al. Dynamic measurement of hour-specific total serum bilirubin of healthy term newborns during the first postnatal week:an experience from the Shijiazhuang region. J Clin Pediatr(临床儿科杂志), 2007, 25(10): 848-850
[14]Varvarigou A, Fouzas S, Skylogianni E, et al. Transcutaneous bilirubin nomogram for prediction of significant neonatal hyperbilirubinemia. Pediatrics, 2009, 124(4):1052-1059
[15]Keren R, Luan X, Friedman S,et al. A comparison of alternative risk-assessment strategies for predicting significant neonatal hyperbilirubinemia in term and near-term Infants. Pediatrics, 2008, 121(1):170-179
