胰岛素泵在糖尿病合并结直肠癌术后全肠外营养支持中的应用
2024-05-10梁玮秦刘小芳李石梅陈小波
梁玮秦,刘小芳,李石梅,陈小波,2
(1.赣南医科大学第一附属医院康复医学科;2.赣南医科大学第二附属医院中医科,江西 赣州 341000)
结直肠癌是我国临床治疗中较为常见的一种恶性肿瘤,根据2020年中国癌症统计报告显示:我国结直肠癌在2020年新发病例55.5万,死亡病例28.6 万,发病率和死亡率在全部恶性肿瘤中分别位居第2和第5位,均保持上升趋势[1]。近年来,随着腹腔镜结直肠癌根治术、全直肠系膜切除术、全结肠系膜切除术的快速发展,手术治疗结直肠癌仍是主流[2]。尽管有不少报道阐明结直肠癌术后尽早实行肠内营养有利于促进患者胃肠道功能恢复[2-3],但仍有不少患者在术后出现肠梗阻、吻合口漏、腹腔感染、术后肠道激惹综合征等并发症[4-5],这部分患者术后在胃肠道修复期通常使用全肠外营养(Total parenteral nutrition, TPN),TPN仍然是结直肠癌术后在多种疾病状态中患者的主要和辅助营养治疗方式[6]。当结直肠癌患者合并有糖尿病时,由于胰岛素功能紊乱,在TPN治疗时,需要额外补充胰岛素[7-8]。常规的胰岛素给药途径是将注射用人胰岛素经生理盐水稀释后微量泵持续静脉泵入,但在使用微量泵时,受管道长度限制,患者往往只能卧床休息,缺乏康复训练的机会,为寻求更符合患者术后康复的血糖控制方法,赣南医科大学第一附属医院采用胰岛素泵持续皮下注射人胰岛素的给药方式,在糖尿病合并结直肠癌术后全肠外营养支持中的应用取得了较好的治疗效果,现报道如下。
1 对象与方法
1.1 研究对象选择赣南医科大学第一附属医院2022年6月至2023年6月行腹腔镜下结直肠癌NOSES术后早期予全肠外营养治疗(TPN)的2型糖尿病患者64例。⑴纳入标准:术前以WHO糖尿病诊断标准[9]确诊为2型糖尿病的患者;行结直肠癌术后需TPN的患者。⑵排除标准:1型糖尿病;术后应激性高血糖;术后行肠内营养(Enteral nutrition, EN)的患者;对胰岛素过敏的患者。本研究经医院伦理委员会批准通过(伦理审查编号:LLSC-2023第354号),纳入研究患者知悉研究内容,并签署知情同意书。将患者随机分为胰岛素泵组(31例)和静脉泵组(33例)。2组患者在性别、年龄、BMI值、治疗前血糖值、治疗前糖化血红蛋白等方面比较,差异无统计学意义(P>0.05),具有可比性,见表1。
表1 2组患者一般临床资料比较
1.2 治疗方法患者结直肠癌术后常规行术后康复指导及糖尿病相关知识宣教。术后按25 kal·(kg·d)-1计算患者每日所需热卡值[10],使用脂肪乳氨基酸(17)葡萄糖(11%)注射液(规格:1 920 mL:1 400 kcal、1 440 mL:1 000 kcal、900 mL:625 kcal,生产企业:费森尤斯卡比华瑞制药有限公司,国药准字:H20103135)作为全肠外营养制剂,其营养配比更适合于术后短期肠外营养支持的患者[11],2组患者TPN均经中心静脉全天持续匀速输注[10-12]。患者在术后即佩戴深圳硅基持续葡萄糖监测仪(型号:GS1)持续监测血糖(Continuous glucose monitoring system, CGMS),每小时记录1次动态血糖数值,每6 h采集1次指尖血糖用以校准[13-14]。
胰岛素泵组:使用韩国DANA IIS胰岛素泵通过配套导管连接皮下埋置针头持续皮下注射人胰岛素(规格:10 mL: 400 U,生产企业:通化东宝药业股份有限公司,国药准字:S19980075),泵入基础率分2段设置:第1段为03∶00—12∶00,设置为1 U·h-1,第2段为12∶00至次日03∶00,设置为0.5 U·h-1[15]。胰岛素泵组泵速调节依据中国胰岛素泵治疗指南(2021年版)[15],由赣南医科大学第一附属医院3名内分泌专家共同讨论,结合我科患者实际情况进行修订,见表2。

表2 胰岛素泵组速度调整方案
静脉泵组:人胰岛素经生理盐水稀释成1 U·mL-1,使用迈瑞SK-801Ex单道注射泵持续静脉泵入,起始剂量为1 U·h-1。目标血糖值为7.8~10.0 mmol·L-1,根据血糖监测水平进行个性化胰岛素泵注速度调节[9,15]。静脉泵组泵速调节方案参考重症患者血糖监测及控制调整方案[16],见表3。

表3 静脉泵组速度调整方案/mmol·L-1
1.3 观察指标在TPN治疗期间采用CGMS方法每5 min记录一个血糖值,获得连续血糖图谱,通过数据处理,得出血糖相关指标。⑴葡萄糖目标范围内时间(TIR):指24 h内葡萄糖在目标范围内(7.8~10.0 mmol·L-1)的时间所占的百分比。⑵葡萄糖高于目标范围时间(TAR):指24 h内葡萄糖高于目标范围的时间所占的百分比。⑶葡萄糖低于目标范围时间(TBR):指24 h内葡萄糖低于目标范围的时间所占的百分比。⑷平均血糖波动幅度(MAGE):去除所有幅度未超过1个葡萄糖标准差的血糖波动后,根据第1个有效波动的方向计算血糖波动幅度得到的平均值,反映血糖波动情况。⑸低血糖事件:血糖值低于3.9 mmol·L-1为低血糖,血糖低于2.8 mmol·L-1为严重低血糖,记录2组患者在TPN期间发生低血糖事件的次数。
1.4 统计学处理数据采用SPSS 26.0统计软件进行统计分析,计量数据以均数±标准差表示,组间比较采用t检验,计数资料以n(%)表示,组间比较采用χ2检验。检验水准α=0.05。
2 结果
2.1 2组患者动态血糖监测指标比较2组患者TIR、TBR、MAGE指标差异有统计学意义(P<0.05),TAR值差异无统计学意义(P>0.05)。其中,胰岛素泵组相较静脉泵组TIR值更高、TBR值更低,且胰岛素泵组血糖波动较静脉泵组小,见表4。
表4 2组患者动态血糖监测指标比较/±s
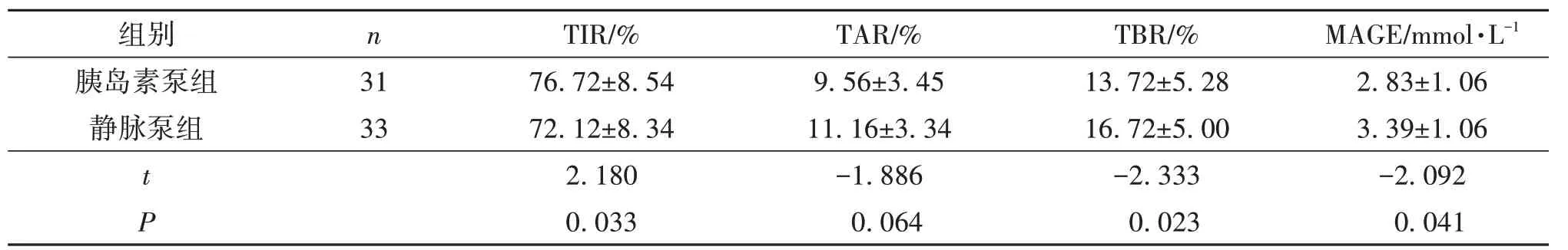
表4 2组患者动态血糖监测指标比较/±s
?
2.2 2组患者低血糖发生率比较在观察期间,2组均未发生严重低血糖事件,仅静脉泵组发生1次低血糖事件,由于样本量太少,未进行数据比对。
3 讨论
结直肠癌与糖尿病的发病机制均与肥胖、不良的饮食及生活习惯有关,肿瘤本身的代谢紊乱,也增加了高血糖的发生风险,在临床中结直肠癌患者常常合并有糖尿病[17]。目前结直肠癌是我国最常见的消化系统恶性肿瘤之一,手术治疗仍然是主要的治疗方式。尽管现在快速康复理念中提到术后营养支持首选肠内营养,但在消化道手术中,患者耐受性差,尤其是当患者合并糖尿病或其他并发症时,术后早期选择TPN可为患者及时补充热量及其他营养素,促进康复[17]。由于糖尿病患者存在自身胰岛素分泌不足或胰岛素抵抗,机体并不能很好地利用营养物质,引起血糖升高[18]。由于高血糖状态,结直肠癌患者的免疫应答功能相对较低,经历手术应激后机体内糖代谢紊乱,影响周围组织供血、供氧,机体免疫力下降,同时高血糖状态有利于病原菌繁殖,增加术后感染率[19]。额外补充胰岛素成为降低血糖、减少并发症的主要治疗方法。如何补充外源性胰岛素,也是近年来探讨的焦点。静脉泵入人胰岛素起效快、半衰期短,可以迅速达到血糖目标,但低血糖的发生风险也随之增加,术后的非危重患者或使用皮下注射胰岛素控制血糖即可[14]。胰岛素泵治疗是指持续皮下胰岛素输注,采用人工智能控制的胰岛素输入装置,通过专用管道持续皮下输注胰岛素的给药方式[15]。
在本次研究中,2组患者血糖均能降至目标水平,但2组治疗效果相比,胰岛素泵组葡萄糖目标范围内时间(TIR)要高于静脉泵组,且平均血糖波动幅度(MAGE)亦更小,效果优于静脉泵组。原因在于虽然静脉泵注胰岛素药物吸收快,可以迅速降低血糖,但胰岛素泵皮下注射胰岛素吸收稳定,低血糖发生率更低[20]。此外,研究中还发现,静脉泵组患者每日需要多次更换泵注药液,即使采用了双泵更换法[21],受患者体位变换或血压影响常导致泵注速度不均衡,甚至堵管,影响胰岛素使用。而胰岛素泵可以按照人体生理模式分段式输入胰岛素,在凌晨至上午这段时间内增加基础率可以有效抵抗黎明现象[15],再根据肠外营养液泵注速度配合CGMS,调节全天各时段胰岛素用量,安装一次药液能使用3~5天,泵注时不受患者体位及血压影响,不易堵管,血糖波动较小。此外,传统微量注射泵,仪器笨重,受管道限制,患者大多需要卧床,活动量少,而胰岛素泵的佩戴更加轻松,舒适度增加,患者可带泵自由活动,术后早期即可离床行康复训练,活动量的增加亦有利于血糖的控制。
综上所述,胰岛素泵在糖尿病合并结直肠癌术后全肠外营养支持中提供了更多的治疗选择。
