短期胰岛素泵强化治疗对难治性2型糖尿病的血糖控制效果
2024-04-25马锦花陈慧娟
王 琳,马锦花,陈慧娟,李 睿,鲍 强
(徐州市睢宁县人民医院内分泌科,江苏 徐州 221200)
难治性2型糖尿病为未及时接受治疗或者是治疗不规范所致的糖尿病类型,患者的胰岛功能呈进行性下降甚至是衰竭[1]。此类患者往往兼具“黎明现象”和“黄昏现象”,血糖控制更为困难,成为困扰临床的棘手问题[2]。胰岛素为临床常用的降糖药物,现行的指南或者是共识均建议难治性2型糖尿病患者应及早使用该药物控制血糖,避免病情的进一步恶化,但以往的给药方法为餐前与睡前皮下注射,存在着操作不便的不足。胰岛素泵为一种人工智能控制的胰岛素输入装置,充分模拟了胰岛素生理性分泌模式,以可调节的脉冲式皮下输注给药,可以强化患者的胰岛素利用效率,实现平稳控制血糖的目的[3]。与传统的皮下给药比较,胰岛素泵的给药方法更为简便且用药量更为精准,使得低血糖发生率得到了有效控制[4]。短期胰岛素泵强化治疗已经成为难治性2型糖尿病的重要治疗思路,但其所取得的疗效是否不劣于胰岛素皮下注射尚需临床研究检验。
1 资料与方法
1.1一般资料:选取徐州市睢宁县人民医院2020年1月~2022年1月收治的80例难治性2型糖尿病患者为研究对象,依据胰岛素给药方法分为对照组与观察组各40例。对照组男29例,女11例;年龄48~69岁,平均(58.64±10.16)岁;病程时间3.8~8.8年,平均(6.20±1.26)年;合并疾病:高血压25例、高脂血症15例;入院时空腹血糖:10.18~15.82 mmol/L,平均(12.14±1.14)mmol/L;餐后2 h血糖:14.58~19.41 mmol/L,平均(17.69±1.51)mmol/L;糖化血红蛋白8.78%~9.70%,平均(9.59±0.21)%。观察组男31例,女9例;年龄46~69岁,平均(53.66±3.19)岁;病程时间3.6~8.5年,平均(6.24±1.31)年;合并疾病:高血压23例、高脂血症17例;空腹血糖:10.25~15.78 mmol/L,平均(12.10±1.11)mmol/L;餐后2 h血糖:14.62~19.37 mmol/L,平均(17.71±1.54)mmol/L;糖化血红蛋白8.81%~9.73%,平均(9.57±0.18)%。纳入标准:①符合《中国2型糖尿病防治指南(2020年版)》[5]中难治性2型糖尿病诊断标准者;②认知能力与理解能力良好,可以配合临床治疗者;③如实了解研究方案内容且同意参与此次研究者。排除标准:①已经合并急慢性并发症者;②罹患终末期恶性肿瘤,已经下达病危通知书的难治性2型糖尿病患者;③胰岛素注射部位存在感染灶者;④对本研究所使用的胰岛素耐受性差者;⑤近期前往过疫区,或者是与新型冠状病毒肺炎患者、密接、次密接者接触史者;⑥治疗期间擅自服用其他影响临床疗效的药物,如中药方剂、中成药制剂等。两组患者一般资料比较差异无统计学意义(P>0.05),具有可比性。本研究经本院医学伦理委员会审批通过。
1.2方法:所有患者收治入院后均接受方案一致的基础治疗,即:由营养师制定科学的食谱,详细告知饮食注意事项,合理进食;住院期间在医师指导下开展力所能及的有氧运动,增强体质。
对照组实施餐前与睡前胰岛素皮下注射治疗,具体方案如下:①餐前胰岛素皮下注射。三餐前使用的胰岛素药物为门冬胰岛素注射液[诺和诺德(中国)制药有限公司,国药准字S20153001,规格3 ml∶300 U(笔芯)],3次/d。②睡前胰岛素皮下注射。睡前使用的胰岛素药物为甘精胰岛素注射液[赛诺菲(北京)制药有限公司,国药准字S20201001,规格3ml:300 U/预填充SoloStar],1次/d。监测七段血糖+凌晨3∶00血糖,根据血糖情况调整胰岛素使用剂量,连续给药14 d。
观察组实施短期胰岛素泵强化治疗,美国美敦力公司生产的712E胰岛素泵,门冬胰岛素注射液[诺和诺德(中国)制药有限公司,国药准字S20153001,规格3 ml∶300 U(笔芯)]。将电池装入胰岛素泵后根据医嘱内容设置相应的胰岛素给药剂量,48段法操作模式,主界面完成装药排气后抽取胰岛素至储药器,若储药器内有空气存在可竖直向上轻敲储药器筒,气泡聚集后推动芯杆排出气体。将抽完胰岛素的储药器装入胰岛素泵中并连接胰岛素泵导管,于患者的腹部埋置皮下留置针,单日门冬胰岛素注射液给药起始剂量为0.3~0.5 U/kg,精确计算单日用药剂量后将其均分为2份,1份为基础给药量,另1份为餐前给药量。每餐前给予1/3剂量的门冬胰岛素注射液治疗,监测七段血糖+凌晨3∶00血糖,根据血糖结果调整门冬胰岛素剂量,连续给药14 d。
1.3观察指标:①血糖指标(空腹血糖、餐后2 h血糖、糖化血红蛋白):分别于治疗前、治疗14 d后采血测定。②C肽(空腹C肽、餐后2 h C肽):分别于治疗前、治疗14 d后采血测定。③胰岛素(空腹胰岛素、餐后2 h胰岛素):分别于治疗前、治疗14 d后采血测定。④胰岛素抵抗指数、胰岛β细胞功能指数:分别于治疗前、治疗14 d后采血测定,胰岛素抵抗指数计算公式如下:(空腹血糖×空腹胰岛素)/22.5;胰岛β细胞功能指数=20×空腹胰岛素/(空腹血糖-3.5)[6]。⑤氧化应激指标(丙二醛、超氧化物歧化酶):分别于治疗前、治疗14 d后采血测定。⑥血脂指标(总胆固醇、三酰甘油、低密度脂蛋白胆固醇、高密度脂蛋白胆固醇):分别于治疗前、治疗14 d后采血测定。⑦于治疗14 d后统计低血糖发生率、下肢水肿发生率、皮疹发生率。
1.4统计学方法:采用SPSS25.0统计学软件进行t检验及χ2检验。
2 结果
2.1两组血糖指标比较:治疗前两组血糖指标比较差异无统计学意义(P>0.05);但治疗后的血糖指标低于治疗前,差异有统计学意义(P<0.05)。见表1。
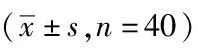
表1 两组血糖指标比较
2.2两组C肽、胰岛素比较:治疗前后两组患者的C肽、胰岛素比较差异无统计学意义(P>0.05);但治疗后均低于治疗前,差异有统计学意义(P<0.05)。见表2。
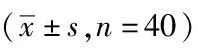
表2 两组C肽、胰岛素比较
2.3两组胰岛素抵抗指数、胰岛β细胞功能指数比较:治疗前后两组患者的胰岛素抵抗指数、胰岛β细胞功能指数比较差异无统计学意义(P>0.05),但均优于治疗前,差异有统计学意义(P<0.05)。见表3。
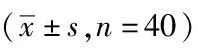
表3 两组胰岛素抵抗指数、胰岛β细胞功能指数比较
2.4两组氧化应激指标比较:治疗前后两组患者的氧化应激指标比较差异无统计学意义(P>0.05),但均优于治疗前,差异有统计学意义(P<0.05)。见表4。
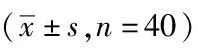
表4 两组氧化应激指标比较
2.5两组血脂指标比较:治疗前后两组患者的血脂指标比较差异无统计学意义(P>0.05),但均优于治疗前,差异有统计学意义(P<0.05)。见表5。

表5 两组血脂指标比较
2.6两组低血糖发生率、下肢水肿发生率、皮疹发生率比较:观察组的低血糖发生率(2.50%)低于对照组(20.00%),差异有统计学意义(χ2=4.507,P=0.034),但观察组下肢水肿发生率(2.50%)、皮疹发生率(5.00%)与对照组(5.00%、2.50%)比较差异无统计学意义(χ2=0.000,P=1.000)。
3 讨论
2型糖尿病是常见的慢性病症类型之一,国际糖尿病联合会发布的数据显示,全球2型糖尿病患者达到了5.37亿,占全球人口总数的10.5%[7]。我国2型糖尿病患者数量在2011年~2021年的十年间由9 000万飙升至1.4亿,使得中国成为当之无愧的糖尿病大国[8]。难治性2型糖尿病为综合疗法治疗效果欠佳的2型糖尿病,即:“五驾马车”(饮食疗法、运动疗法、药物疗法、血糖监测及糖尿病教育)实施后血糖控制效果依然较差[9]。与2型糖尿病患者相比,难治性2型糖尿病患者发生冠心病、中风和外周血管疾病、微血管并发症(终末期肾病、视网膜病变和神经病变)、下肢截肢的风险更高[10]。胰岛素在难治性2型糖尿病治疗中占有重要地位[11]。但是,传统的皮下注射给药方式操作不便,而胰岛素泵的出现给临床治疗提供了新的选择。
本研究结果提示无论是餐前以及睡前皮下注射与短期胰岛素泵强化治疗均可取得较好疗效且二者疗效相近,与陈凯庭等[12]、湛文世等[13]研究结果相吻合。原因如下:胰岛素为胰脏内胰岛β细胞受内源性或者外源性物质(葡萄糖、乳糖、精氨酸、胰高血糖素等)刺激而分泌的蛋白质激素,具有降低血糖的独特功效,难治性2型糖尿病患者胰岛β细胞处于持续激活状态,贮存的胰岛素急剧消耗,并进一步损伤胰岛功能,陷入一个恶性循环并最终导致其胰岛功能彻底丧失。外源性胰岛素的输注可以提高体内胰岛素含量并使其转化为基础胰岛素(帮助维持空腹血糖正常)与餐时胰岛素(降低餐后血糖升高,维持餐后血糖正常)两部分,使得血糖在任何时候均能够被控制在合理范围。餐前与睡前皮下注射给药、短期胰岛素泵强化治疗均能够为难治性2型糖尿病患者补充足量的胰岛素,二者的区别仅在于给药方式的不足,并不会影响胰岛素利用率,由此使得两种方案取得的降糖效果相当,对于胰岛β细胞功能的改善效果相近。难治性2型糖尿病患者血糖长期高于正常水平,由此引发局部及全身严重的氧化应激反应,反过来氧化应激反应又会进一步加重胰脏损伤,削弱胰岛β细胞功能。本研究结果提示两种治疗方案均可以取得较好的氧化应激反应抑制效果。原因如下:难治性2型糖尿病患者的氧化应激反应与高血糖、胰岛素抵抗有关,胰岛素抵抗发生后将会导致胰岛素受体酪氨酸激酶活性大幅降低,应激敏感性激酶持续催化胰岛素受体及其底物丝氨酸/苏氨酸磷酸化,而通过外源性补充胰岛素则可以改善胰岛素抵抗、提升胰岛β细胞功能,阻断胰岛素受体及其底物丝氨酸/苏氨酸磷酸化,降低氧化应激反应[14]。2型糖尿病患者普遍伴有脂代谢紊乱情形,原因与胰岛素缺乏导致患者出现消瘦症状,脂肪分解速度加快,游离脂肪酸增加有关,难治性2型糖尿病患者游离脂肪酸含量因脂肪大量分解而进一步提升,诱发脂代谢紊乱,而在输注胰岛素后可以满足机体代谢所需,避免脂肪的过度分解,葡萄糖进入胰岛内部后顺利完成糖酵解反应并提升甘油醛代谢,实现调节脂代谢紊乱的目的,本研究提示两种治疗方案均有助于改善血脂。不良反应发生率提示短期胰岛素泵强化治疗的低血糖发生率更低,此点与王炜炜[15]研究结果相吻合。原因如下:胰岛素泵通过精确计算患者所需要使用的胰岛素剂量并利用自动输注程序恒定输注,充分模拟患者的胰岛素生理分泌模式,保证了胰岛素输注剂量的精确性,避免剂量过多引起的血糖快速下降,而此点是胰岛素皮下注射所不具备的。但本研究的不足之处在于并未对患者的远期疗效,尤其是急慢性并发症发生率以及生存质量的影响展开探讨,故此方面内容将成为今后临床研究的重要方向。
综上,在难治性2型糖尿病治疗中短期胰岛素泵强化治疗取得的血糖、C肽、胰岛素、胰岛素抵抗指数、胰岛β细胞功能指数、氧化应激、血脂改善效果以及下肢水肿发生率、皮疹发生率与传统皮下注射相当,但低血糖发生率却更低。
