妇产科急症剖宫产与择期剖宫产的临床特征对比分析
2024-04-15于娇洋
文/于娇洋
伴随着临床医学事业领域基础科学技术快速稳定持续发展,剖宫产手术分娩方式的临床应用范围正在呈现出逐渐拓展变化趋势。但是,受复杂多元的内外部环境因素影响作用,现阶段我国依然有大量民众,在妊娠相关知识与分娩相关知识学习掌握程度方面存在局限性,客观上在部分产妇盲目选择运用剖宫产手术分娩方式条件下,给产妇自身的生理健康状态和心理健康状态均产生了严重危害[1]。文章将我院88 例急症剖宫产产妇与88 例择期剖宫产产妇选做调查对象,针对两类产妇的临床特征实施统计学对比测算,报告阐释如下。
1 资料与方法
1.1 一般资料
2021 年12 月至2023 年2 月,将88 例急症剖宫产产妇组成研究组,将同时期88 例择期剖宫产产妇组成参照组。本次调查研究方案,已经通过我院伦理学委员会的审核批准,严格满足医学伦理学基本原则。
纳入标准:(1)单胎妊娠产妇;(2)年龄介于22~37 岁;(3)具备接受剖宫产分娩手术的临床指征;(4)自愿参与本次调查研究,且明确签署纸质版本知情同意书。
排除标准:(1)慢性高血压疾病合并妊娠产妇;(2)多胎妊娠产妇;(3)不具备接受剖宫产分娩手术的临床指征;(4)合并存在心脏器官、肺脏器官、肝脏器官和肾脏器官等主要器官严重疾病;(5)合并存在精神障碍性疾病。
研究组初产妇60 例,经产妇28 例,年龄介于22~37 岁,平均年龄(27.49±2.00)岁,孕周介于39~42.69 周,平均孕周(40.99±1.09)周。
参照组初产妇56 例,经产妇32 例,年龄介于23~35 岁,平均年龄(26.85±1.79)岁,孕周介于39~42.49 周,平均孕周(40.33±1.07)周。
研究组与参照组在生产次数、年龄,以及孕周等基线资料方面未见差异(P>0.05)。
1.2 手术处置操作方法
研究组产妇运用急症剖宫产手术分娩方式,参照组产妇运用择期剖宫产手术分娩方式。
从具体操作方式看,要针对所有入选产妇均实施腹膜内部子宫器官下段区域剖宫产分娩手术处置。要首先针对产妇推进开展硬膜外麻醉诱导处置,在麻醉医师判断确认产妇已经获取了良好麻醉诱导效果后,经由护士协助产妇转变成仰卧姿态,摆放并且保持常规仰卧体位。要运用常规操作方法为产妇开展消毒铺巾过程,针对产妇的腹部皮肤推进开展清洁处置,基于产妇腹部耻骨上方位置制作形成一个长度约为10.00cm 的横弧形手术切口,依次针对产妇的皮肤组织结构与皮下组织结构推进开展切开操作,接续围绕腹直肌腹外斜肌鞘膜组织结构实施横行切开处置,以及钝性分离处置,促使其能够与皮肤组织结构的切口位置保持彼此一致状态。在围绕腹直肌组织结构完成分离操作环节后,促使膀胱筋膜组织结构得到充分暴露,从患者膀胱顶缘下方区域2.00cm 位置将膀胱筋膜组织结构剪开,促使膀胱器官左侧窝部位和膀胱前壁部位充分暴露,同时促使膀胱左侧边缘位置与外侧脂肪堆位置(通常表现为黄色)充分向外显露,手术医师要运用手指围绕黄色脂肪堆开展朝向外侧的推动操作过程,促使腹膜组织结构呈现出反折显露表现,接续围绕宫颈前筋膜组织结构实施剪开操作,促使膀胱顶、后壁和腹膜组织结构反折间的疏松结缔组织结构相互分离,将子宫器官下段充分暴露并实施横向切开操作,接续将切口位置的尺寸扩大到10.00~12.00cm,运用常规操作方法完成破膜过程并且完成羊水抽取操作,等候宫内胎儿与胎盘组织结构娩出后,为产妇实施宫腔内部的清理操作。
1.3 临床观察指标
测算对比两组的手术指征、手术过程持续时间计量指征、术中出血数量计量指征、术后肛门排气实现时间计量指征、SF-36 计量指征、PSQI 计量指征,以及SCL-90 计量指征。
1.4 统计学方法
选择统计学软件包——SPSS27.0,计数资料卡方检验,计量资料t 检验;P<0.05,组间存在差异。
2 结果
2.1 两组的手术指征比较
见表1。
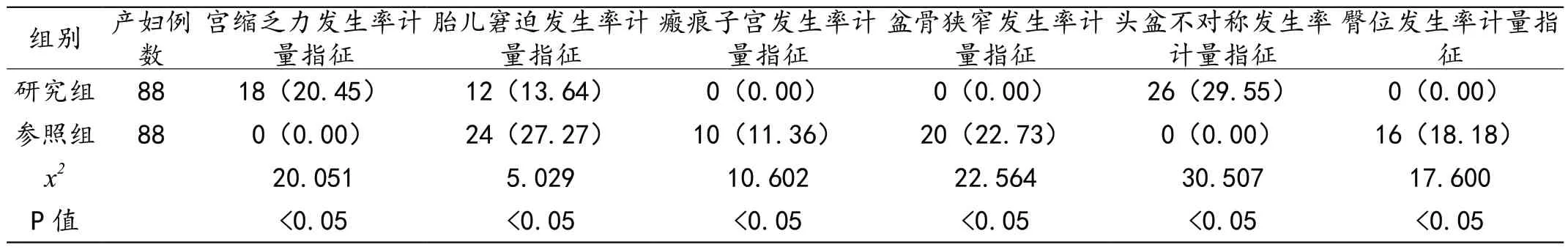
表1 两组的手术指征比较[n(%)]
2.2 两组的手术过程持续时间计量指征、术中出血数量计量指征以及术后肛门排气实现时间计量指征比较
见表2。
表2 两组的手术过程持续时间计量指征、术中出血数量计量指征以及术后肛门排气实现时间计量指征比较(±s)
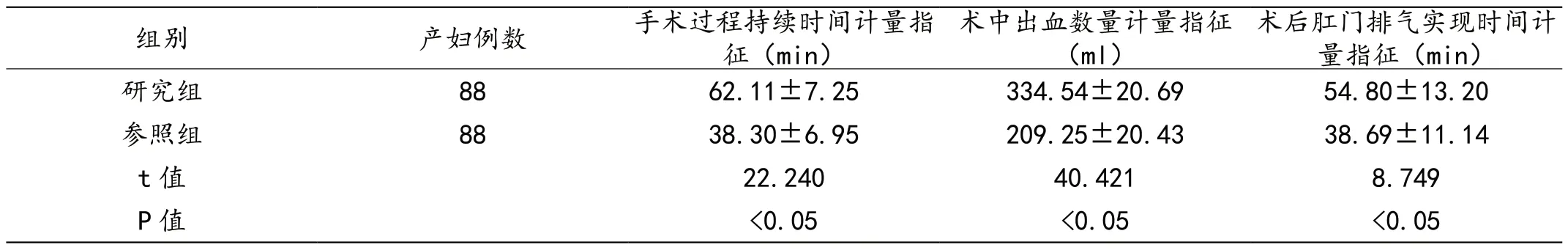
表2 两组的手术过程持续时间计量指征、术中出血数量计量指征以及术后肛门排气实现时间计量指征比较(±s)
术后肛门排气实现时间计量指征(min)研究组8862.11±7.25334.54±20.6954.80±13.20参照组8838.30±6.95209.25±20.4338.69±11.14 t 值22.24040.4218.749 P 值<0.05<0.05<0.05组别产妇例数手术过程持续时间计量指征(min)术中出血数量计量指征(ml)
2.3 两组的SF-36计量指征比较
参照组的生理功能计量指征(76.14±3.40)分,优于研究组(66.31±8.60)分,组间存在差异[t=9.972(P<0.05)];参照组的生理职能计量指征(78.83±4.88)分,优于研究组(65.43±8.46)分,组间存在差异[t=12.871(P<0.05)];参照组的躯体疼痛计量指征(84.96±6.34)分,优于研究组(71.79±9.24)分,组间存在差异[t=11.025(P<0.05)];参照组的总体健康计量指征(86.52±5.29)分,优于研究组(71.79±5.54)分,组间存在差异[t=18.039(P<0.05)];参照组的生命活力计量指征(84.56±5.43) 分, 优于研究组(71.08±4.33)分,组间存在差异[t=18.208(P<0.05)];参照组的社交功能计量指征(79.96±3.24)分,优于研究组(62.76±4.33)分,组间存在差异[t=29.835(P<0.05)];参照组的情感职能计量指征(85.54±5.38)分,优于研究组(69.82±1.78)分,组间存在差异[t=26.023(P<0.05)];参照组的精神健康计量指征(84.44±7.25)分,优于研究组(71.35±7.13)分,组间存在差异[t=12.076(P<0.05)]。
2.4 两组的PSQI计量指征比较
参照组的整体睡眠质量计量指征(0.71±0.41)分,优于研究组(1.19±0.37)分,组间存在差异[t=8.153(P<0.05)];参照组的睡眠时间计量指征(1.17±0.23)分,优于研究组(1.84±0.18)分,组间存在差异[t=21.520(P<0.05)];参照组的睡眠持续性计量指征(0.51±0.17)分,优于研究组(0.73±0.19)分,组间存在差异[t=8.095(P<0.05)];参照组的总体睡眠效率计量指征(0.73±0.19)分,优于研究组(0.97±0.17)分,组间存在差异[t=8.831(P<0.05)];参照组的习惯性睡眠功能障碍计量指征(0.28±0.03)分,优于研究组(0.57±0.05)分,组间存在差异[t=46.655(P<0.05)];参照组的催眠药物使用行为计量指征(0.12±0.01)分,优于研究组(0.30±0.04)分,组间存在差异[t=40.953(P<0.05)];参照组的日间功能障碍计量指征(0.14±0.01)分,优于研究组(0.38±0.02)分,组间存在差异[t=100.686(P<0.05)]。
2.5 两组的SCL-90计量指征比较
参照组的躯体化行为表现计量指征(2.43±0.39)分,优于研究组的(3.27±0.44)分,组间存在差异[t=13.402(P<0.05)];参照组的强迫表现状态计量指征(1.58±0.37)分,优于研究组的(3.09±0.67)分,组间存在差异[t=18.507(P<0.05)];参照组的人际关系敏感程度计量指征(1.30±0.35)分优于研究组的(3.08±0.51)分,组间存在差异[t=26.995(P<0.05)];参照组的抑郁情绪表现计量指征(1.17±0.19)分,优于研究组的(3.28±0.58)分,组间存在差异[t=32.431(P<0.05)];参照组的焦虑情绪表现计量指征(1.51±0.21)分,优于研究组的(3.44±0.43)分,组间存在差异[t=37.834(P<0.05)];参照组的敌对行为表现计量指征(1.13±0.31)分,优于研究组的(2.77±0.45)分,组间存在差异[t=28.154(P<0.05)];参照组的恐怖情绪表现计量指征的(2.74±0.42)分,优于研究组的(2.84±0.20)分,组间存在差异[t=2.017(P<0.05)];参照组的偏执行为表现状态计量指征(1.29±0.20)分优于研究组(2.62±0.55)分,组间存在差异[t=21.319(P<0.05)];参照组的精神病性行为表现计量指征(1.92±0.39)分,优于研究组的(2.87±0.42)分,组间存在差异[t=15.549(P<0.05)]。
3 讨论
伴随着我国基础医学事业领域总体技术发展水平的持续改善提升,以及妇产科临床实践工作经验的渐趋丰富,妊娠女性能够选择使用的分娩方式比以往更加丰富多样[2]。
有流行病学统计数据测算结果证实,在我国现有的分娩产妇中,有约占总数50.00%以上的产妇选择使用剖宫产分娩方式,此数量比例显著高于西方发达国家[3]。我国分娩产妇选择使用剖宫产手术分娩方式的比例偏高,主要原因包含如下方面:(1)剖宫产分娩手术指征的判断尺度逐渐放宽;(2)剖宫产分娩手术的操作步骤持续优化;(3)剖宫产分娩手术实施过程的整体安全性逐渐提升;(4)因分娩产妇对自然分娩过程发生的疼痛形成恐惧心理,其会主动选择使用剖宫产分娩手术方式[4]。现有研究文献证实,择期剖宫产产妇的手术指征主要包含胎儿宫内窘迫、骨盆狭窄,以及瘢痕子宫等;但急症剖宫产产妇的手术指征则主要包含头盆不称、子宫器官收缩乏力,以及活跃期停滞。急症剖宫产产妇与择期剖宫产产妇的主要差异,在于急症剖宫产产妇在出现手术指征时已经启动分娩过程,而择期剖宫产产妇在分娩前已经呈现出明确清晰的手术指征[5-6]。
本次研究结果证实,急症剖宫产产妇与择期剖宫产产妇的临床特征具备显著差异,值得引起关注,并在妇产科临床实践工作进程中持续展开研究探索。
4 结语
在妇产科临床医学领域,急症剖宫产产妇与择期剖宫产产妇的临床特征具有差别,实施择期剖宫产分娩手术相较实施急症剖宫产分娩手术,通常能改善妊娠女性的手术指征与主观感受,相关经验适宜普及运用。
