Ozurdex与抗VEGF药物对糖尿病性黄斑水肿的疗效分析
2024-03-11邱翠方严谢驰于燕
邱翠 方严 谢驰 于燕
黄斑部血-视网膜屏障的破坏引发的毛细血管渗漏及液体积聚所致的视网膜水肿增厚,光感受器功能受损是糖尿病性黄斑水肿(diabetic macular edema,DME)患者视力下降甚至失明的重要原因[1]。DME发病的病理生理机制仍不清楚,目前比较认可血管内皮生长因子(vascular endothelial growth factor,VEGF)以及炎症因子参与其发生与发展过程[2]。抗VEGF 药物、糖皮质激素的单独或联合治疗为主要治疗方式,其中抗VEGF 药物因其疗效好并发症少,已成为DME 治疗的一线用药,但需每月注射1次,连续3个月或5个月起始治疗后按需治疗,故需规律多次注射复诊[3,4]。Ozurdex是目前临床上应用于眼部的一种糖皮质激素,装载了0.7 mg地塞米松,可生物降解并在眼内缓慢持续释放的玻璃体内植入剂,2014年已获得美国食品药品监督管理局(FDA)和欧洲药品管理局(EMA)批准,用于治疗DME和视网膜静脉阻塞导致的视力损害,以及影响眼后段的非感染性葡萄膜炎[5]。Ozurdex 可在眼内阻断VEGF 和各种炎症介质的释放,降低血管通透性,稳定血-视网膜屏障从而降低黄斑中心凹视网膜厚度,提高视功能,其前两个月快速释放,然后缓慢缓释至6 个月左右,最后聚合物基质可完全降解成二氧化碳和水,不留任何痕迹,且其一次注射可维持6 个月的视力获益,从而减少玻璃体腔注射次数[6-8]。海德堡频域相干光层析扫描术(spectraldomain optical coherence tomography,SD-OCT)作为一种客观、可重复的成像工具广泛应用于DME患者的诊断和随访,可自动定位黄斑中心凹位置并测量黄斑中心凹视网膜总厚度,其随访模式可定性和定量分析治疗效果[9-11]。本研究主要利用SD-OCT 测量Ozurdex 与抗VEGF 药物治疗DME 黄斑中心凹视网膜厚度(central macular thickness,CMT)的变化情况,比较二者对DME 的治疗效果,为患者选择更好的治疗方式提供临床依据。
资料和方法
一、一般资料
本研究为回顾性病例研究。选取2020年1月至2023年3月期间在安徽理工大学第一附属医院(淮南市第一人民医院)眼科进行玻璃体腔药物注射的DME 患者23 例(28 只眼)作为研究对象,其中男性10 例(13 只眼),女性13 例(15 只眼),年龄(52.39±11.22)岁。
1.纳入标准:(1)经临床确诊患有糖尿病;(2)经眼底以及荧光素眼底血管造影等检查患有DME;(3)已进行全视网膜激光光凝治疗;(4)光相干断层扫描显示黄斑中心凹厚度 ≥ 300 μm;(5)随访时间超过16周;(6)年龄 > 18岁。
2.排除标准:(1)合并肝、肾、心严重器官功能障碍者;(2)合并视神经疾病、葡萄膜炎、青光眼等眼底病变者;(3)合并严重白内障及其他对视觉有重大影响的疾病;(4)不能耐受手术或不能配合完成定期随访并接受相关检查者。本研究遵循《赫尔辛基宣言》的要求,经伦理委员会的批准,患者治疗前均签署知情同意书。
二、方法
1.分组方法:根据患者选择的治疗方案及注药的规律性分为三组(见表1)。抗VEGF1 组:患者玻璃体内注射抗VEGF 药物(雷珠单抗、康柏西普、阿柏西普)0.05 ml,每月规律注射,连续注射3次,总治疗时间为12 周,共7 例(9 只眼);抗VEGF2 组:患者玻璃体内注射抗VEGF 药物(0.05 ml),连续注射3次,注射不规律,两次注射之间间隔时间为4~6周,总治疗时间在12~14 周,共8 例(10 只眼);玻璃体内地塞米松植入(intravitreous dexamethasone implant,IDI)组:患者进行1 次玻璃体内注射Ozurdex(0.7 mg),共8例(9只眼)。
2.治疗方法:手术由技术熟练的眼科医师完成,并在消毒严格的手术室进行。术前3 d患者滴左氧氟沙星滴眼液,每天4次,手术开始前奥布卡因滴眼液术眼表面麻醉4 次,眼科常规消毒铺巾,暴露术眼,聚维酮碘溶液消毒结膜囊,平衡液冲洗后于角膜缘后4.0 mm处穿刺进入玻璃体内,确认安全后注射抗VEGF药物(0.05 ml)或Ozurdex(0.7 mg)。术毕给予妥布霉素地塞米松眼膏涂于结膜囊内,眼科敷贴包扎。术后第1天进行复诊,检查术眼感染、炎症等手术并发症,术后术眼点妥布霉素地塞米松眼水3次/d。
3.观察指标:对比观察术后4周、8周(抗VEGF2组为8~10 周)、12 周(抗VEGF2 组为12~14 周)和16 周三组患者CMT 的变化情况。通过德国海德堡SD-OCT 扫描仪采集患者黄斑区视网膜断层图像并测量CMT,取3次测量平均值。并比较治疗12周和16周后CMT ≥ 300 μm需要再治疗的患者数量。
三、统计学分析
采用SPSS 25.0统计学软件进行统计分析,计量资料经过Shapiro-Wilk检验符合正态。
结 果
一、一般资料分析及治疗前CMT差异比较
三组患者性别比例、眼数、年龄及治疗前CMT均无统计学差异(均P> 0.05),表1说明三组患者基线一致,具有可比性。
二、治疗前后三组组间及组内各时间点CMT差异性比较
1.三组组间比较:三组患者治疗后4 周各组之间CMT 无明显统计学差异,在治疗后8 周、12 周和16 周CMT 差异均有统计学意义(均P< 0.05),两两比较发现抗VEGF1 组与IDI 组CMT 比较无明显统计学差异(均P> 0.05),抗VEGF1 组和IDI 组与抗VEGF2 组比较均有显著统计学意义(均P< 0.01),在12周和16周三组需再治疗眼数有明显统计学差异(P> 0.05)。这表明三组患者在治疗后4 周CMT变化幅度相同,均明显下降,但治疗后8 周、12 周和16 周CMT 变化程度不同(图1),抗VEGF1 组与IDI组CMT 下降幅度相当,均明显高于抗VEFG2 组;治疗后12 周抗VEGF1 组与IDI 组再治疗眼数明显低于抗VEGF2 组,治疗后16 周抗VEGF1 组再治疗眼数明显低于IDI组和抗VEGF2组,IDI组和抗VEGF2组再治疗眼数相当(见表2)。

图1 三组患者各治疗时间点-CMT关系图
表2 三组患者治疗前后CMT差异分析及再治疗差异分析(± s)
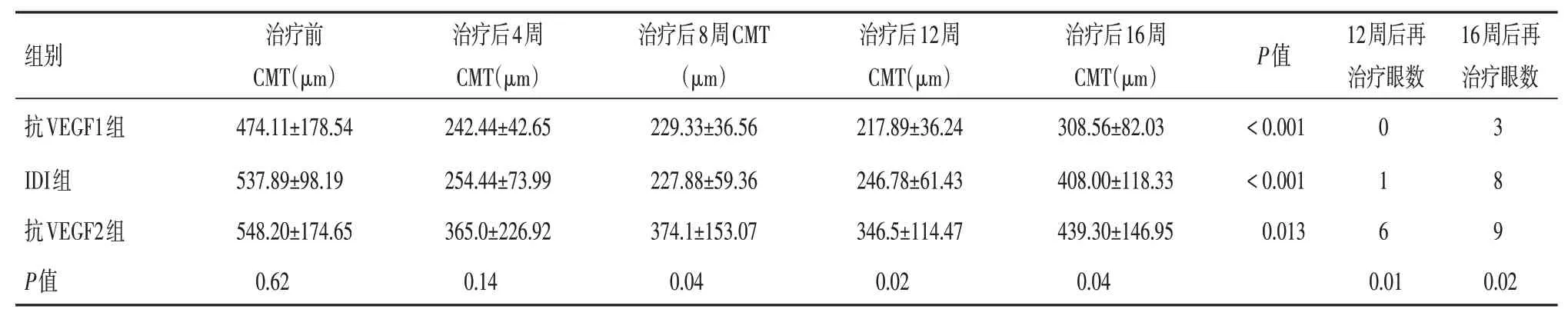
表2 三组患者治疗前后CMT差异分析及再治疗差异分析(± s)
组别抗VEGF1组IDI组抗VEGF2组P值治疗前CMT(μm)474.11±178.54 537.89±98.19 548.20±174.65 0.62治疗后4周CMT(μm)242.44±42.65 254.44±73.99 365.0±226.92 0.14治疗后8周CMT(μm)229.33±36.56 227.88±59.36 374.1±153.07 0.04治疗后12周CMT(μm)217.89±36.24 246.78±61.43 346.5±114.47 0.02治疗后16周CMT(μm)308.56±82.03 408.00±118.33 439.30±146.95 0.04 P值< 0.001< 0.001 0.013 12周后再治疗眼数0 1 6 0.01 16周后再治疗眼数3 8 9 0.02
2.各组组内比较:组内各时间点比较发现CMT均出现不同程度的下降,且差异均具有统计学意义(P< 0.05)。
(1)抗VEGF1组内各时间点比较发现治疗前与治疗后4 周、治疗后4 周与8 周和治疗后12 周与16周CTM差异有统计学意义(P< 0.05),而治疗后8周与12 周之间CTM 差异无统计学意义(P> 0.05),表明在治疗后8 周内CMT 持续下降,在8 周到12 周CMT 均维持在较低水平,均在300 μm 以下,需再治疗眼数为0,治疗后12~16 周CMT 出现明显升高,16 周有3 只眼需再治疗;(2)IDI 组内各时间点比较发现治疗前与治疗后4周、治疗后12周与16周CTM差异有统计学意义(P< 0.05),而治疗后4周与8周、治疗后8周与12周之间CTM差异无统计学意义(均P> 0.05),表明在治疗后4周内CMT下降至最低,在4 周到12 周CMT 均维持在较低水平,均在300 μm以下,需再治疗眼数为1,治疗后12~16 周CMT 出现明显升高,16 周有8 只眼需要再治疗。(3)抗VEGF2 组内各时间点比较发现治疗前与治疗后4周、治疗后12 周与16 周CTM 差异有统计学意义(P< 0.05),而治疗后4 周与8 周和治疗后8 周与12周之间CTM 差异无统计学意义(均P> 0.05),表明在治疗后8周内CMT 持续下降,在8周到12周CMT均维持在较低水平,但均在300 μm 以上,需要再治疗眼数为6,治疗后12~16 周CMT 出现明显升高,16周有9只眼需再治疗。
讨 论
DME 造成的工作年龄段人群视功能损害已经成为亟待解决的问题,其视网膜下积液是导致视力下降的重要原因[12]。但视力为主观检查,受环境和患者认知水平的影响[13],CMT 与视力呈明显负相关[14],SD-OCT 可客观测量CMT,故本研究利用SDOCT测量DME患者各治疗时间点CMT,客观评价玻璃体内地塞米松植入剂与抗VEGF 药物治疗DME的效果。陈焓等研究傲迪适与阿柏西普注射治疗糖尿病性黄斑水肿的疗效,发现二者在半年内均可改善患者黄斑部中心凹视网膜厚度[14],本研究也发现规律连续3次注射抗VEGF药物、不规律连续3次注射抗VEGF药物和注射一次玻璃体内地塞米松植入剂均可在16 周内降低DME 患者的CMT(均P<0.05),明显改善黄斑区解剖学形态,研究结果一致。
本研究还发现DME患者规律3次抗VEGF药物治疗与一次玻璃体内植入剂治疗在16 周内各时间点的疗效相当(P> 0.05),效果均明显好于不规律注射3次抗VEGF药物患者(均P< 0.05)(图1)。三组在注射4 周内CMT 明显下降,下降幅度无明显统计学差异(P=0.14),但CMT 厚度(μm)抗VEGF2 组(365.0±226.92) > IDI 组(254.44±73.99) > 抗VEGF1组(242.44±42.65);在治疗8 周后三组CMT 变化幅度呈现出差异性(P=0.04),抗VEGF1 组与IDI 组CMT 下降幅度相当(P> 0.05),抗VEGF2 组CMT 不降反升高;在治疗后12 周时抗VEGF1 组CMT 值达到最低,而IDI 组出现反弹,但均在300 μm以下,而抗VEGF2 组虽然较其治疗8 周有所下降,但仍在300 μm 以上,从表2 可看出在治疗后12 周时抗VEGF1 组无再治疗患者,IDI 组3 只眼需再治疗,而抗VEGF2组有8只眼需再治疗,且三组之间有统计学差异(P=0.01);在治疗后16周时三组患者CMT均出现回升,差异具有统计学意义(P=0.04),且平均值均大于300 μm,但IDI组回升幅度较抗VEGF1和抗VEGF2 组大,且再治疗眼数差异有统计学意义(P=0.02),两两比较发现抗VEGF2组和IDI组无统计学差异(P> 0.05),均与抗VEGF1 组比较有统计学差异(P< 0.05),表明在治疗12 周至16 周这一时间段三组药效均降低,IDI组药效降低更明显。
纵观整个治疗过程,三组药物在治疗DME中表现出良好的药效,规律治疗的抗VEGF1组在第1次注射后CMT即达到300 μm以下,第2次和第3次注射后继续呈现缓慢下降,保持在较低水平,无明显波动,黄斑中心凹持续维持在较正常的解剖形态,从而达到较稳定的视力获益,第3 次注射2 个月后即治疗后16周CMT(308.56±82.03)μm明显升高,药效明显降低,需再治疗;而IDI 组在注射后4 周内CMT 明显下降,均值为(254.44±73.99)μm,在治疗后8 周达到(227.88±59.36)μm,在治疗后12 周均值略上升为(246.78±61.43)μm,但三组数据差异无统计学差异,表明IDI 组在治疗后4 周内CMT 即达到较低值,治疗后8周达最低值,表现出最佳的药物疗效,治疗后12周时药效开始降低,出现CMT反弹,但均低于300 μm,在治疗后12~16 周药效明显下降,CMT(408.00±118.33)μm 大幅度回升,故Ozurdex 在治疗4 周即出现明显的黄斑中心凹解剖学获益,12周内保持较稳定良好的解剖学形态,其中在治疗8周时药效最佳,治疗16周时再次出现黄斑中心凹明显水肿,需再治疗。抗VEGF2 组在治疗后4~6 周CMT 出现明显下降,但未降至300 μm 以下,第3 次注射即8~10 周时CMT 略上升,第3 次注射后CMT仍可继续下降,16 周时CMT 也明显回升,整体均在300 μm以上,表明不规律的抗VEGF 治疗不能使黄斑中心凹维持在较正常的解剖学形态,黄斑水肿反复,势必影响视功能。
总之,Ozurdex 与抗VEGF 药物均可明显改善DME 患者黄斑中心凹的解剖形态,Ozurdex 可在12周内稳定的维持黄斑部较正常的解剖结构,抗VEGF 药物疗效需依赖患者的依从性,按时复诊治疗的患者可在12 周内维持较为良好的黄斑部解剖学形态。所以,对于那些可按时复诊规律注药的患者,选择间隔1个月连续3个月抗VEGF药物注射治疗效果更佳,一次注射Ozurdex 也可达到较好的疗效,但对于不能按时复诊按时注射的患者,一次Ozurdex可能是他们更好的选择。
