全膝关节置换术中滑膜部分与全部切除的疗效比较
2024-03-11李清江董玉珍
李清江 董玉珍
全球每年有数十万患者因膝关节骨关节炎(osteo arthritis,OA)接受全膝关节置换(total knee arthroplasty,TKA)手术治疗[1]。TKA 术后部分患者出现膝关节慢性疼痛[2-3],研究表明其可能与膝关节滑膜炎[4]或滑膜撞击[5]等有关。因此,对于TKA 术中切除滑膜的必要性提出质疑。研究认为全滑膜切除术(total synovectomy,TS)不但不能改善术后疗效,反而导致术后出血增加[6-7]。近期又有少量研究报道TKA 时可行滑膜部分切除术[8-9],而关于滑膜部分切除的范围不尽相同,且其术后疗效也有待进一步研究。为了明确滑膜部分切除是否比TS 更具有优势,本研究通过对比观察TKA 术中滑膜部分切除和TS 对患者的手术时间、术中出血、感染指标及术后功能恢复等的影响,旨在为临床选择更好的TKA 手术滑膜切除方式提供数据支持。
1 资料与方法
1.1 一般资料 选择2018 年1 月至2022 年1 月在新乡医学院第一附属医院骨科接受初次TKA 治疗的单侧膝OA 患者139 例为研究对象,按照术中滑膜切除方式分为部分切除组(n=71)和全切除组(n=68)。纳入标准:①根据中华医学会骨科学分会制定的OA 诊疗指南(2021 年版)[10],确诊的原发性重度膝关节骨性关节炎者;②初次行单侧TKA 者。排除标准:①该部位或周围部位曾有骨折史或手术史者;②伴有重度关节畸形者;③1 个月内曾有关节腔内注射药物史者;④类风湿性关节炎或其他炎性关节炎者;⑤患有血液系统疾病或其他严重基础疾病者。本研究已通过新乡医学院第一附属医院伦理学委员会审批(No:EC-023-109)。
1.2 方法
1.2.1 手术方法 所有手术均由同一组医师完成。所有患者均行全身麻醉,采取仰卧体位,大腿近端绑止血带,膝前正中切口,髌旁内侧入路,除滑膜切除方式不同,余均按常规TKA 手术操作步骤进行,髌骨只修理不置换,术中应用后稳定型固定平台LINK 骨水泥型假体,术后放置引流管。滑膜部分切除组:切除股骨远端部分滑膜、髌上滑膜、髌下滑膜及部分脂肪垫组织,以帮助暴露股骨远端前侧和胫骨平台外侧;全切除组:在安装完假体后行全关节腔的滑膜切除,即从髌上囊近端至股骨髁和胫骨平台的关节边缘。
1.2.2 术后管理 术后24 h 内常规应用二代头孢抗生素头孢呋辛钠(深圳信立泰药业股份有限公司;批号:DK22173)预防感染,术后12 小时开始应用低分子肝素预防血栓;术后采用多模式镇痛方案;术后24 小时拔除伤口引流管并记录引流量;术后指导患者逐步行踝关节屈伸、股四头肌静力收缩及直腿抬高、膝关节屈伸等功能锻炼,并在主管医师指导下下床活动;术后3 天复查血常规、红细胞沉降率(erythrocytesedimentationrate,ESR)及C-反应蛋白(C-reactiveprotein,CRP);术后隔日伤口清洁换药,术后2 周根据伤口愈合情况拆线;术后2 周左右关节活动度屈曲>90°后办理出院;术后1、2、3、6、12 及18 个月门诊定期复查。
1.2.3 疗效评估 观察记录手术时长、术中出血量、术后24 小时引流量及术前、术后3 天血红蛋白;术前、术后3 天、术后1 个月及末次随访时观察记录白细胞(white blood cell,WBC)、ESR 及CRP;术前、术后3 天、术后14 天、术后1 个月及末次随访时采用视觉模拟评分(visual analogue scale, VAS)[11]和美国膝关节协会评分(keen society score, KSS)[12]评价手术效果。VAS 评分范围0~10 分,0 分为无痛,10 分为极限疼痛,分数越高,代表疼痛越重;KSS 评分范围0~100 分,包括临床评分和功能评分两部分,分数越高,代表膝关节功能越好。
1.3 统计学方法 应用 SPSS 26.0 软件对数据进行统计分析,计量资料以±s表示,两组间均数比较采用独立样本t检验,不同时间点指标比较采用重复测量资料方差分析;计数资料以频数表示,组间比较采用χ2检验。以P<0.05 为差异具有统计学意义。
2 结果
2.1 两组患者一般资料比较 两组患者性别、年龄、身体质量指数(body mass index,BMI)等比较,差异均无统计学意义(P>0.05)。见表1。
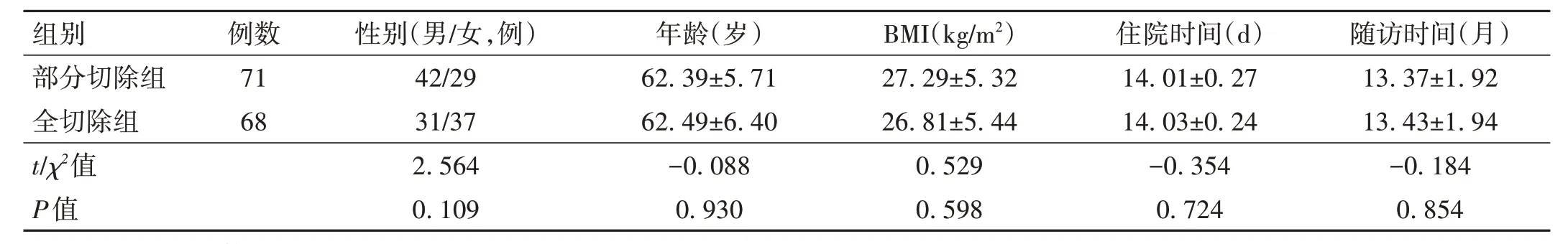
表1 两组患者一般资料比较
2.2 两组患者手术时长、手术对失血的影响比较 部分切除组患者手术用时比全切除组短(P<0.05),两组患者术中出血量相比,差异无统计学意义(P>0.05),而全切除组患者术后24 小时拔管时的引流量相对较多,且术后3 天血红蛋白值偏低,差异均有统计学意义(P<0.05),但两组患者术后均无输血。见表2。
表2 两组患者手术时长、手术对失血的影响比较(±s)
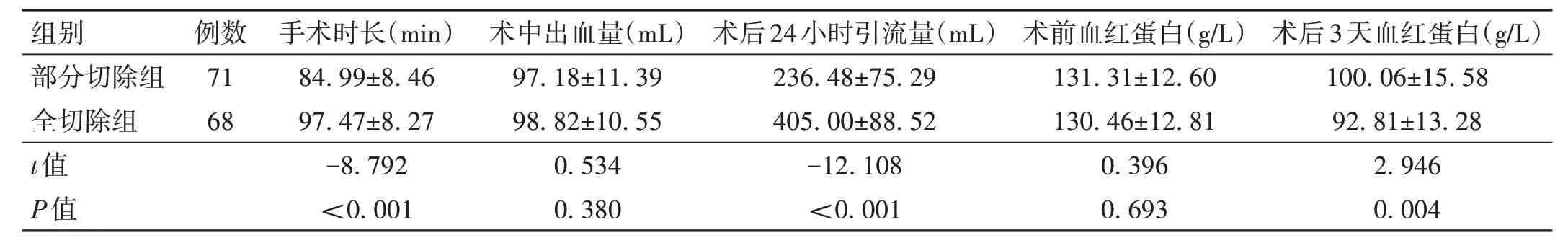
表2 两组患者手术时长、手术对失血的影响比较(±s)
组别部分切除组全切除组t值P值例数71 68手术时长(min)84.99±8.46 97.47±8.27-8.792<0.001术中出血量(mL)97.18±11.39 98.82±10.55 0.534 0.380术后24小时引流量(mL)236.48±75.29 405.00±88.52-12.108<0.001术前血红蛋白(g/L)131.31±12.60 130.46±12.81 0.396 0.693术后3天血红蛋白(g/L)100.06±15.58 92.81±13.28 2.946 0.004
2.3 两组患者感染指标比较 两组患者WBC、CRP和ESR 比较,差异均无统计学意义(P>0.05),但在不同时间点的差异有统计学意义(P<0.001),并呈现先上升后下降的趋势。手术方式和时间因素具有交互作用,共同影响患者WBC 值(P<0.05)。但CRP 和ES手术方式和时间因素间无明显交互作用(P>0.05)。随访时,仅发现1 例全切除组表浅切口感染患者,经彻底清创并抗生素应用后治愈。见表3。
表3 两组患者不同时间点感染指标比较(±s)
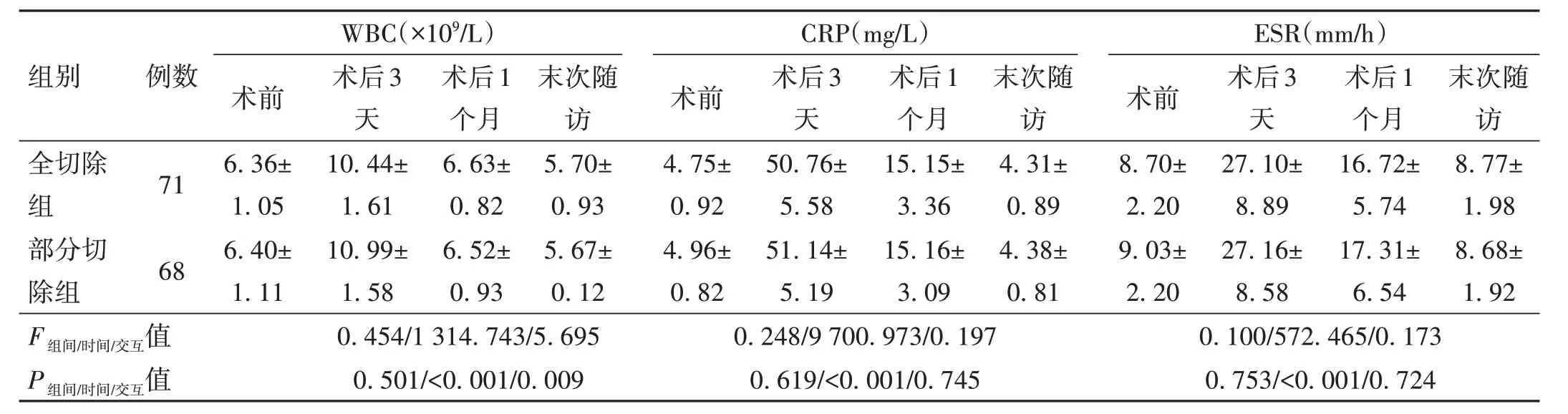
表3 两组患者不同时间点感染指标比较(±s)
注:采用Greenhouse-Geisser校正,WBC为白细胞,CRP为C-反应蛋白,ESR为红细胞沉降率。
WBC(×109/L)组别例数术后1个月6.63±0.82 6.52±0.93术前6.36±1.05 6.40±1.11 CRP(mg/L)术前4.75±0.92 4.96±0.82 0.248/9 700.973/0.197 0.619/<0.001/0.745术后3天10.44±1.61 10.99±1.58 0.454/1 314.743/5.695 0.501/<0.001/0.009末次随访5.70±0.93 5.67±0.12全切除组部分切除组71 68术后3天50.76±5.58 51.14±5.19术后1个月15.15±3.36 15.16±3.09末次随访4.31±0.89 4.38±0.81术后3天27.10±8.89 27.16±8.58术后1个月16.72±5.74 17.31±6.54末次随访8.77±1.98 8.68±1.92 F组间/时间/交互值P组间/时间/交互值ESR(mm/h)术前8.70±2.20 9.03±2.20 0.100/572.465/0.173 0.753/<0.001/0.724
2.4 两组患者VAS 评分和KSS 评分比较 两组患者VAS、KSS 临床和KSS 功能评分比较,差异均无统计学意义(P>0.05),但在不同时间点的差异有统计学意义(P<0.001)。其中,VAS 评分随时间的推移逐渐下降,而KSS 临床和功能评分随时间推移逐渐增大。KSS 临床评分手术方式和时间因素具有交互作用(P<0.05)。但是VAS 和KSS 功能评分手术方式和时间因素间无明显交互作用(P>0.05)。见表4。
表4 两组患者VAS、KSS评分比较(±s,分)
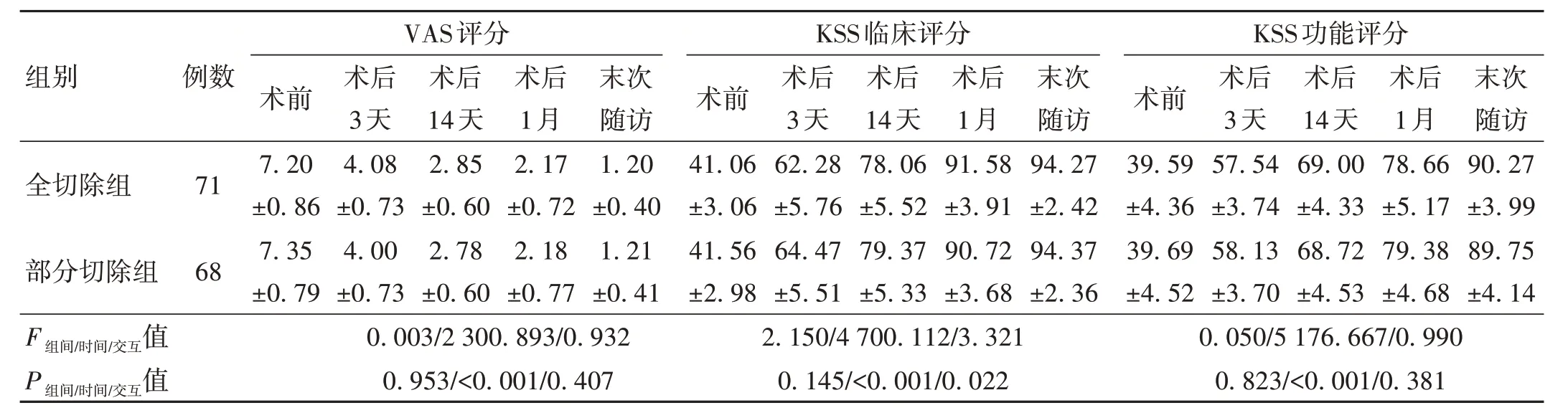
表4 两组患者VAS、KSS评分比较(±s,分)
注:采用Greenhouse-Geisser校正,VAS为视觉模拟评分,KSS为美国膝关节协会评分。
VAS评分组别例数KSS临床评分术前41.06±3.06 41.56±2.98 2.150/4 700.112/3.321 0.145/<0.001/0.022术前7.20±0.86 7.35±0.79术后3天4.08±0.73 4.00±0.73 0.003/2 300.893/0.932 0.953/<0.001/0.407术后1月2.17±0.72 2.18±0.77末次随访1.20±0.40 1.21±0.41全切除组71部分切除组68术后14天2.85±0.60 2.78±0.60术后3天62.28±5.76 64.47±5.51术后14天78.06±5.52 79.37±5.33术后1月91.58±3.91 90.72±3.68末次随访94.27±2.42 94.37±2.36术后3天57.54±3.74 58.13±3.70术后14天69.00±4.33 68.72±4.53术后1月78.66±5.17 79.38±4.68末次随访90.27±3.99 89.75±4.14 F组间/时间/交互值P组间/时间/交互值KSS功能评分术前39.59±4.36 39.69±4.52 0.050/5 176.667/0.990 0.823/<0.001/0.381
3 讨论
膝关节OA 的终末期治疗主要通过TKA 恢复肢体力线来实现[13],但是TKA 术后部分患者可能出现滑膜、脂肪垫来源的炎性疼痛[14-15]。Rankin 等[16]建议TKA 中应去除一切可能导致疼痛的因素。但Liu 等[17]研究认为TS 对TKA 无明显益处,反而增加出血,提倡行滑膜部分切除术。本研究结果显示,滑膜部分切除组手术用时短于全切除组(P<0.05),尽管两组患者术中出血量相当,但全切除组患者术后24 小时拔管时的引流量较多,且术后3 天复查血红蛋白值偏低(P<0.05)。表明滑膜部分切除可降低术后出血风险。与Bernal 等[8]研究结果一致。本研究中,部分滑膜切除后不但暴露胫骨平台,还暴露股骨远端,可使术中股骨前方截骨更精确。而李科伟等[9]研究的部分滑膜切除后主要暴露股骨远端,并先将股骨远端前方滑膜“T”形切开,安装假体后再缝合,滑膜部分切除组患者术后1 个月内肢体肿胀程度及关节活动度均优于次全切除组。笔者认为这可能也与术后出血量少有关,但此研究中对股骨远端滑膜先切开再缝合,以及Bernal 等[8]研究的不处理股骨远端的方案,可能会导致术后局部滑膜撞击[5,18]。
关于滑膜切除对TKA 术后感染和术后关节功能的影响研究也有很多,大多数报道不管滑膜切除与否对患者炎症反应及功能恢复无明显影响,但滑膜切除会增加出血,延长手术时间,进而可能增加术后感染[19]。而近期Zeng 等[20]通过一项长达10 年的前瞻性随机对照试验得出,TKA 术中滑膜切除不会导致术后总的出血量增加,且术后膝关节炎症反应、VAS 评分及KSS 评分等比较,差异均无统计学意义。本研究中,滑膜全切除组发现1 例切口感染患者,但其为浅层组织感染,且两组患者的感染指标比较,差异无统计学意义(P>0.05),仅在不同时间点的差异有统计学意义(P<0.001),笔者认为其临床意义不大。两组患者的VAS评分、KSS 临床和功能评分统计结果与感染指标相似,不同的是VAS 评分随时间推移逐渐下降,而KSS 临床和功能评分随时间推移逐渐增大,表明无论何种滑膜切除术,对TKA 术后疼痛及功能等的影响差别不大。
综上,本研究中滑膜部分切除的优势体现在手术时间短,术后出血少,但对术后疗效的影响并无明显优势;本研究也有不足之处,由于是回顾性研究,可能会忽略其他潜在的风险因素,且尚无更远期的随访数据支持,期待将来有更多的样本和数据来证实和完善。
