基于CHAID模型的急性心肌梗死患者病例组合研究
2024-02-01胡正东
吴 琼,沈 甜,胡正东
(湖南中医药大学人文与管理学院,湖南 长沙 410208)
急性心肌梗死是冠心病中表现最为严重的一种疾病,其病死率高、疾病负担重[1]。数据显示,我国每年发生急性心肌梗死的患者大约100万人[2],且死亡率呈快速上升趋势[1],这给个人、家庭和社会带来巨大的健康和经济代价。如何降低急性心肌梗死患者的经济负担、控制医疗费用具有重要的现实意义。疾病诊断相关分组(Diagnosis Related Groups,DRGs)作为一种管理工具,被广泛地应用于医疗机构管理工作中,《关于印发DRG/DIP支付方式改革三年行动计划的通知》明确提出到2024年国家全面完成DRG/DIP付费方式改革任务[3]。目前,已有以某地区、医院为研究对象的相关研究,因各地区医疗服务、疾病发展不同,本研究选取湖南省36家公立医院为研究对象,探讨急性心肌梗死病例组合及其标准住院费用,为湖南省开展疾病DRGs支付方式改革提供参考依据。
1 资料与方法
1.1 资料来源
采用多阶段分层整群抽样方法,选取湖南省36家公立医院2018-2020年主要诊断是急性心肌梗死的出院患者为研究对象(ICD-10,主诊断编码为I21),研究数据来自于医院病案首页,共获取8383例,剔除有缺项、漏项、不合逻辑的病例,最后纳入有效病例8308例。选取患者的病案首页信息主要有:基本信息(性别、年龄和费用支付方式)、疾病诊疗信息(有无手术、有无合并症情况)、医疗资源利用(住院天数、住院总费用)。
1.2 研究方法
1.2.1 CHAID算法
CHAID(Chi-squared Automatic Interaction Detector,卡方自动交互检验)是一种决策树算法,能有效地在多个自变量中搜索出对研究变量起主要影响的因素,处理非线性和高度相关的数据,可以分割两个及以上的分支,结果解释简单明晰[4]。用CHAID算法决策树模型病例分组,可分析不同费用类型的形成特点。本研究确定决策树停止生长条件:最大层数为3层、父节点和子节点最小样本数分别为200和100,拆分合并的置信度水平为0.95[4]。
1.2.2 评价方法
本研究采用Kruskal-Wallis H检验、方差减少量(Reduction In Variance,RIV)和变异系数(Coefficient Of Variation,CV)对各病例组合的分组结果进行评价。
①方差减少量(RIV)用来评价病例组合间研究变量异质性。RIV取值越大,说明不同比较组组间研究变量异质性越强,分组结果越好。计算公式:RIV=(总离均差平均和-n个子集的总离均差平均和的合计)/总离均差平均和。
②变异系数(CV)用来评价病例组合内医疗卫生资源消耗的同质性。CV取值越小,说明组合内研究变量变异性越小,分组结果越好。计算公式:CV=标准差/平均值×100%。
1.2.3 统计分析方法
2 结果
2.1 基本情况
8308例急性心肌梗死患者中,女性2704(32.55%)例,男性5604(67.45%)例;平均年龄为(66.25±13.32)岁,M为67岁;平均住院天数为(8.37±5.19)d,M为8 d;平均住院费用为(26,871.19±23,169.90)元,M为25,894.75元,IQR为30,431.46元。
2.2 住院费用分类节点变量的筛选
2.2.1 住院费用单因素分析
以患者住院费用作为研究变量,单因素采用两样本Mann-WhitneyU检验和多样本Kruskal-WallisH检验,结果显示性别、年龄、付费方式、住院天数、治疗方式、是否手术、有无合并症、机构级别、医院类型等特征不同的患者的住院医疗费用差异具有统计学意义(P<0.05)。因住院费用频数分布为偏态分布,故使用(M,IQR)对住院费用进行统计描述,结果见表1。
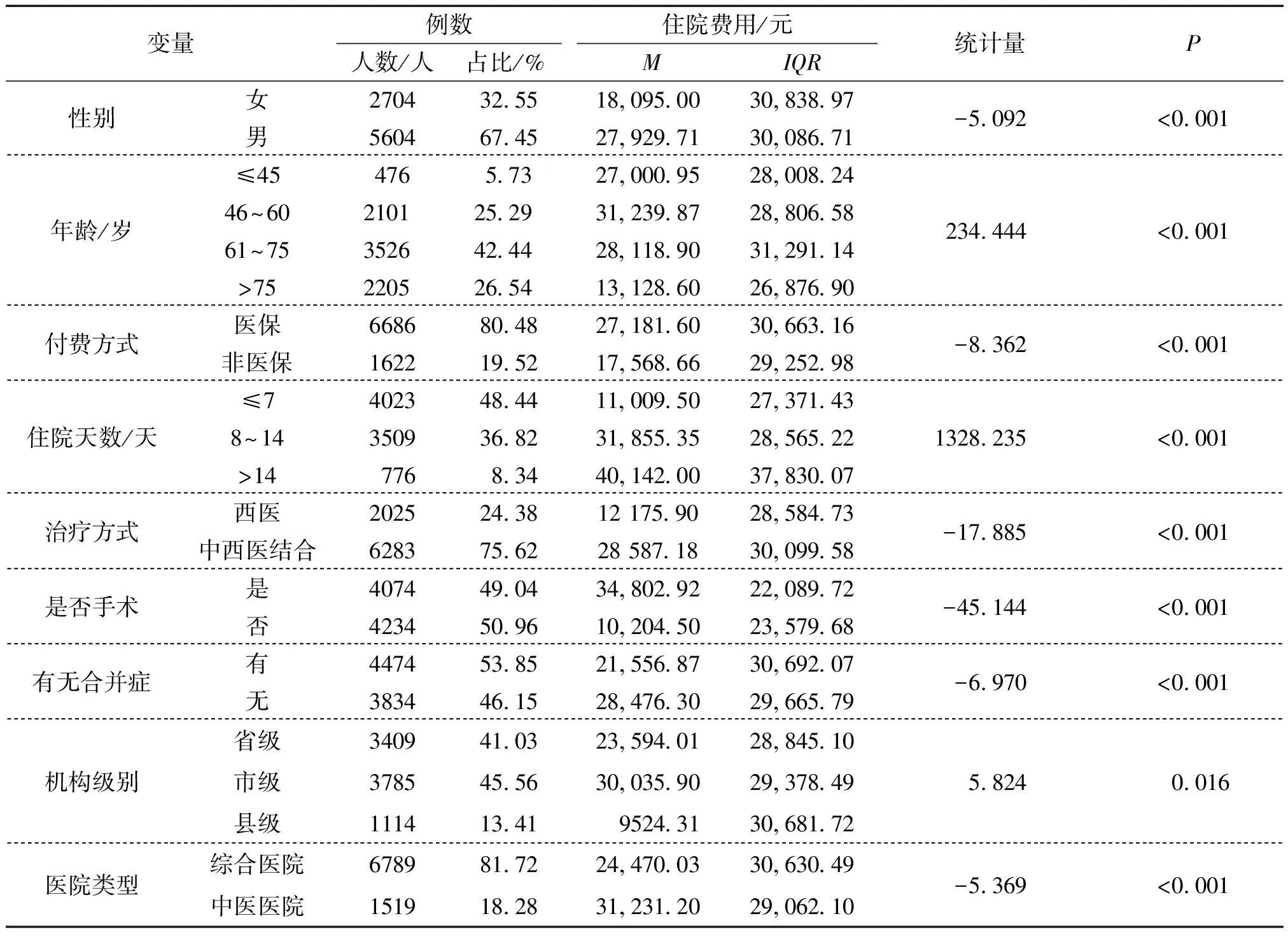
表1 不同特征患者住院费用差异性分析
2.2.2 住院费用多因素分析
将患者住院费用作为分析因变量,自变量为单因素分析中有统计学意义的变量:性别、年龄、付费方式、住院天数等9个变量,分别纳入多重线性回归模型进行影响因素筛选,结果显示性别、年龄、付费方式等8个因素进入模型,回归模型具有统计学意义(F=583.908,P<0.001)。且共线性问题诊断结果显示,进入模型的自变量间不存在多重共线性问题(VIF<10)。通过比较标准化回归系数绝对值大小得出,住院天数、是否手术、年龄是对患者住院费用影响相对重要性的前三位因素,见表2。
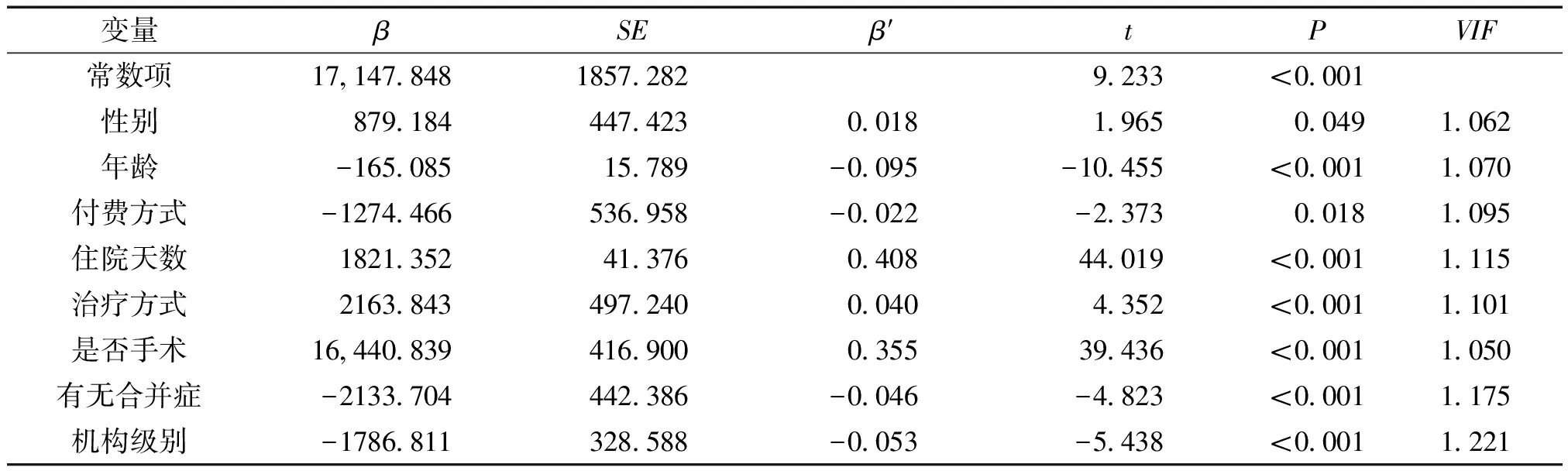
表2 住院费用多元线性回归分析结果
2.3 基于CHAID算法决策树模型构建病例组合
结合专家咨询和文献查阅,对变量进行了筛选,将进入多重线性回归模型的性别、年龄、付费方式等8个自变量纳入CHAID决策树模型进行分析,结果显示产生了3层分类节点变量,第一层是是否手术,第二层是住院天数,第三层是年龄或者治疗方式,最终产生12个病例组合。其中有手术、住院天数>14 d、年龄为≤60岁为费用最高组;无手术、住院天数≤7d、西医治疗为费用最低组。采用Kruskal-Wallis H检验对12个病例组合的住院费用进行差异性分析,结果显示各组合间费用差异有统计学意义(χ2=3221.495,P<0.001)。根据公式计算得出RIV值等于32.46%,说明病例组合间异质性水平较高。变异系数CV值最小值为0.47,最大值为1.24,平均变异系数为0.76,说明每个病例组合组内同质性水平较高,分组效果较好。
2.4 病例组合住院费用标准
根据病例分组结果,选择各组M(住院费用频数分布呈偏态分布)作为住院费用控制标准参考值,以住院费用的P75加上1.5倍IQR(P75+1.5IQR)制定住院费用上限值[5],超出费用计算为超额费用。计算可示,299例住院患者医疗费用超额,占分析总病例的3.60%。参照历史数据法计算各组基础权重,计算公式为病种权重=该病例组合的平均费用/所有病例的平均费用,病种权重越大,提示患者消耗和利用的医疗卫生资源越多,见表3。
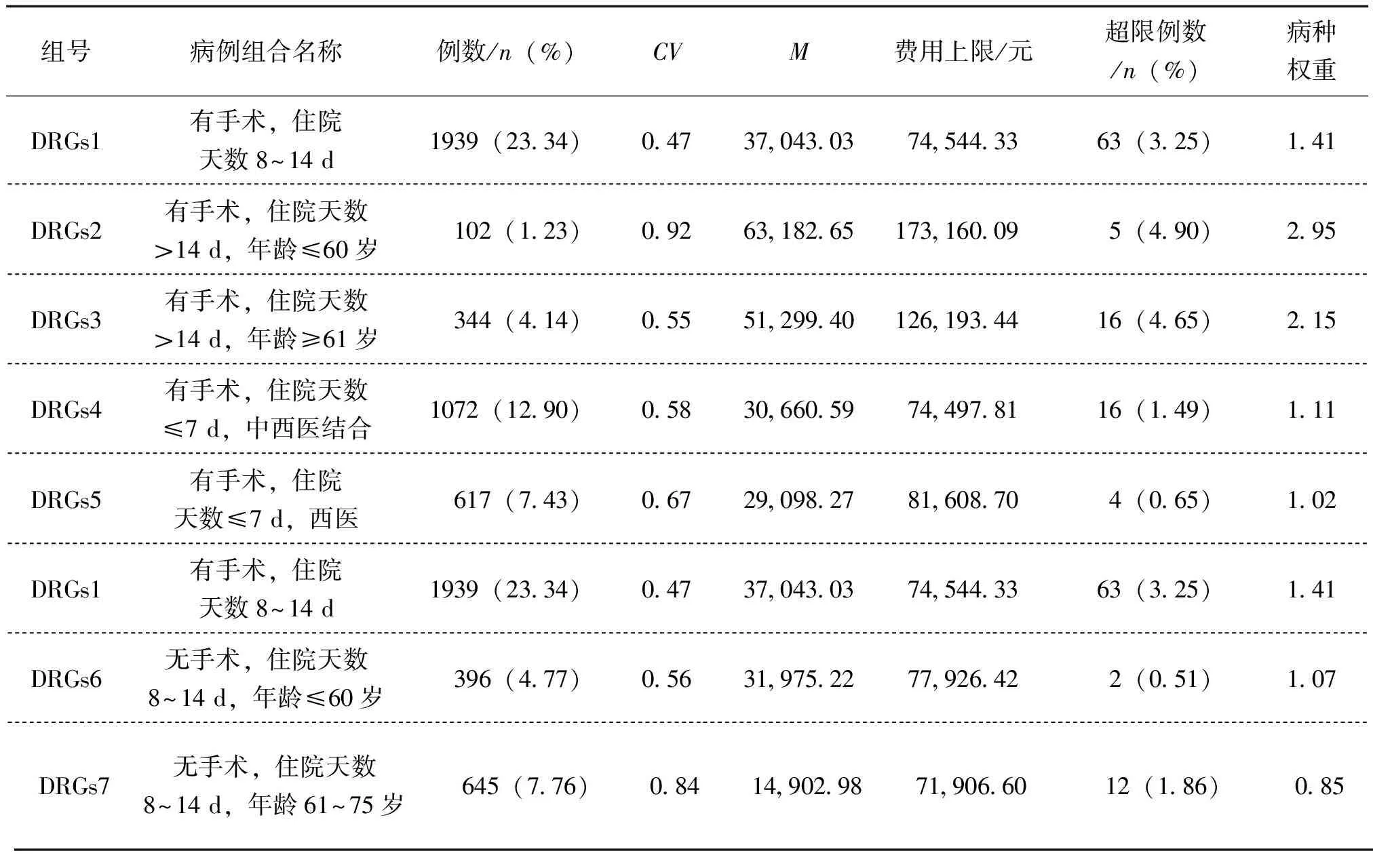
表3 急性心肌梗死患者病例组合结果及其住院费用标准
3 讨论
3.1 急性心肌梗死患者的病例组合
研究中结合多重线性回归模型,运用CHAID决策树分析对急性心肌梗死患者进行病例分组,将是否手术、住院天数、年龄、治疗方式4个影响因素作为分组节点,最后确定12个病例组合,这与孙菲等[6]的研究基本一致。12个病例组合中例数最多的2个组合分别是第1组和第11组,分别为1939例(23.34%)和1562例(18.80%),住院天数分别以8~14 d和≤7 d为主。是否手术是影响急性心肌梗死患者住院费用的第一节点,在多元线性回归分析中处于第二重要位置;住院天数是影响急性心肌梗死患者住院费用的第二节点,在多元线性回归分析中处于第一重要位置。年龄和治疗方式是影响急性心肌梗死患者住院费用的第三节点,在多重线性回归分析中,分别处于第三、第六重要位置,其中,年龄在住院天数≥8 d时起决定作用,治疗方式则在住院天数≤7 d时起决定作用。原因可能是因为住院天数≥8 d的患者,其年龄这一基本特征影响住院费用,即年龄越高,住院费用越高。住院天数≤7 d的患者,采取的治疗方式这一临床路径特征会对住院费用产生影响。
从病例分组结果来看,无论患者是否手术,中西医结合的治疗方式所产生的费用平均值略高于西医治疗所产生的平均费用,提示根据中西医结合方式治疗病人的病例分组来打包费用较高,应结合急性心肌梗死疾病本身危重特点,对不适宜打包项目,可对病人可实行复合付费方式进行调整,如按项目收费[7]。通过病种权重计算,DRGs2和DRGs3两组的病种权重最高,提示对有手术、住院天数较长的患者的治疗难度较高,消耗医疗资源较多,建议医院规范诊疗流程,提高临床路径管理效率,从而减少住院天数,这样既能提高医疗治疗效果,又有效降低治疗费用,创造更多的社会效益和经济效益[8]。总之,通过DRGs的病例组合分析,能够根据病人疾病特征和临床诊疗方式将医疗资源消耗相近的病人打包分到一组,根据标准化分组使医保付费更加科学合理。
3.2 急性心肌梗死患者的病例组合费用
本研究中急性心肌梗死患者住院费用最低值为4977.43元,最高值为87,295.53元,相差16.54倍,患者的性别、年龄、付费方式、住院天数、治疗方式、是否手术、有无合并症、机构级别、机构类型等对住院费用均有影响。因此,需综合考虑这些因素,制定一个合理的急性心肌梗死患者住院费用的支付标准。通过计算估计支付标准费用能为医保部门支付决策提供参考,标准费用上限值能为医疗机构规范诊疗以控制医疗费用不良增长提供依据,促进医疗卫生资源的有效利用[7]。研究结果显示,299例患者费用超额、占总例数的3.60%,超额费用总计21,189,656.16元、占比为9.49%。其中DRGs8组超限例数占比最高,线外患者例数和比例分别为66例和12.48%,提示DRGs8组中未采取手术治疗及其年龄在>75岁的高龄老年人群,其诊疗复杂程度最高,需要作为心内科重点监测分析案例,采用规范高龄不宜手术患者的诊疗流程[9]。
基于CHAID算法决策树模型得到的病例组合,分析结果显示不同组合间住院费用存在较好的异质性,各组合内住院费用存在较好的同质性,提示病例分组效果较好。从医疗卫生资源消耗的角度分析,制定的费用控制标准可以较好地将资源消耗相近的病例打包。此外,病例组合依据的信息主要来自于“医保基金结算清单”和“病案首页”,患者病案首页信息的完整性和准确性是疾病病例组合预算和调整的重要保障,提示应加强病案首页精细化质控管理,为付费方式改革提供技术基础。目前我国医疗机构存在病案首页数据在填报完整性、主要诊断选择正确性、主要诊断编码正确性、主要手术选择正确性、医疗费用信息准确性等方面不足情况,加上专业编码人员不足和技术薄弱,若医疗机构对这些问题不加以重视,将很难保证病例分组质量和效果。因此,医院应加强对临床医务工作者、信息科、统计分析室等相关人员的培训,加强沟通,规范诊疗信息的填写[10],完善医院病案信息信息化水平,规范信息管理系统在医院的应用,抓好病案质控工作和信息化建设工作。
3.3 急性心肌梗死患者病例组合的应用
目前全国各地区有序推进DRGs支付方式改革,注重成本控制,注重体现医疗服务技术价值,更好地推动现阶段按项目付费的后付费制转变为按诊断付费的预付费制改革,从而实现医疗卫生资源有效利用,控制医疗费用不合理上涨。依据现有数据分析得出,急性心肌梗死病例分组节点变量有是否手术、住院天数、年龄、治疗方式。本研究病例组合效果较为理想,进而制定符合相应组别的患者住院费用偿付标准,有利于规范诊疗服务和过程,降低服务成本,实现医疗资源效益最大化。因考虑医疗机构数据信息有限,在实际运用中不能直接套用,还应对病例信息不断细化,如伴随疾病信息、手术信息、疾病转归信息等,实现精细化管理。目前湖南省DRGs工作尚在起步阶段,实际应用中对住院费用标准的制定还需依靠病案信息。医疗机构可以参照国家疾病分类编码(ICD-10)和手术操作分类编码(ICD-9-CM-3),结合地方实际,先建立适合本地区特色的编码对照库,确保改革稳步进行,给临床医务工作者一定的适应期。再按国家政策规范疾病信息和手术操作信息,提高疾病诊断信息、手术操作信息与编码库的对应性。DRGs支付改革能否有序推进,离不开标准的编码和高质量的病案信息,因此还需确保具有完善的信息系统,实现病案信息系统、医保信息系统的信息共享,加强信息互通与审核,加强部门间协作管理[11]。总之,制定疾病住院费用偿付标准,仍需动态调整和完善。
