合并真菌感染对慢性鼻窦炎伴鼻息肉患者内窥镜术后嗅觉障碍的影响
2024-01-08刘楠李玉杰于敏李颖
刘楠,李玉杰,于敏,李颖
(郑州大学附属郑州中心医院 耳鼻咽喉头颈外一科,河南 郑州 450000)
慢性鼻窦炎伴鼻息肉(chronic rhinosinusitis with nasal polyp,CRSwNP)患者常伴有嗅觉减退、鼻塞等症状,严重者甚至出现嗅觉丧失[1]。内窥镜手术治疗是临床治疗该病的常用措施之一,可有效清除鼻息肉和炎症组织,明显改善患者临床症状[2]。但仍有部分患者在手术治疗后仍存在嗅觉障碍,导致患者对气味的识别与感知能力下降,对患者的日常生活质量、营养摄入等造成严重影响[3]。而林宏浩等[4]研究发现,合并真菌感染对CRSwNP患者内窥镜手术的治疗效果有明显的影响。但真菌感染是否会影响CRSwNP患者内窥镜术后嗅觉障碍尚未明确。基于此,本研究通过观察合并真菌感染对CRSwNP患者内窥镜术后嗅觉障碍的影响,明确两者关系,为改善CRSwNP患者嗅觉功能提供支持。
1 对象和方法
1.1 研究对象
本研究选取2021年6月至2022年6月郑州大学附属郑州中心医院收治的CRSwNP患者为研究对象,患者及家属对本研究内容知情并自愿签署知情同意书。纳入标准:(1)符合CRSwNP诊断标准[5-6],且经鼻内镜检查确诊;(2)年龄≥18岁;(3)具有内窥镜手术指征。排除标准:(1)近1个月内使用类固醇激素、抗菌药物及免疫调节剂药物;(2)妊娠及哺乳期妇女;(3)合并嗅神经性病变或颅内肿瘤压迫嗅神经等影响嗅觉功能;(4)合并鼻腔、鼻窦肿瘤;(5)合并免疫性疾病;(6)既往有鼻腔手术史。
根据上述标准共纳入113例CRSwNP患者,其中男64例,女49例;年龄18~58岁,平均(44.15±5.89)岁;病程1~5 a,平均(3.29±1.72)a;体重指数(body mass index,BMI)21.3~26.2 kg·m-2,平均(23.70±2.17)kg·m-2;临床分型分期[6]2型Ⅱ期42例,2型Ⅲ期71例。
1.2 方法
手术方法:所有患者术前3 d接受糖皮质激素以及负压洗鼻处理。全身麻醉下接受鼻内窥镜下手术,术中首先切除鼻息肉,于钩突下做弧形切口,切除钩突,筛泡打开后使用CT扫描仪显示野口,开放上颌窦与蝶窦,扩大上颌窦口去除病变组织及脓液,随后使用止血纱布覆盖术口,并使用医院海绵填塞,术后接受抗生素治疗。
真菌切片检验:取患者表面带黏膜组织,并进行石蜡包埋处理,每例蜡块切片10张,每张2~3 μm,脱蜡至水,氧化水洗后,使用乙醇脱水,中性树胶封固,采用Gomoris六胺银染色,在显微镜下观察切片真菌阳性情况,根据真菌形状特点,明确真菌种类。
嗅觉障碍判断标准。根据《嗅觉障碍诊断和治疗专家共识(2017)》[7]评估患者术后1个月嗅觉障碍严重程度:采用Sniffin’Stickers嗅棒对气味察觉阈(T)、气味辨别能力(D)以及气味识别能力(I)3个方面进行测试。T试验由48支测试棒组成,每3支为1组,每组中有2支嗅棒为空白对照,另1支为不同气味浓度嗅棒,共16组,得分0~16分;D试验由48支测试棒组成,每3支为1组,每组中有2支嗅棒含有相同嗅剂,另1支为不同嗅剂,得分0~16分;I试验由16支测试棒组成,受试者嗅完嗅棒后从4个答案中选择1项正确答案,得分0~16分,3项测试TDI总分48分,得分越高表示嗅觉功能越好。TDI评分>30分为正常,≤30分为嗅觉障碍,其中16~30分为嗅觉下降,<16分为失嗅。
Lund-Mackay评分。采用鼻窦CT Lund-Mackay评分系统[8]对患者术后1个月时上颌窦、前组筛窦、后组筛窦、蝶窦、额窦以及窦口鼻道复合体进行评分,鼻窦部位无异常记为0分,部分混浊记为1分,全部混浊记为2分;窦口鼻道复合体无阻碍记为0分,阻塞记为2分,每侧0~12分,总分0~24分,得分越高,表示病情越严重。
基线资料收集。由研究者设计基线资料调查表,并详细统计患者基线资料,包含:性别、年龄、BMI、病程、吸烟情况、饮酒情况、临床分期。
1.3 统计学方法

2 结果
2.1 真菌阳性检出情况
经术前表面黏膜组织切片检查发现,113例CRSwNP患者中有83例患者真菌检验呈阴性,占比73.45%;30例患者真菌检验呈阳性,占比26.55%,其中感染曲霉菌20例,白念珠菌6例,毛霉菌4例。
2.2 嗅觉功能评分及嗅觉障碍发生情况
真菌感染组内窥镜术后TDI评分低于真菌未感染组,差异有统计学意义(P<0.05),两组嗅觉障碍发生率比较,差异有统计学意义(P<0.05)。见表1。
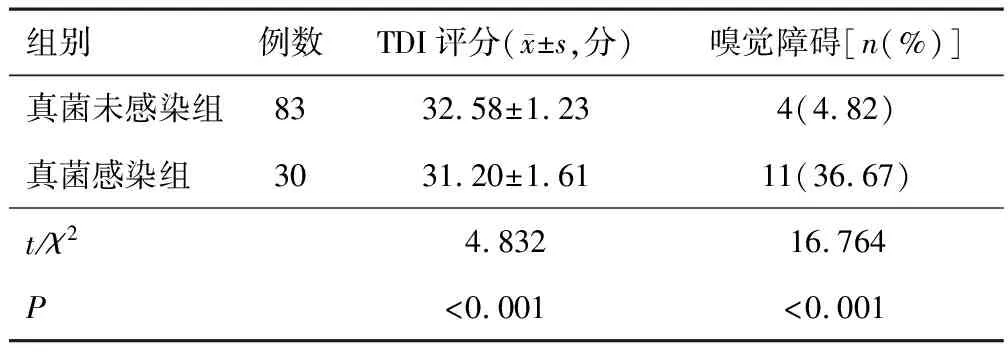
表1 两组患者术后嗅觉功能评分及嗅觉障碍发生情况比较
2.3 嗅觉正常组与嗅觉障碍组一般资料
两组年龄、性别、BMI、病程、吸烟情况、饮酒情况比较,差异无统计学意义(P>0.05),嗅觉正常组临床分期、Lund-Mackay评分与嗅觉障碍组比较,差异有统计学意义(P<0.05)。见表2。
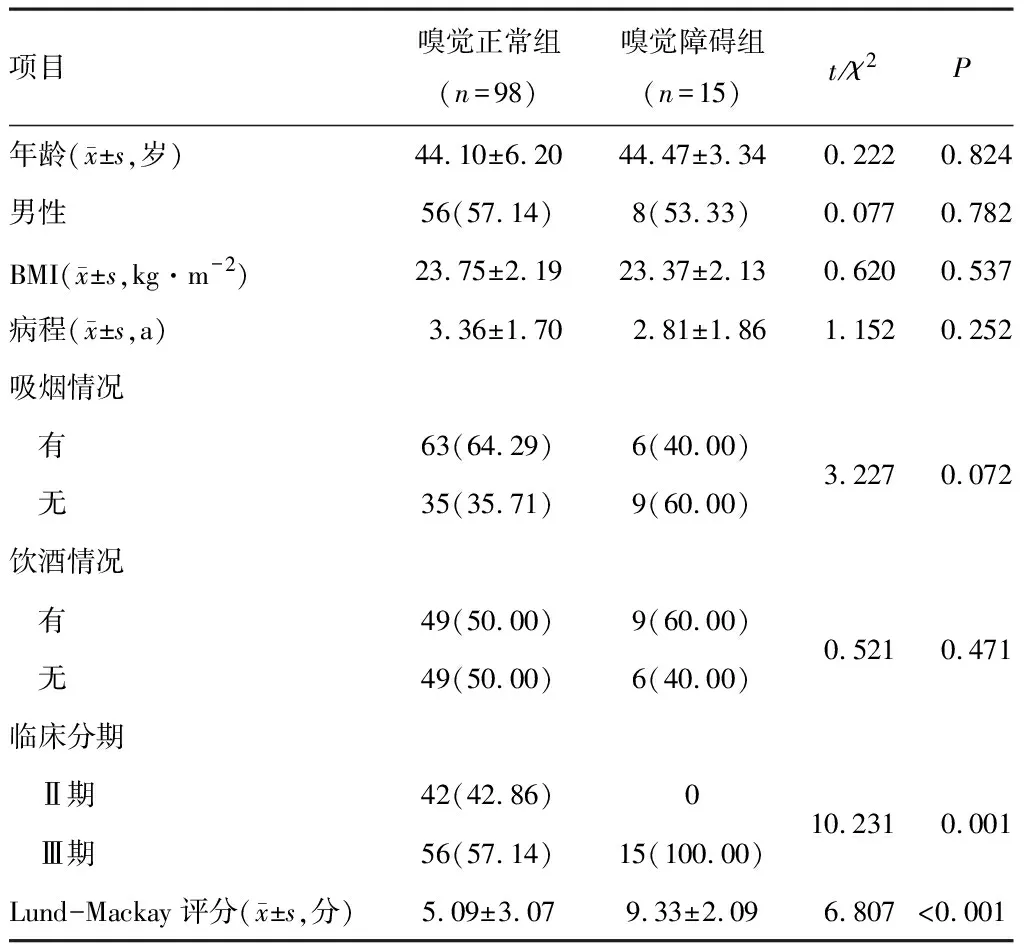
表2 真菌感染与未感染患者基线资料比较
2.4 合并真菌感染与CRSwNP患者内窥镜术后嗅觉障碍的关系分析
将真菌感染情况赋值(真菌感染=1,真菌未感染=0),经点二列相关性分析显示,合并真菌感染与CRSwNP患者内窥镜术后TDI评分呈负相关(r=-0.417,P<0.001)。
2.5 CRSwNP患者内窥镜术后嗅觉障碍的影响因素
将CRSwNP患者内窥镜术后嗅觉障碍严重程度作为因变量(嗅觉正常=0,嗅觉障碍=1),将表1、2中差异有统计学意义的指标作为自变量,进行logistic回归分析,纳入符合的条件的自变量(真菌感染、临床分期、Lund-Mackay评分),建立多元回归模型分析,结果显示,真菌感染、Lund-Mackay评分是CRSwNP患者内窥镜术后嗅觉障碍的危险因素(OR>1,P<0.05)。见表3。
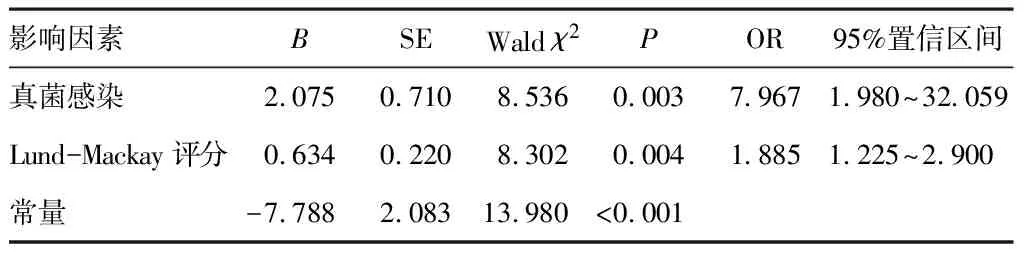
表3 CRSwNP患者内窥镜术后嗅觉障碍的影响因素分析
3 讨论
CRSwNP患者有更为严重的鼻窦、鼻腔炎症及黏膜病变,因此嗅区水肿和炎症也就更加严重,同时鼻息肉体积增大导致鼻腔阻塞,进而引起嗅觉功能障碍[9]。内窥镜手术虽然可以明显改善机械性阻塞,但受到手术操作造成黏膜损伤等因素影响,导致嗅裂区局部炎症存在甚至加重,进而导致嗅觉功能恢复不佳[10]。且术前合并真菌感染对CRSwNP患者鼻内窥镜手术效果有一定影响,但其对患者术后嗅觉障碍的影响暂无明确研究。对此,本研究通过进一步观察合并真菌感染对CRSwNP患者鼻内窥镜术后嗅觉障碍影响,明确真菌感染对CRSwNP患者嗅觉功能的危害,旨在为临床改善患者术后效果提供依据。
近些年,随着抗菌药物、激素类药物及免疫调节制剂的大量使用,导致鼻腔内的正常菌群失调,造成真菌感染发生率逐渐升高,临床对CRSwNP患者真菌检出率也逐渐升高[11-12]。包立豪等[13]研究显示,慢性鼻窦炎伴鼻息肉患者真菌阳性率为23.60%,感染率高。本研究中对CRSwNP患者行表面黏膜组织切片检查发现,113例CRSwNP患者中有30例患者真菌检验呈阳性,占比26.55%,其中感染曲霉菌20例,白念珠菌6例,毛霉菌4例,与上述研究结果相似。
本研究结果显示,真菌感染组术后TDI评分明显低于真菌未感染组,嗅觉障碍发生率明显高于真菌未感染组,并经点二列相关性分析结果显示,真菌感染与CRSwNP患者内窥镜术后TDI评分呈负相关,经logistic回归分析,结果显示,真菌感染是CRSwNP患者内窥镜术后嗅觉障碍的危险因素。分析原因在于,真菌是寄存于生物体表面的常见病原菌,但因缺乏角化酶作用,因此很难对健康完整的黏膜和皮肤组织造成侵蚀[14]。但手术治疗过程中,会对黏膜组织造成一定破坏,而真菌在机体免疫低下或者存在烧伤、甲状腺功能亢进、糖尿病等消耗性疾病时大量繁殖,导致菌群异常,发展成优势病原菌,进而导致鼻窦内产生真菌性肉芽肿,对窦壁造成压迫和侵蚀。同时机体对真菌的免疫造成鼻窦黏膜产生大量嗜酸性粒细胞浸润,而嗜酸性粒细胞颗粒蛋白具有神经毒性,进而对嗅觉神经元造成进一步损害[15]。此外,真菌感染释放出溶血性毒素,导致鼻腔、鼻窦等部位出现血管炎症,影响黏膜组织修复,并加快变态反应导致水肿发生,造成局部组织内分泌物增加,造成鼻腔阻塞,进而影响嗅觉功能,最终导致嗅觉障碍的发生[16]。
此外,本研究中,嗅觉障碍组术后Lund-Mackay评分明显高于嗅觉正常组,临床分期Ⅲ期占比明显高于嗅觉正常组,经logistic回归分析,结果显示,Lund-Mackay评分是CRSwNP患者内窥镜术后嗅觉障碍的危险因素。表明合并真菌感染的CRSwNP患者嗅觉障碍严重程度更重,影响CRSwNP患者术后效果,分析原因在于,手术虽然可以排除阻塞因素,但合并真菌感染的患者鼻腔内真菌增殖和转移导致鼻窦、鼻腔的炎症反应加重,刺激细胞凋亡,进而影响嗅觉功能恢复[17]。因此,建议临床对于合并真菌感染的CRSwNP患者术前给予抗真菌药物治疗,进而改善患者术后疗效。
4 结论
Lund-Mackay评分、真菌感染是CRSwNP患者内窥镜术后嗅觉障碍的危险因素,临床可针对合并真菌感染CRSwNP患者术前给予抗真菌药物及局部冲洗,利于改善患者术后嗅觉障碍情况。
